前哨淋巴结活检在中国皮肤和肢端恶性黑色素瘤患者诊治中的临床意义
徐 宇,朱蕙燕,陈 勇,王亚农,王春萌,郑必强,师英强
1.复旦大学附属肿瘤医院骨软组织外科,复旦大学上海医学院肿瘤学系,上海 200032;
2.复旦大学附属肿瘤医院胃外科,复旦大学上海医学院肿瘤学系,上海 200032
恶性黑色素瘤在中国的发病率远低于北美、欧洲及澳洲等西方国家和地区,发病率约为0.58/10万,死亡率约为0.23/10万,但近几年来呈现逐步升高的趋势。由于我国庞大的人口基数,最新统计每年新发的黑色素瘤患者高达8 000例,死亡约3 400例[1-2]。中国黑色素瘤人群同西方国家相比,具有多肢端型病灶、浸润深度厚、溃疡发生率及淋巴转移率高和预后不良等特点[3]。前哨淋巴结活检(sentinel lymph node biopsy,SLNB)是区域淋巴结无大体转移征象的临床I、Ⅱ期皮肤恶性黑色素瘤的诊疗规范之一,其能够准确地评估患者的N分期,提供后续治疗的临床依据,已在欧美地区推行20余年。但在我国,SLNB尽管也被纳入了诊疗规范,但长期以来并未在全国范围内广泛开展,目前缺乏中国黑色素瘤人群,特别是肢端型黑色素瘤SLNB的临床数据总结。复旦大学附属肿瘤医院黑色素瘤诊治中心,自2009年起开展对于皮肤和肢端黑色素瘤的规范外科治疗,常规开展早期黑色素瘤的SLNB手术。本研究旨在回顾性分析复旦大学附属肿瘤医院黑色素瘤诊治中心452例接受了SLNB的皮肤及肢端黑色素瘤患者的临床数据,总结中国黑色素瘤的淋巴结转移和预后情况。
1 资料和方法
1.1 研究对象
本课题采用患者回顾性分析的方法,收集复旦大学附属肿瘤医院黑色素瘤诊治中心2009年12月—2017年5月诊治的临床分期为I、Ⅱ期皮肤恶性黑色素瘤患者。
所有患者的原发灶都经病理学诊断证实为原发性皮肤恶性黑色素瘤,且术前经过2名以上医师临床体检,未发现区域淋巴结存在临床转移征象。同时患者将至少接受1项影像学评估,包括多普勒超声、增强CT、增强磁共振成像(magnetic resonance imaging,MRI)及PET/CT等,确认无远处转移和区域淋巴结转移征象,部分高度可疑患者通过穿刺细胞学检查排除转移。所有患者术前接受全身情况评估,以确认能够耐受原发灶广泛切除手术、区域淋巴结前哨活检手术、区域淋巴结清扫手术和相应的麻醉。所有患者在治疗前签署相应的知情同意书和手术风险告知书。
所有患者随访根据门诊病史信息和电话随访进行,最后随访时间距离资料总结时间6个月以上的视为失访。
1.2 SLNB手术
所有患者在接受SLNB之前或同时,行原发病灶的根治性扩大切除和创面修复手术。切缘的选择依据原发病灶的浸润深度,一般不超过2 cm切缘,当修复困难且无严重影响肢体功能时,可适当采取截肢手术。
根据人体皮肤淋巴回流的分布特点,按肿瘤原发部位来选择进行活检的淋巴区域。四肢的淋巴回流相对简单和固定,上肢回流至同侧腋窝淋巴结,下肢回流至同侧腹股沟淋巴结。躯干的回流相对复杂,特别是背部、臀部及会阴部的回流。一般而言,单侧的病灶仅引流至同侧的区域淋巴结,但跨越中线的病灶存在双侧回流的可能。垂直方向上,一般以脐上2 cm为界,以上的病灶回流至同侧腋窝淋巴结,以下的病灶回流至同侧腹股沟淋巴结,但跨越分界线的病灶也常伴有双侧转移的可能。头颈部的淋巴回流最为复杂,通常具有多个淋巴结回流的区域。
前哨淋巴结(sentinel lymph node,SLN)的定位,采取国际上通用的两种方法,即美兰染色和核素示踪。美兰染色的操作方法为,在手术开始前的20 min,在原发灶周围(一般在扩大切除的范围内)多点注射亚甲蓝1~2 mL,注射后进行局部轻柔按摩,以促使染色剂通过淋巴管回流入区域淋巴结,在活检术中切开皮肤后可看到蓝染的淋巴结和淋巴管。核素示踪分为两个部分,第1部分在术前1天(约术前20 h)或手术当天上午(术前4~6 h),患者在同位素室,由专业核素操作人员,在原发灶周围多点注射被99mTc标记的硫胶体(sulfur colloid injection,SCI)。此放射性示踪剂,由复旦大学附属肿瘤医院核医学科新鲜制备,放射性活度为1.85×107Bq/mL。注射的总量依注射时间而定,一般术前1天分2~4点共注射4 mL,术前当天上午注射时,出于对手术操作者的辐射安全考虑,注射计量减半。注射后15~30 min,对患者的淋巴结回流区域进行正位摄片,通过淋巴显象位置在患者体表进行SLN的粗略定位。第2部分是在术中运用Neoprobe 2000 γ探测仪(美国Neoprobe公司产品)的手持探测棒,进行SLN的术中定位。具体操作方法是在淋巴回流区域,探测核素热点以确认SLN的位置。理论上,SLN中的同位素聚集最高,即为探测值最高的热点。切除后术野的核素摄取值将明显下降。在实际操作中,要求切除探测最高值10%以上的所有淋巴结,即SLN标本移除后,局部术野残腔摄取不高于SLN探测最高值的10%。
临床具体操作时,将根据实际情况和需要选择定位方法。早期缺乏定位经验时,主要采用美兰染色、核素摄片及术中核素探测三法联合进行SLN的示踪和定位。对于原发病灶已经扩大切除的患者,仅采取核素摄片和术中核素定位。当淋巴回流区域靠近原发病灶,核素在原发部位注射后,可干扰淋巴结区域探测,容易因背景值过高而对淋巴结定位失败。此时可单纯使用美兰定位。后期由于同位素示踪剂缺货及其他临床原因,仅采用美兰进行定位。
手术操作过程中,要求对已定位和示踪的SLN进行完整的切除,并尽量减少局部的创伤。SLN常位于大隐静脉主干及分支的周围,故术中尽量避免损伤大隐静脉主干,可结扎其属支。
1.3 SLN的病理学评估
SLN的病理学检查主要分为术中快速病理学检查和术后常规病理学检查两部分。
术中快速病理学检查评估主要有两种方法,冰冻病理学检查和细胞印片检查。冰冻病理学检查的操作方法是将目标淋巴结一分为二,一半进行快速液氮冰冻固定后,切片染色检查,另一半进行术后石蜡切片染色检查。自2012年起,采用术中细胞印片技术取代了快速冰冻病理学检查。操作方法为,手术医师将标本中的淋巴结分离并去除脂肪送往细胞室,细胞病理专科医师将每1枚淋巴结沿淋巴管纵轴等分,一般一分为二,对稍大的淋巴一分为三,保证切面间距不超过0.5 cm。然后对切面进行印片染色检查,这样能够有效地保存所有的淋巴组织送石蜡包埋组织切片病理学检查。
术后常规病理学检查是将所有的淋巴组织都在术后石蜡包埋、切片并进行常规的H-E染色。对所有H-E染色后的光镜检查未发现转移的患者,将配对每一张H-E染色切片,进行免疫组织化学的进一步检测。选用的免疫组织化学标志物至少包括HMB45、MART-1/Melan A及S-100等黑色素瘤特异性的标志物,并根据结果综合评估SLN是否存在微小转移。
1.4 统计学处理
SLN状态与各临床因素相关性分析时,连续性数值变量的比较采用t检验,分类及定量变量的比较采用χ2检验。总生存率(overall survival,OS)、无病生存率(disease-free survival,DFS)和淋巴结累及转移风险通过Kaplan-Meier生存曲线法计算。单因素生存分析通过Mantel-COX Log-rank法。多因素分析运用COX比例风险模型得出结果。P<0.05为差异有统计学意义。所有的数据录入和分析使用SPSS for Mac 21.0软件完成。
2 结 果
2.1 临床和病理学资料
本研究共入组452例无临床转移证据的皮肤恶性黑色素瘤患者。其中男性219例(48.5%),女性233例(51.5%)。中位年龄57岁(19~88岁)。34.7%(157/452)为初治患者,原发灶仅经过活检;56.4%(255/452)的患者原发灶已在外院局部切除;8.8%(40/452)的患者已在外院接受原发灶的扩大切除。原发灶部位包括头颈部1例(0.2%)、躯干部67例(14.8%)、上肢75例(16.6%)及下肢309例(68.4%)。其中肢端型病灶共300例(手掌、足底及甲下),包括上肢端46例、下肢端254例,占总体患者的66.4%。
原发病灶平均Breslow浸润深度为3.29 mm。已知原发灶类型166例,其中最常见的为肢端雀斑样(acral lentiginous melanoma,ALM)94例(56.6%)。已知原发灶溃疡信息437例,溃疡率为59.7%(261/437)。患者的其他详细临床资料详见表1。
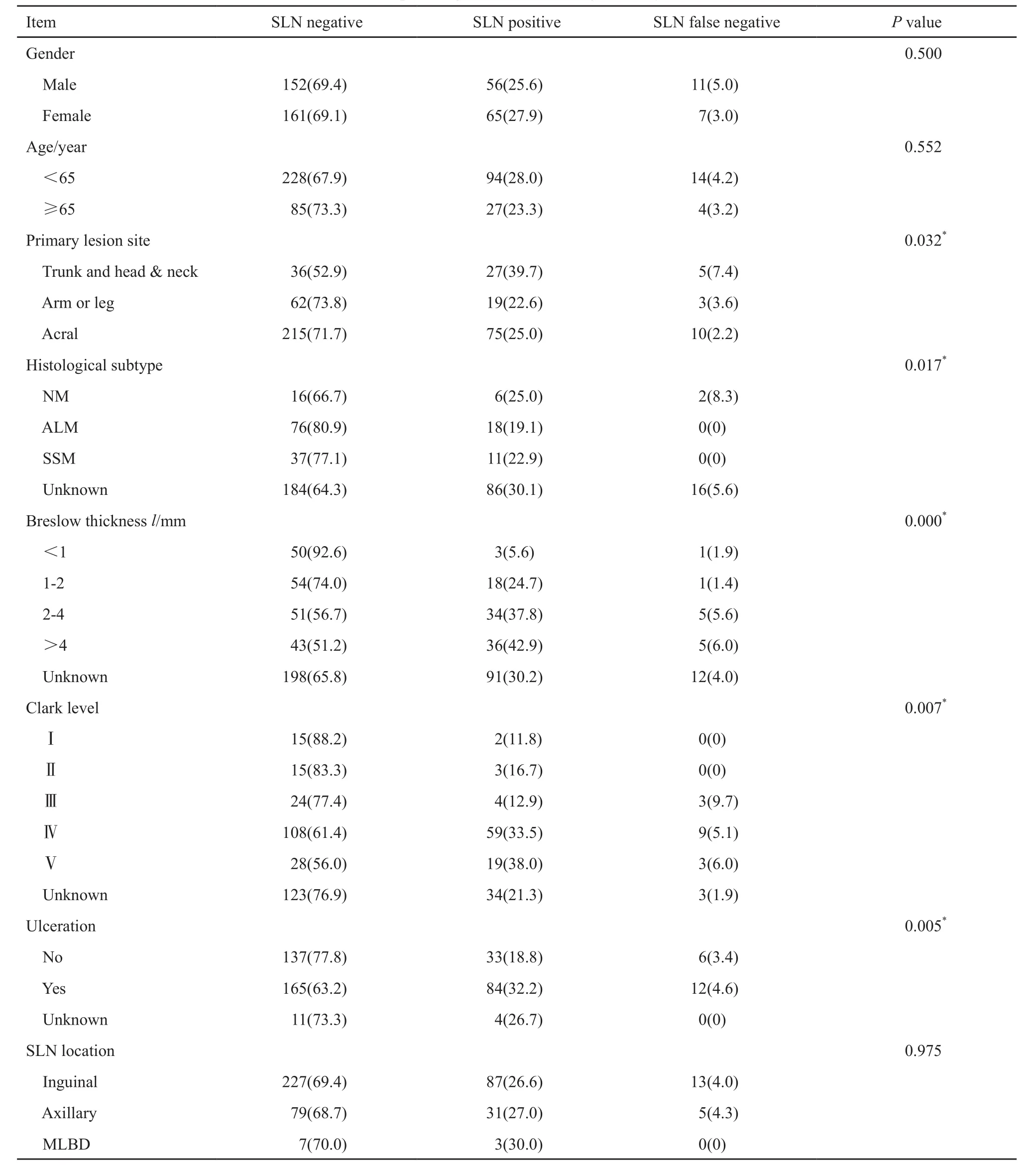
表 1 不同SLN状态的患者临床资料Tab. 1 Clinicopathological variables categorized by SLN status
2.2 SLNB结果及SLN阳性的危险因素分析
SLN活检部位包括单侧腹股沟区327例(72.3%)、单侧腋窝115例(25.4%)、单侧颈部1例(0.2%)及MLBD 9例(2%),其中包括双侧腋窝1例、双侧腹股沟2例、腹股沟+腋窝2例、腹股沟+腘窝1例、腋窝+胸壁1例及腋窝+肘部2例。
SLN的定位成功率为85.2%(387/452)。其中美兰的定位成功率为81.6%(257/315),核素的定位成功率为86.4%(247/286)。SLN的活检成功率为99.6%。
共检出SLN 1 520枚(1~17枚),平均检出3.36枚,共178枚见有转移,阳性率为11.7%。
452例患者中,共121例(26.8%)SLN阳性。其中72例(59.5%)由术中快速病理学检查直接证实;49例(40.5%)术中快速病理学检查为阴性,术后H-E染色联合免疫组织化学法最终结果为阳性。67.8%的SLN阳性患者仅1枚SLN转移。331例SLN阴性患者中,有18例在随访过程中出现了活检区域的淋巴结复发,故本组的SLN假阴性率为4%。本组患者总体淋巴结转移率为30.8%。
有109例SLN阳性的患者接受了完整淋巴结清扫手术(complete lymph node dissection,CLND),仅30例(27.5%)存在非前哨区域淋巴结(non-sentinel lymph node,nSLN)的转移,平均每例1枚nSLN转移。而有13例SLN假阴性的患者接受了CLND后,平均每例有3枚nSLN转移。
单因素分析发现,Breslow浸润深度、Clark分级和溃疡与SLN状态相关。而多因素分析发现,Breslow浸润超过2 mm是SLN阳性的独立危险因素(OR=2.950,95%CI:1.522~5.717,P=0.001)。其他数据详见表2。

表 2 各临床因素与SLN状态的关系Tab. 2 Associations between clinicopathological risks and SLN metastasis
2.3 生存分析
本组患者中位随访27个月(1~75个月),失访率为6.2%。78例(17.3%)患者死亡,121例(26.7%)患者出现复发或转移。SLN阴性的患者较SLN阳性患者的复发率明显降低(15.7% vs 44.6%,P<0.000 1)。
本组患者5年的OS为66.6%,中位生存时间为73个月。5年DFS为55.8%,5年淋巴结累及转移风险为38%(图1)。SLN状态和各分期[美国癌症联合会(American Joint Committee on Cancer,AJCC)第8版黑色素瘤分期]的生存情况详见表3。
影响OS和无进展生存期(progression-free survival,PFS)的单因素分析和多因素结果详见表4,其中SLN状态是影响OS和PFS的独立预后因素。
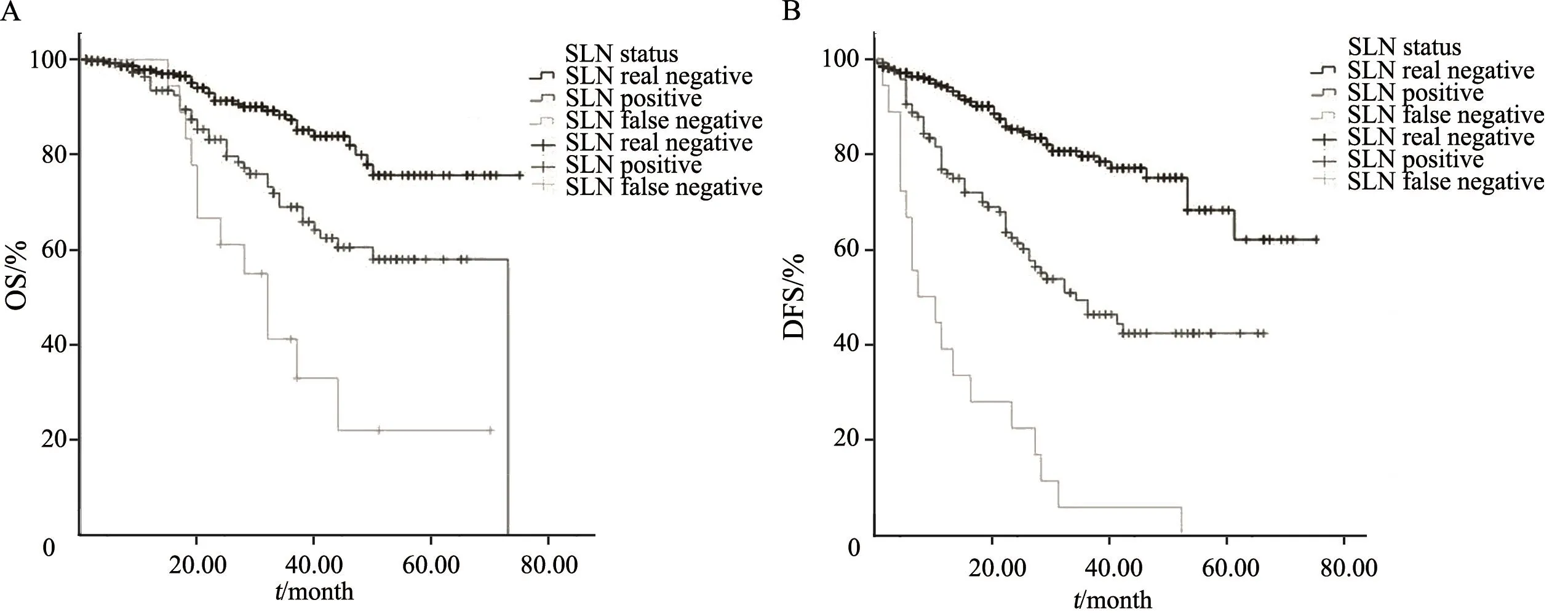
图 1 不同SLN状态的OS和DFS生存曲线Fig. 1 OS and DFS curves for different SLN status
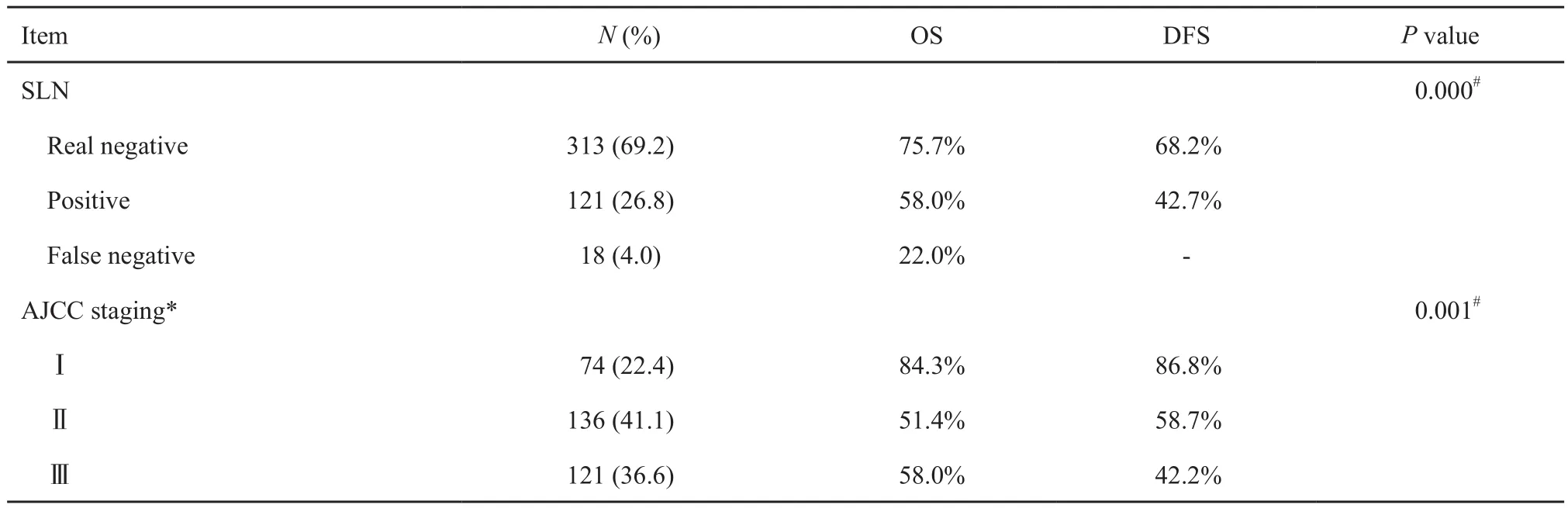
表 3 各分期和不同SLN状态的OS和DFSTab. 3 OS and DFS of different SLN status and staging
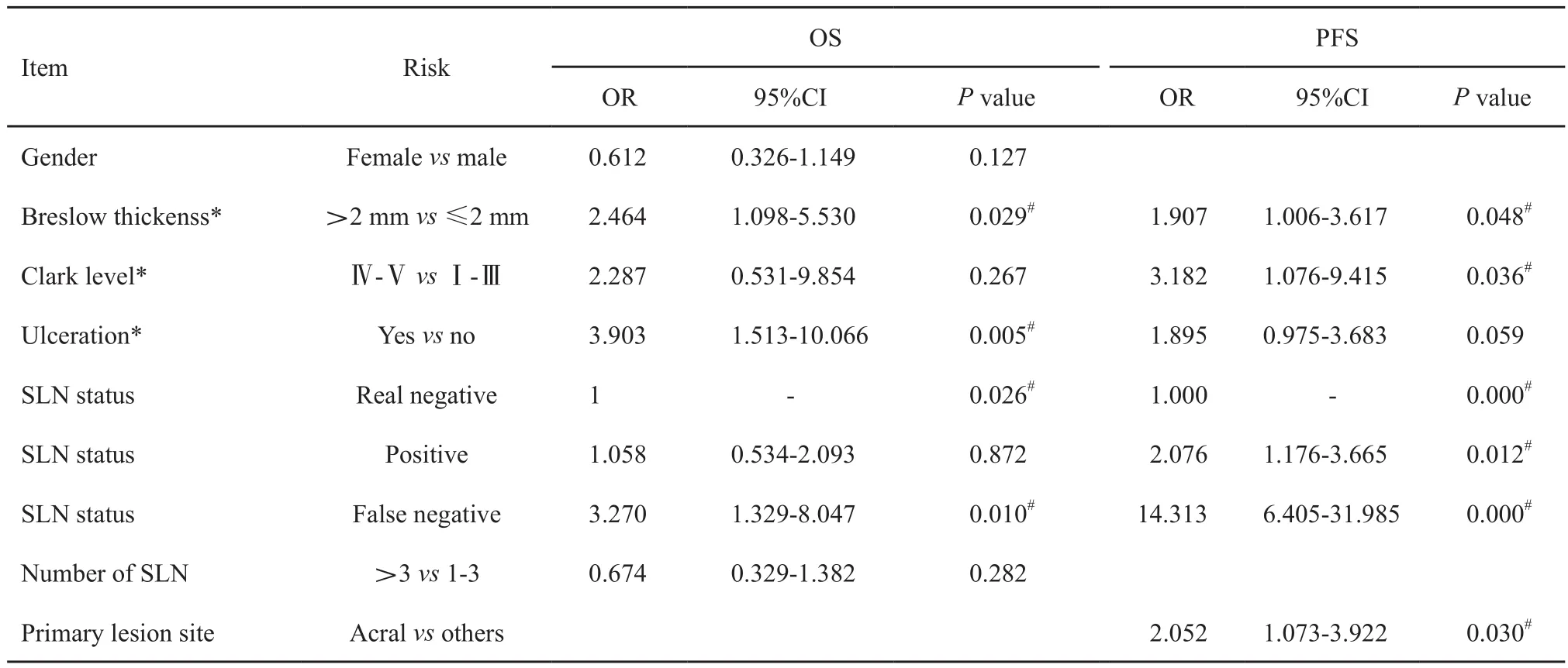
表 4 OS和PFS的预后因素分析Tab. 4 Univariate and multivariate prognostic analyses of OS and PFS
3 讨 论
本研究回顾性分析了复旦大学附属肿瘤医院单中心在过去8年间诊治的452例临床I、Ⅱ期皮肤和肢端黑色素瘤患者的SLNB结果和预后情况。这是迄今为止患者数最大的、肢端型黑色素瘤比例最高的中国黑色素瘤外科治疗的临床报道。本研究结果显示,黄种人群的SLN阳性率约为30%,且SLN的状态显著影响患者的总体预后。
在临床和病理学特征方面,我们的研究与亚洲其他地区或国家报道的恶性黑素瘤相似(表5)。在欧美高加索人的大宗样本的报道中,肢端部位的亚型比例不超过10%,70%的Breslow浸润深度小于1 mm,临床I、Ⅱ期比例近80%,淋巴结阳性率仅20%,5年的OS超过80%[8-9]。而在黄种人群中,肢端亚型占65%以上,平均的浸润深度超过4 mm,溃疡率近60%,淋巴结转移率约为35%,Ⅲ期患者占45%而I期比例不足10%,5年OS仅40%~50%[3-6]。但仅从发病部位来看,我们的数据中,肢端型的病灶与其他部位的病灶相比,SLN的阳性率并没有增加,反而略低于头面部、躯干等非肢端部位的病灶(25.0% vs 35.5%)。从病理类型看,我们的数据中,肢端雀斑样型的SLN阳性率为22.9%,低于总体的阳性率。这可能与我们数据中皮肤型的患者,特别是头面和躯干部位患者数较少,存在数据的偏倚有关。
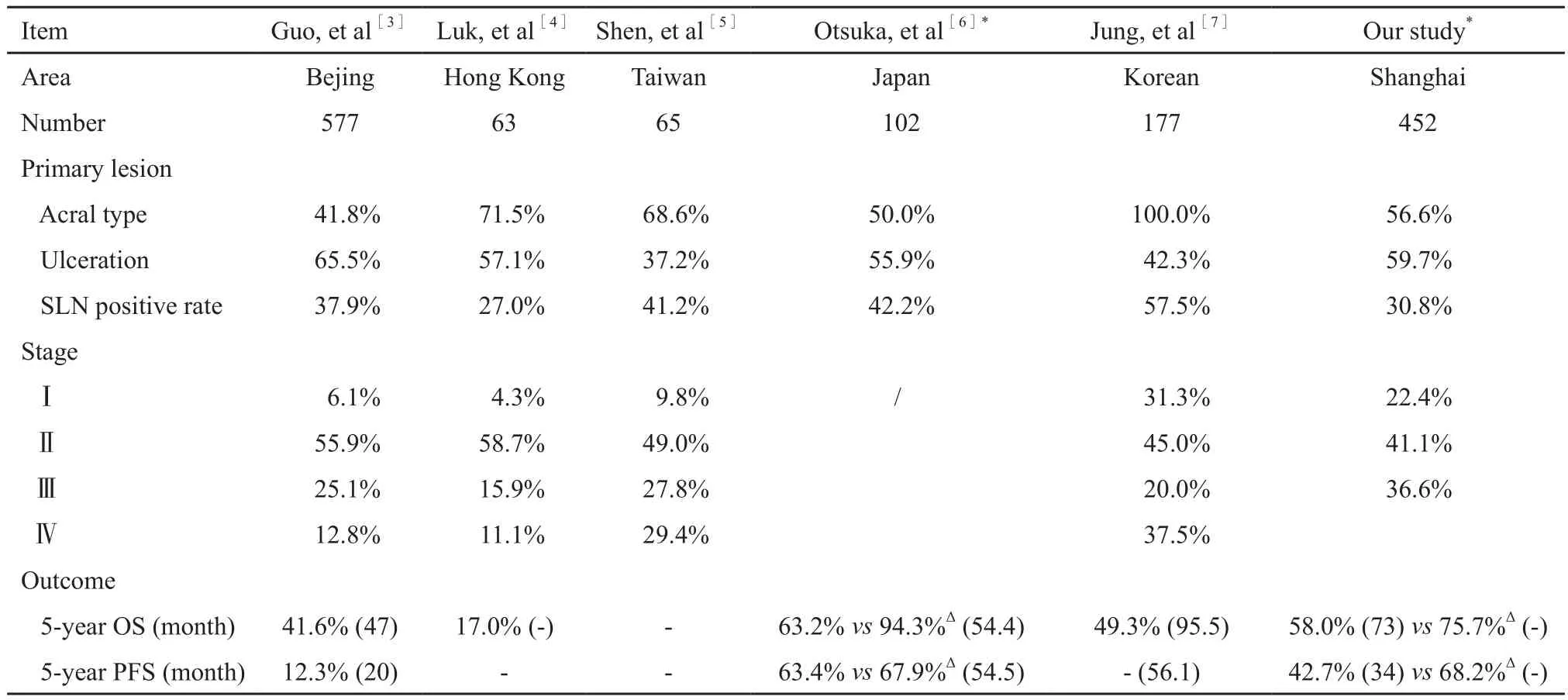
表 5 亚洲地区的黑色素瘤数据报道Tab. 5 Published data of melanoma in Asian areas
在国际诊疗规范的制定中,对于区域淋巴结的评估和处理的主要循证医学证据主要包括MSLT1和2两项国际多中心研究,以及仅在德国开展的DeCOG-SLT研究。目前的诊治规范强调,对于无临床转移征象的皮肤恶性黑色素瘤患者,SLNB能够准确的提供患者的N分期,并能尽早地发现淋巴结中的微转移,从而提高淋巴结阳性患者的总体预后。而在随访的研究中进一步发现,SLN阳性患者接受补充的CLND,仅能有限地改善区域淋巴结的局控,而无法改善总体远期生存。因此,目前对于SLN阳性者是否需行即刻的完整淋巴结清扫术尚存在争议,指南推荐可考虑以区域淋巴结超声随访来取代清扫[10-12]。
但这一基于欧美高加索人群的临床试验结果是否能够类推至中国黄种人群,从而改变我国皮肤和肢端黑色素瘤的临床诊治模式,还有待商榷。首先,这两项研究本身存在一定的缺陷。在MSLT-2研究和DeCOG-SLT的研究中,在随机后的清扫组患者中,皆有仅15%的人群最终没有接受CLND,这势必削弱了CLND的获益。而在接受了CLND的患者中,25%的患者病理学检查没有进一步检出其他淋巴结,不禁让人质疑淋巴结清扫的彻底性。此外,从肿瘤负荷来看,欧美人群和中国人群存在显著差异。原发灶方面,两项研究的平均Breslow浸润深度在2.4~2.8 mm,溃疡率为40%,而本研究中平均浸润深度大于3 mm,溃疡率超过60%。SLN方面,欧美的阳性率在20%左右,超过80%的患者仅存在1枚淋巴结转移,超过60%淋巴结肿的微转移灶小于1 mm;而我们的SLN阳性率为26.8%,假阴性率为4%,总体的淋巴结转移率超过30%。在补充进行CLND清扫术后,欧美人群中11%~18%的患者存在其他淋巴结转移,而我们SLN阳性患者清扫后nSLN转移比例也接近30%。因此,在现阶段对于中国黑色素瘤患者的诊治过程中,SLN阳性者直接舍弃CLND还缺乏足够的依据[11-12]。
对于中国恶性黑色素瘤患者的SLNB方面的研究还存在很多不足,其中最主要的是如何提高SLN评估的准确性,尤其是对于区域淋巴结的术前评估。在MSLT研究中,纳入的研究人群是无临床可扪及淋巴结的人群,而在中国人群中,大部分的患者在初诊时,皆可触及淋巴结。这可能与中国人群皮脂较少有关,也与部分患者长期合并肢体皮肤慢性真菌感染,以及活检术后反应性淋巴结增生有关。在临床实践中,应熟练地进行体格检查,充分地完善术前影像学检查,从而提高对于淋巴结转移临床判断的准确性。此外已有研究显示,细胞学检查对于转移淋巴结的诊断总体的灵敏度为97%,特异度为98%,其中腋窝较其他部位的假阴性率较高[13]。而联合B超引导下的细针抽吸细胞学检查,更能够提前诊断50%的SLN阳性的患者[14]。其次,肢端亚型是中国黑色素瘤的主要类型,尽管四肢的淋巴结回流较为固定,但仍有其他特殊的前哨引流区域的报道。例如存在手掌和前臂病灶,第一站引流至肘部滑车淋巴结、中肱淋巴结,而足跟和小腿后侧病灶,首先回流至下肢腘窝淋巴结的情况[15-16]。因此,如何合理运用恰当的SLN定位和示踪方法,提高SLN评估的准确性,也是未来需要关注的问题。

