失代偿期肝硬化患者174例营养风险筛查及评估研究*
赵恒芳,张小艳,李晓芳,刘 洁
西安市第三医院消化科(西安710018)
主题词 肝硬化 营养评价 风险调节
几乎100%失代偿期肝硬化患者都存在不同程度的营养不良[1],其发生率与疾病的严重程度相关,并增加患者住院期间并发症发生率,住院天数,病死率,费用和再入院率,进而影响患者的预后[2]。因此,临床医生必须重视肝硬化患者营养状态的评估。为了早期发现肝硬化患者的营养风险及营养不良,并及时给予干预以期改善失代偿期肝硬化患者的临床预后,本研究对174例失代偿期肝硬化住院患者进行了营养评估及营养参数分析。
对象和方法
1 研究对象 选自西安市中心医院、西安市第三医院2016年01月至2017年12月消化科174 例住院患者。根据2000年9月西安医学会传染病与寄生虫病学分会、肝病学分会联合修订的病毒性肝炎防治方案诊断标准,均符合失代偿期肝硬化诊断。入选标准:年龄≥18岁;住院1 d以上。排除标准:不能站立,无法获得体重、身高等人体测量学指标;严重肝性脑病(3或4级);合并恶性肿瘤患者;合并心、肾功能不全患者;合并糖尿病、甲状腺疾病等与代谢相关疾病者;所有研究对象均知情同意。其中男94 例,女80 例,年龄18 ~ 72 岁。病程0.5~22年。病因包括:乙型病毒性肝炎(131例),丙型病毒性肝炎(16例),酒精性(12例),自身免疫性(13例),药物性(2例)。根据Child—Pugh肝功能A、B、C评分将所有患者对应分为A、B、C三组。
2 营养评估方法
2.1 营养风险筛查:所有患者于入院当天采用2002年欧洲肠外肠内营养学会(ESPEN)发布的营养风险筛查工具“营养风险筛查方法2002”(NRS一2002)评估有无营养风险。NRS-2002是欧洲肠内肠外营养学会根据128个临床随机对照研究提出的营养风险筛查方法,筛查具体内容[3]包括疾病严重程度评分(0~3分)、营养状况受损评分(包括体质指数BMI、近期体重及进食变化,0~3分)和年龄评分(≥70岁,1分),筛查结果计算三者相加,其中总分≥3分为病人有营养风险。
2.2 营养评估:包括主观全面评估(SGA评估)和BMI、各生化指标的比较。
2.2.1 SGA评估。SGA评估分为3个等级:A级为营养良好,B级为轻一中度营养不良,C及为重度营养不良。其方法为主要通过病史(体重变化、进食量变化、胃肠道症状、活动能力改变、疾病状态下的代谢需求等)和体格检查(皮下脂肪的丢失、肌肉消耗和水肿(体液)情况)对病人进行评估。
2.2.2 人体测量指标: BMI测量。BMI=体重(kg)/身高2(m2)。其中24≤BMI<28为超重,18.5≤BMI<24为体重正常,BMI<18.5为体重过低(以上测量均早晨起床排空二便后,赤足进行测量);肱三头肌皮皱厚度(TSF)、上臂围(AC)、上臂肌围的测量。TSF测量为在病人右上臂肩峰至尺骨鹰嘴窝中点处提起病人皮肤和皮下组织,于其下约1.5cm处用皮皱计测量皮皱厚度,测2次,取平均值。上臂肌围(AMC)=AC(cm)-3.14×TSF(cm)-J;入院24h内采用血细胞分析仪及OlyIn-pus640全自动生化分析仪测血红蛋白(Hb)、血清白蛋白(ALB)。
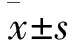
结 果
1 肝硬化患者的营养风险发生情况 使用NRS-2002对174例肝硬化患者于入院48h内进行营养风险评估,其中A组患者56例(男/女,32/24),有营养风险的患者31例( 55.4%),无营养风险的患者25例(44.6%);B组患者84例(男/女,40/44),有营养风险的患者72例,(85.7%),无营养风险的患者12例(14.3%);C组患者34例(男/女,16/18),有营养风险的患者30例(88.2%),无营养风险的患者4例(11.8%),见表1。
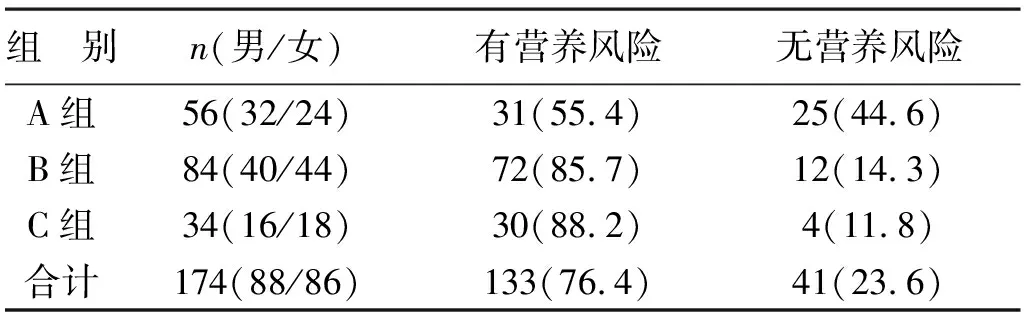
表1 肝硬化患者NRS-2002营养风险情况[例(%)]
2 肝硬化患者的营养评估
2.1 SGA评估:使用SGA标准对三组肝硬化病人进行营养评估。其中A组病人营养良好者23例(41.1%),中、重度营养不良者33例(58.9%);B组营养良好者15例(17.9%),中、重度营养不良者69例(82.1%); C组营养良好者2例(5.9%),中、重度营养不良者32例(94.1%),见表2。

表2 肝硬化患者SGA营养评估[例(%)]
2.2 肝硬化患者人体测量学及各生化检查结果的比较:三组病人人体测量(BMI、TSF、AMC)及各营养指标( ALB、Hb)比较均有统计学差异(P<0.01),见表3。
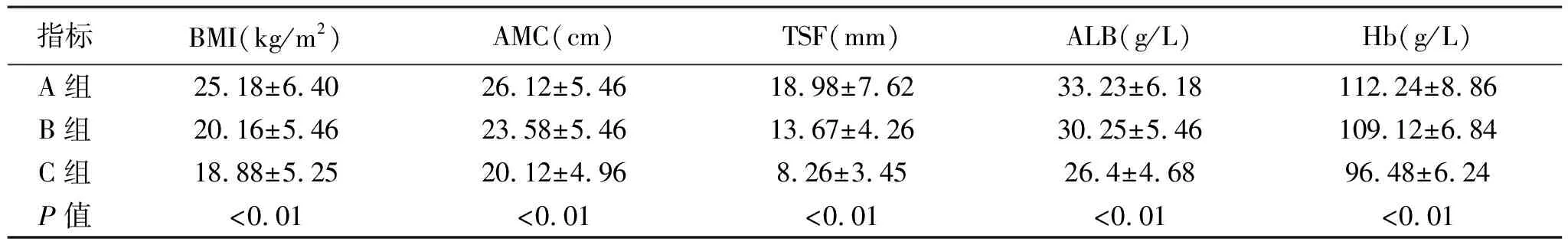
表3 肝硬化病人人体测量学及营养指标的比较
3 失代偿期肝硬化患者Child-Pugh分级的差异 分别于人院时及出院时对失代偿期肝硬化患者进行Child-Pugh分级评分,结果均显示无论是入院还是出院时,有营养风险的患者Child-Pugh分级C级的比例均明显高于无营养风险的患者,差异有统计学意义,见表4。

表4 肝硬化病人肝功Child-Pugh分级情况[例(%)]
4 肝硬化患者住院天数、并发症发生率的比较 经NRS-2002评估,有营养风险和无营养风险的患者,两者之间平均住院天数分别为(14.28±11.16)d和(7.80±4.36)d。住院期间肝性脑病、消化道出血、感染、腹水并发症的发生率比较,差异有统计学意义(P<0.05),见表5。

表5 肝硬化病人住院时间(天)及并发症发生情况[例(%)]
讨 论
肝硬化是一类慢性、进展性疾病,其营养不良的发生率约为80%~100%。因此,近年来肝硬化患者,尤其失代偿期肝硬化患者的营养风险及营养不良问题受到了临床工作者越来越多的重视。肝硬化患者最常见的营养不良是蛋白质-能量营养不良(Protein-energy malnutrition,PEM)[4]。营养不良发生率随着肝功Child-Pugh分级的增加亦随之增加。相关研究发现[5-6],营养不良不但可以增加患者腹水及食道胃底静脉曲张破裂出血的发生率,并且可以加重肝功能的损害,增加肝硬化患者手术的并发症和病死率,降低其存活率。因此,对肝硬化患者进行准确的营养评价 ,早期发现营养风险及营养不良,及时给予合理的营养支持治疗具有非常重要的临床意义。
肝硬化患者营养不良的评价主要包括人体组成分析、直接人体测量法、主观综合性营养评估、生化指标检测、免疫学指标等几种方法。人体组成成分分析不受腹水、水肿及肝功能的影响,能较准确的对患者基础能量消耗及营养物质的功能比例作出准确的判断,但因其昂贵目前推广存在一定困难。NRS -2002被《中华人民共和国卫生行业标准——临床营养风险筛查》中明确规定,可以作为住院患者临床营养风险筛查工具。但由于肝硬化患者往往合并腹水、水肿等原因,故单一的营养评价方法往往不能准确评价患者的营养状态[7],因此,目前对肝硬化病人的营养状态评估主要采用综合评价方法。SGA实用性强,包括病史询问及体征两部分,为欧洲肠外肠内营养学会和美国肠外肠内营养学会共同推荐作为肝硬化患者的主观营养评价工具,并被 ESPEN指南推荐作为床头工具[8]。但因为SGA评分中各项指标均为非量化资料,不能完全代替其他有效的量化性营养指标。因此,需要与BMI、血清ALB等营养监测评估指标结合才能准确地反映病人的营养状态。
BMI能较好地反映蛋白质一热量营养情况,是检测肝硬化营养不良的可靠参数,但因为失代偿期肝硬化病人大多合并水肿、水钠潴留和腹水,因此,临床测得的BMI较实际偏高。TSF、AMC因其不受腹水和下肢水肿的影响,适合用于所有肝硬化病人的营养评价。TSF主要用于评价肝硬化患者的脂肪贮备,AMC主要用于评价肝硬化患者的骨骼肌与体细胞群体中蛋白质的营养情况,两者结合能较好地反映体内皮下脂肪和蛋白质储存和消耗程度[9],且其与肝病的严重程度相关[10]。血清蛋白浓度是反映肝硬化严重程度的重要指标,同时也是反映肝硬化患者营养状态的重要参数,最常用的测定指标包括:前白蛋白、转铁蛋白、维生素A结合蛋白及血清白蛋白。肝硬化患者往往由于合并腹水、肝性脑病、肠道感染、消化道症状等致蛋白质摄人不足、吸收减少,从而导致血清蛋白水平降低。因此,肝硬化时ALB往往降低,其主要与肝细胞损害、肝功能受损或蛋白质缺乏有关。
本研究根据Child-Pugh评分将174例肝硬化病人分成A、B、C三组,各组间分别进行NRS-2002、SGA评分。使用NRS-2002评分有营养风险的患者占76.4%,其中A、B、C三组中有营养风险的比例分别为55.4%、85.7%、92.8%。NRS-2002的检测可用于发现患者是否存在营养不良及营养不良风险,其优点是敏感性高,能动态发现患者营养状态变化,并预测疾病并发症和死亡,但局限性主要表现在容易出现假阳性及低特异性,因此,对住院患者,往往建议结合SGA进行营养不良的评价及临床预后的预测。SGA操作简单,但往往会低估患者营养不良的程度,因此,在临床工作中,往往建议结合NRS-2002对患者进行营养评估,以提高判断的准确性,综合判断其营养状态。本研究中对所有失代偿期肝硬化患者进行SGA评估,其结果如下:A组病人营养良好者23例(41.1%),中、重度营养不良者33例(58.9%);B组营养良好者15例(17.9%),中、重度营养不良者69例(82.1%); C组营养良好者2例(5.9%),中、重度营养不良者32例(94.1%)。这与相关报道一致。
肝硬化腹水是晚期肝硬化患者较为常见的并发症,一旦腹水形成,患者的有效循环血量尤其肾循环血量明显降低,促进醛固酮和抗利尿激素分泌,加重腹水的产生[11]。肝硬化患者由于一方面多合并腹水、水肿,故体重、BMI、TSF、AMC常常不能反映出患者真实的营养状态。另一方面,BMI、TSF、AMC这些指标多在营养不良发生数月余后才出现变化,故敏感性低,单纯用于对肝硬化患者营养不良状况的评价意义不大。本研究中,我们使用BMI、TSF、AMC,结合血红蛋白、血清白蛋白用于失代偿期肝硬化患者的营养评价,其研究结果显示三组患者中BMI、TSF、AMC、Hb和ALB比较均有统计学差异。失代偿期肝硬化患者中营养风险及营养不良的发生率较高,而且通过对患者入院及出院时分别进行营养风险评分,均显示营养风险的发生和肝硬化的肝功分级明确相关,有营养风险的患者Child-Pugh分级C级的比例均明显高于无营养风险的患者。所有住院患者中,有营养风险组的平均住院时间及常见并发症如肝性脑病、消化道出血、感染、腹水并发症的发生率均高于无营养风险组。
综上可见,失代偿期肝硬化患者具有较高的营养风险和营养不良发生率,因此对肝硬化患者的营养筛查非常重要,应该注重营养风险的筛查,且应结合多种方法进行综合营养评估,仔细评估其营养状态,尽早干预。但由于本研究为单中心研究,还需大量数据的进一步补充,其次,由于研究对象纳入了不同病因的肝硬化患者,病因对患者营养风险及营养不良的发生是否有影响,营养不良对患者住院期间消化道出血、腹水、肝性脑病、感染等并发症发生率的影响及远期生存率及生存期的影响等等问题都需要进一步扩大样本量进行深入研究和探讨。

