儿童睑缘炎相关性角结膜炎诊治分析
张昕,金琴辉,陈爱菊,杨友谊
睑缘炎是睑缘部皮肤、皮下组织、睫毛毛囊及腺体等组织的炎性病变,为常见眼表疾病。当睑缘炎累及角结膜时,病变称为睑缘炎相关性角结膜病变(BKC)。BKC是儿童易患的一类不易被诊断的慢性炎症性疾病。BKC表现为一系列临床症状,主要包括复发性睑板腺囊肿、泡性角结膜炎、点状角膜炎、边缘角膜炎及角膜溃疡等。迄今为止,国内少见专门对儿童BKC诊治的相关报道。本文收集临床诊断为BKC的儿童患者79例,并对其临床特征、病变程度及治疗效果进行分析,现报道如下。
1 资料与方法
1.1 一般资料 收集2014年12月至2017年12月浙江省台州恩泽医疗中心(集团)路桥医院诊断为BKC的儿童患者79例,BKC诊断标准参照文献[1]。其中男36例,女43例;年龄0~16岁,平均(9.1±3.5)岁。平均随访时间(15±14.2)个月。在本院治疗前,有7例接受睑缘清洁治疗,40例接受口服抗生素,11例接受抗过敏眼水治疗,大部分患者均接受人工泪液眼水治疗,只有5例接受局部激素眼水滴眼治疗。其中8例因年龄原因无法分辨视力表,11例患有双眼BKC。
1.2 方法 记录患者一般情况及临床症状,包括:眼红、睑缘皮肤瘙痒、畏光、流泪、瞬目频繁、眼烧灼感及异物感。利用裂隙灯显微镜检查记录眼表情况,同时对典型患者进行睑缘及角结膜照相。眼睑症状表现包括:(1)睑板腺开口处脂栓、睑脂形状改变(透明性下降或变为奶酪状);(2)睑缘结痂、溃疡;(3)睑板腺功能障碍;(4)睑腺炎;(5)睫毛根部鳞屑、袖套样痂皮、睫毛脱失或乱生。结膜炎症表现包括:(1)球结膜充血;(2)结膜乳头增生;(3)滤泡形成;(4)结膜小水疱形成。角膜荧光素钠染色记录:(1)点状角膜炎;(2)角膜周边浸润、溃疡、角膜上皮侵蚀;(3)角膜基质变薄、角膜白斑、基质炎性浸润及角膜穿孔。
记录患者最佳矫正视力(BCVA,logMAR)检查结果。为比较患者临床症状及矫正视力将所有患者分为无角膜表现组和角膜表现组,进一步分为浅层角膜病变组(SPK组)和严重角膜病变组(包括角膜新生血管生成、角膜基质浑浊及角膜溃疡、周边浸润等)。
1.3 BKC治疗方案及疗效判定
1.3.1 治疗方法 根据入选患者的病情严重程度采取类似但有区别的治疗方法。
物理治疗:患有睑板腺功能障碍的患者均需接受每天眼睑热敷,热敷后进行睑缘清洁及物理按摩。药物治疗:给予所有患者人工泪液滴眼,睑缘涂糖皮质激素眼膏(典必殊眼膏),睑缘病变严重时口服红霉素、阿奇霉素或者多西环素片。(1)无角膜表现组及浅层角膜病变组选用低浓度糖皮质激素(0.1%氟米龙)滴眼,4次/d,酌情逐渐减量。(2)严重角膜病变组选用高浓度糖皮质激素滴眼液(醋酸泼尼松龙滴眼液),4次/d,角膜溃疡好转后再用低浓度糖皮质激素滴眼维持治疗。
1.3.2 BKC的疗效判定 治愈:结膜充血、滤泡、乳头基本消退;角膜病变缩小、吸收或趋于静止不变(对于角膜荧光素染色阴性的角膜云翳或角膜斑翳病灶,持续使用低浓度激素2周,病灶不再缩小确定为角膜病灶稳定)。好转:结膜充血减轻,乳头、滤泡部分消退,角膜病变较前明显缩小,仍有一定的恢复趋势。无效:结膜、角膜病变无好转,甚至出现加重的情况。
1.4 统计方法 采用SPSS18.0统计软件进行数据分析,计量资料以均数±标准差表示,采用 检验;计数资料以率表示,采用2检验。多因素分析采用Logistic回归分析。<0.05为差异有统计学意义。
2 结果
2.1 无角膜病变组与角膜病变组临床症状比较 无角膜病变组共有49例,其中有4例双眼患病,5例因年龄原因无法阅读视力表。SPK组共有11例,其中有3例双眼患病,1例因年龄原因无法阅读视力表。严重角膜病变组共有19例,其中有4例双眼患病,2例因年龄原因无法阅读视力表。无角膜病变组与角膜病变组红眼、畏光、睑缘鳞屑及麦粒肿差异均有统计学意义(均< 0.05)。见表 1。
2.2 BKC患者的角膜临床表现 在角膜病变组的30例中,角膜表现最多的为表层点状角膜炎(SPK)25例(83.3%),角膜缘新生血管14例(46.7%)、角膜白斑12例(40.0%)及角膜周边浸润9例(30.0%),角膜基质变薄5例(16.7%),角膜泡性病变5例(16.7%),角膜边缘溃疡3例(10.0%),无角膜穿孔。
2.3 视力情况 所有 BKC患者治疗前的平均最佳视力为(0.15±0.17),无角膜表现组治疗前平均BCVA为(0.10±0.11),有角膜表现组治疗前BCVA为(0.21±0.22),两组平均BCV A差异有统计学意义(=2.11,<0.05)。共有7只眼的矫正视力低于0.3(8.5%)。平均随访时间为(15±14.2)个月,最终有26例失访,再加上无法阅读视力表的8例,最终统计了45例(50眼)治疗后的BCVA。治疗后无角膜病变患者平均BCV A为(0.10±0.11),有角膜病变患者平均BCV A为(0.21±0.23),两组差异有统计学意义(=2.86,< 0.05)。无角膜病变组平均BCVA与SPK组差异不明显,但无角膜病变组平均BCVA与严重角膜病变组差异显著(=3.05<0.05)。随访发现在无角膜病变组中,有2例轻度弱视患者,其中1例在治疗过程中视力有好转。在有角膜病变组中,有6例弱视患者,其中4例在治疗过程中视力好转,1例无改善,1例加重。
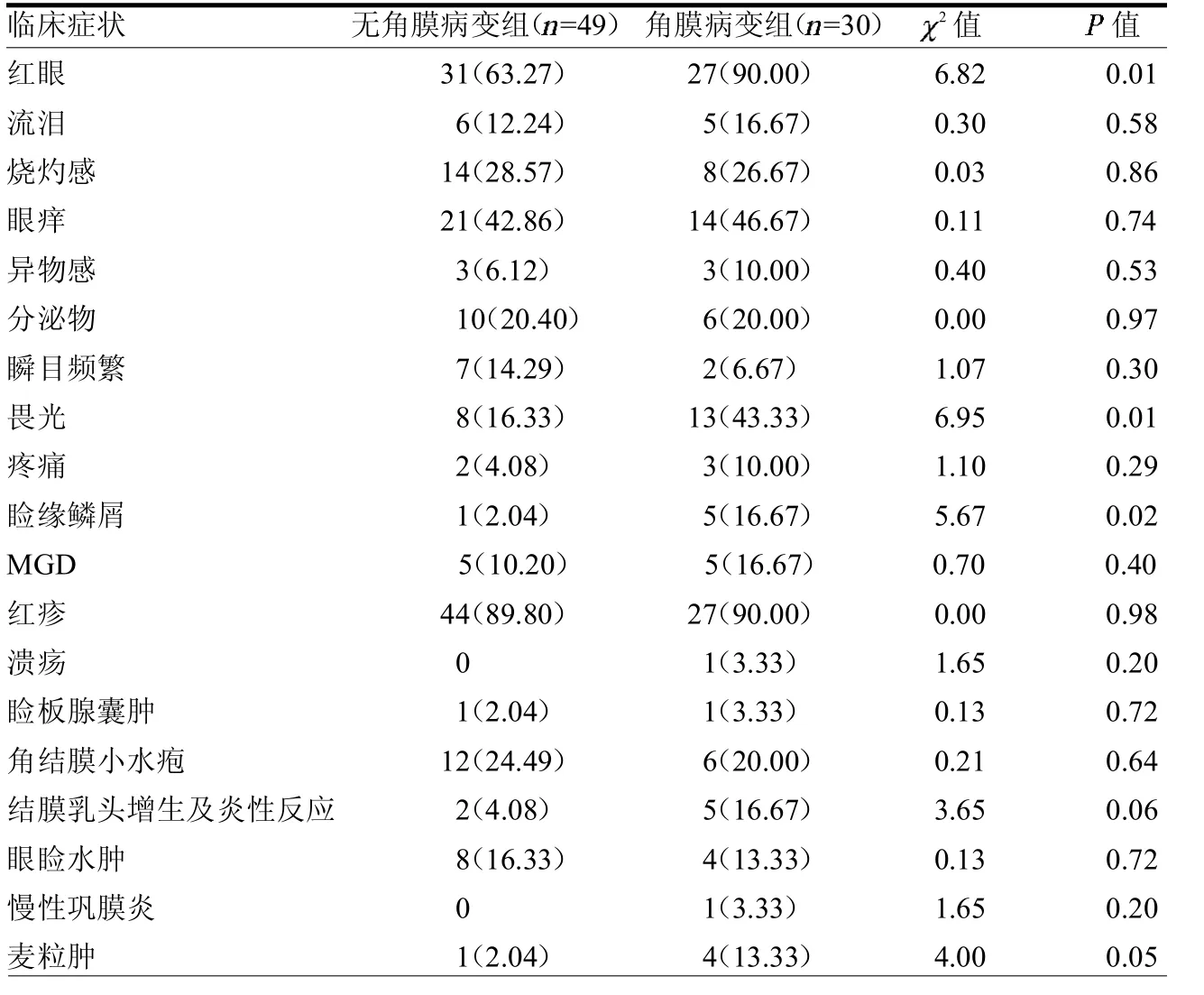
表1 无角膜病变组与角膜病变组临床症状比较 例(%)
2.4 多因素分析 结果发现女性、诊断时年龄、畏光及睑板腺炎的临床表现OR值>1,考虑这些可能与慢性BKC患者的角膜病变有关。见表2。
2.5 治疗结果 在53例随访时间长的患者中,治疗1个月后,35例达到了临床治愈,睑缘充血消退,角膜基质浸润吸收,溃疡愈合,新生血管消退,瘢痕形成,结膜充血消失。1个月后未治愈的患者继续接受睑缘清洁及氟米龙滴眼治疗,最终大部分患者均治愈。部分角膜病灶达到光学区的患者,因为治疗后遗留角膜斑翳,治疗后的最佳矫正视力受到了影响。随访过程中,有4例复发,重新接受治疗后治愈。
3 讨论
BKC是慢性睑缘炎症性疾病引起的一系列眼表临床表现,它会引起潜在性的角膜严重损害,从而影响患者的视力[2]。本研究中,患者来就诊的平均年龄为(9.1±3.5)岁,而家长描述患者的平均发病年龄为(6.1±2.8)岁,这提示儿童BKC患者未及时就医的问题,存在误诊问题。笔者发现年龄大的儿童发生角膜病变的危险性更高(=1.13),这与Hamada等[3]对白人儿童的研究结果相似。有研究也发现,在BKC的儿童患者中,女性患者所占的比例更高,尽管不是非常明显[4]。在本研究中,女性患者发生角膜病变的风险更高(=2.35)。本研究发现BKC患者中角膜病变患者所占的比例为38%。Viswalingam等[2]发现BKC患者最常见的角膜病变为上皮下点状角膜炎、角膜边缘浸润、浅层点状角膜炎及角膜缘新生血管形成,与本研究结果相似。
Jones等[5]报道27例有角膜病变的BKC儿童患者治疗前的平均BCVA为0.25,治疗后70%的患眼BCVA提高到0.02。然而在2年的随访时间中,当角膜病变出现后,患者的BCVA出现了下降。本研究发现低视力患者都有明显的角膜中央或次中央基质浑浊、角膜基质变薄及基质新生血管;无角膜病变组的治疗前BCVA与有角膜病变组相比,治疗前BCVA明显较低;同时,当将无角膜病变组与严重角膜病变组治疗前后BCVA相比时,发现两组BCVA差异显著,提示严重的角膜病变会导致患者视力严重下降,甚至导致弱视的发生。这提示治疗这些严重的角膜病变患者时,需要更加积极的治疗,包括频繁的激素眼水滴眼,长时间口服红霉素,甚至环孢素A滴眼治疗[6],局部使用红霉素及环丙沙星可以控制及抑制睑缘的细菌繁殖,口服红霉素是治疗儿童BKC的选择。
本研究给予大部分有角膜表现的患者口服红霉素治疗,急性及爆发性的MGD可以使用局部激素治疗,但是在使用过程中,需要控制激素使用的时间,否则将导致白内障、青光眼等并发症的发生。本研究中出现4例患者眼压轻度升高,予局部对症治疗后眼压得到控制。

因素95%值男性 0.40 0.20~0.91 0.051女性 2.35 1.18~5.10 0.032诊断年龄 1.13 1.02~1.25 0.034畏光 2.70 1.00~7.23 0.049睑缘鳞屑 8.72 0.82~91.05 0.071睑板腺炎 11.70 1.08~127.11 0.048红眼 2.50 0.85~89.80 0.123

