紧密型医疗联合体绩效影响因素指标构建*
——夏述旭 王曼丽 施 楠 陶红兵
2017年4月,国务院办公厅印发《关于推进医疗联合体建设和发展的指导意见》,要求各地尝试探索不同形式的医疗联合体,充分发挥优质医疗资源的作用,调整优化医疗资源结构布局,促进医疗卫生工作重心下移和资源下沉,完善分工协作机制,促进医疗资源的上下贯通。我国安徽天长[1]、江苏镇江[2]、上海、江苏无锡和湖北武汉[3]等地的医联体模式探索取得了一定的成效。
医联体建成后,其绩效受哪些因素影响,影响大小怎样,如何在运行过程中有针对性地调整和改进,这些问题都是现在和未来一段时间阻碍医联体功能发挥的关键[4]。本研究旨在通过文献分析和知情人访谈初步总结紧密型医联体绩效影响因素,再通过德尔菲专家咨询法研究紧密型医联体绩效影响因素,以期为其发展提供参考。
绩效(Performance)起源于工商企业管理领域,学术界关于绩效广泛认同的定义是:绩效是一定组织、群体和个体在行使其职责的过程、结果及影响,体现为该组织、群体和个体活动过程的效率和活动结果的有效性[5]。绩效可以分为组织系统绩效、机构和团队绩效或个人绩效3个层次[6],不同层次的绩效内涵差异比较大,其相应的影响因素也各有不同。本研究中紧密型医联体绩效强调对医联体组织目标实现的结果阶段性评价,包括紧密型医联体卫生服务可及性、工作量、服务质量、服务效率、可负担性和服务效益等。其影响因素则初步确定为政府因素、医保因素、医联体内部因素和社会因素4个方面。

表1 紧密型医联体绩效影响因素指标初步筛选
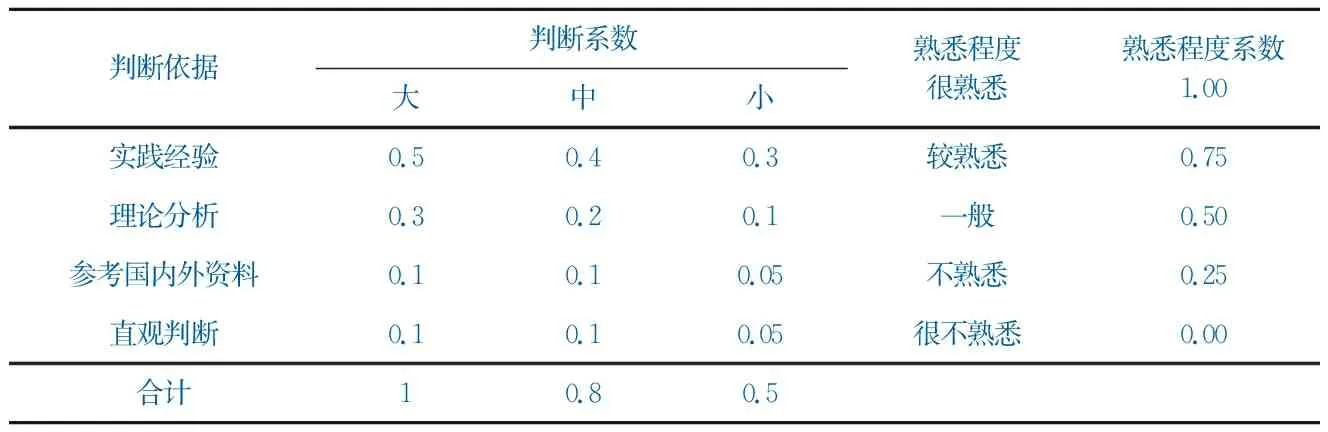
表2 判断依据、判断系数Ca与熟悉程度Cs
1 资料与方法
1.1 文献研究与资料总结
以“紧密型”“医联体”“医院集团”“医共体”“绩效”“影响因素”“medical consortium”“hospital alliance”“Performance”“influencing factors”等词语及其同位词为关键词,在万方、知网、维普、Web of Science、PubMed等国内外文献数据库中进行检索并按照相关性进行筛选,最终得到中文文献120篇,英文文献50篇。
对研究文献进行分析,摘取对医联体绩效影响因素有借鉴意义的内容,总结形成文献阅读报告和影响因素指标参考框架。根据阅读报告制定访谈提纲,选取医联体绩效研究和实践领域专家进行半结构式访谈,对58份访谈记录采用内容分析法分析。综合考虑医联体建设目标、绩效内涵和指标频次等,最终初步筛选出紧密型医联体绩效影响因素(见表1)。
1.2 研究方法
采用德尔菲专家咨询法[7]对初选指标进行咨询和修订。充分考虑专家的权威性、代表性和广泛性,选取国内在卫生服务体系、卫生政策、医疗机构评价、绩效评估、服务整合、医联体建设运营等领域造诣较高的专家共16名进行咨询。用Excel 2013进行数据录入,用SPSS 11.0软件进行统计分析,应用Kendall’s W系数做协调性检验。
1.3 专家咨询过程
基于前期文献综述和访谈记录总结的初选影响因素拟定专家咨询表,初选指标共4个一级、10个二级和19个三级指标(见表1)。第一轮函询时,向专家提供咨询说明函、填写说明、专家基本情况调查表(含判断依据与熟悉程度评分)、初选指标体系以及相关背景资料,填写说明要求专家根据自己的判断对初选指标的有效性、必要性、可获得性等维度进行评分(等级为0~10),并提出修改意见和建议。课题组收集整理专家意见,修改形成第二轮专家咨询指标体系,再将新的指标体系发给专家进行咨询。函询专家之间匿名交流意见。如此经过两轮反馈,专家们的意见趋于一致,最后获得有统计意义的专家集体判断结果[8]。
1.4 指标与赋值方法
本研究中专家的判断依据和熟悉程度以专家自评为主,判断依据Ca的等级和熟悉程度Cs的量化分级赋值[7]如表2。

表3 指标评价的权威系数、协调系数及其显著性检验结果
专家的权威程度(Cr)由专家的判断依据(Ca)和熟悉程度(Cs)两个因素共同决定,计算公式为:
Cr值在0~1之间,值越大,说明专家的权威程度越高。一般认为专家权威程度在0.7以上便可以接受;Ca接近1时,意味着实践经验与理论分析对专家意见的影响程度较大;Ca接近0.6时,则意味着实践经验与理论分析对专家意见影响较小[26]。
1.5 专家意见的协调系数及其显著性检验
运用Kendall’s W协调系数检验专家意见的一致程度[27]。该系数取值范围为0~1,W越大,表示协调程度越好。一般情况下,经2~3轮咨询协调后,协调系数一般在0.5的范围波动,误差控制较好[7,28]。协调程度的显著性检验结果P<0.01,说明专家意见协调性好,结果可取。
1.6 指标的纳入删除标准
根据专家对指标的有效性、必要性、可获得性3个维度的打分进行指标筛选,具体筛选标准为:有效性、必要性、可获得性三者的算术平均值均≥7且变异系数均≤0.30,则纳入;否则,指标被排除[29]。
其中某一维度特性的得分算术平均值体现的是各位专家对该指标特征的平均认可程度,而其对应的变异系数则反映专家对于该指标认可程度的分歧或不同意见程度。
2 结果
共进行两轮专家咨询,第一轮发放问卷16份,回收专家反馈16份,应答率为100%。在此基础上,课题组将第一轮咨询的结果向专家进行反馈,并进行第二轮专家咨询。共有13位专家反馈,应答率为81.25%(13/16)。两次咨询回收的调查表均有效,项目应答率均为100%。说明咨询专家对本研究的响应程度和合作程度较高。
2.1 专家基本情况
两轮咨询专家中均以40~60岁者居多,超过60%;学历均较高,硕士及以上者占比超过90%;专家具有副高级及以上职称比例为80%左右;专业领域涉及社会医学与卫生事业管理、公共管理、医院管理、医疗保险管理等;本领域工作年限10年以上占65%左右。
2.2 权威系数与协调系数
经计算,本研究两轮咨询权威程度系数为0.73>0.7,Kendall’s W协调系数分别为0.30(P<0.01)和0.51(P<0.01)(表3)。
2.3 专家咨询结果
2.3.1 第一轮专家咨询结果 第一轮专家咨询结果显示,一级、二级、三级指标在有效性、必要性、可获得性3个层面的得分均值大部分>7,其对应的变异系数<0.3,专家提出建设性意见4条。说明专家对大部分指标非常认同,且意见比较统一,分歧较小,可将这些指标放入下一轮专家咨询。
其中,二级指标中人口分布、市场竞争、交通状况的可获得性评分的变异系数>0.3,说明专家在这些指标的可获得性方面评价存在较大差异。在19个三级级指标中X17、X18有效性评分均值<7,其对应变异系数>0.3,说明专家对这两个指标的有效性还存在疑问,各专家间存在较大分歧,符合删除标准,将不纳入二轮咨询;指标X9的必要性和可获得性变异系数>0.3,说明专家们对这两个指标的必要性和可获得性评价存在较大分歧。
在专家的修改建议中,(1)专家认为一级指标,医保因素应该和政府因素合并,X13与X14重复,且X13不能反映医联体之间的差别,建议删除;(2)有专家提出指标X9要增加医生考核与分配体现,指标X16应改为人均可支配收入;(3)指标X17和X18为市场竞争指标,专家认为其界定不准确,建议修改;(4)有专家怀疑指标X19的距离总和界定困难,距离涉及交通和其他各方面的因素,用时间表示更合适。
综合统计分析和课题组内讨论结果决定,合并一级指标政府因素和医保因素;在三级指标中,调整指标X9、X16和X19,删除指标X13、X17和X18,增加新的竞争指数指标X16赫芬达尔-赫希曼指数[30],其他指标进入第二轮咨询。
2.3.2 第二轮专家咨询结果 第二轮专家咨询,共有一级指标3个,二级指标9个,三级指标17个。专家咨询结果显示,一级、二级、三级指标在有效性、必要性、可获得性3个层面的得分均值全部>7,其对应的变异系数<0.3,专家提出建设性意见3条。说明经过第一轮专家咨询,专家们对于指标体系已经非常认同,认为指标非常有效、具有高度必要性同时可获得性高,且专家意见高度统一,分歧较小。在三级指标的修改建议中,(1)有专家认为y1内涵解释不能限定独立于卫生行政部门之外;(2)有专家认为指标y4需要考虑混合支付方式,如对医联体采取总额预付、总额预付+单病种等情况。在国外,往往是通过医保支付如DRGs倒逼医疗机构的联合,如美国HMO、MCO;(3)对于指标y13有专家认为,应考虑检查互认、基层利用核心医院设备、检验等指标。
表4 经两轮咨询后紧密型医联体绩效影响因素指标分析
结合第二轮专家咨询和统计分析结果,在综合考虑专家建议和医疗联合体绩效影响因素的有效性、必要性、可获得性的基础上,修改y1、y4、y13指标内涵,并特别关注二轮咨询新加指标竞争水平y16赫芬达尔-赫希曼指数(HHI),重要性、必要性、可操作性三个属性均分都在8分左右,变异系数0.15左右,总体认可程度良好。见表4。
3 讨论与结论
3.1 指标代表性和特异性分析
专家遴选是德尔菲法研究成功与否和指标代表性高低的关键[7]。课题组邀请本领域实践专家和理论学者对初选指标体系进行两轮的德尔菲专家咨询。经统计学分析,专家本领域工作时间较长、工作单位涵盖科研院所、医疗机构和行政部门,学历层次较高,权威程度系数0.73,积极系数100%,其意见代表性、权威性较高。经两轮咨询,专家意见协调系数由0.30增加到0.51,专家意见在一定程度上达到一致,形成的结果得到专家共同认可。协调系数卡方检验结果P<0.01,说明该结果在统计学上有显著性,该结果可靠。
就研究本身而言,最终产生的影响紧密型医联体绩效的指标宏观上分为政府、医联体和社会因素,中观上分成9个指标,微观上分为17个方面,各个层面具有一定的代表性,能够为绩效的改进和完善提供参考和支持。如,y6医联体是否落实机构间的责权利关系,是众多文献中也提到的直接阻碍紧密型医联体各级机构之间的合作的最主要问题[1,31];y13医联体内的上级医院和基层医疗机构是否共享区域内居民健康信息,实现电子档案、电子病历的连续记录和信息共享以及诊疗信息互通(检验检查结果互认,基层利用核心医院设备、检验),直接指出了信息系统建设滞后和一体化程度不足是现行紧密型的医联体建设过程中较为普遍的问题[32-33]。
3.2 本研究的创新性分析
经过前期课题组全面检索,发现文献中相关研究主要集中在单个医疗机构的绩效、医联体的模式总结与存在的问题、医疗机构间整合和协调机制,单一方面的效果或效率评价等宏观[34]和微观层面[35],集中针对紧密型医联体绩效影响因素的研究比较少,尚未有系统分析和总结绩效影响因素的研究。本研究初次从宏观、中观、微观层面进行紧密型医联体绩效影响因素研究。
本研究以紧密型医联体绩效的影响因素作为主要研究对象,访谈和调查问卷、专家咨询均是针对此类样本,最终筛选出的指标基本囊括了目前紧密型医联体面临的阻碍其绩效提升的因素。因此研究结果可应用于国内紧密型医联体运行机制的完善与改进。研究获得的指标显示,政府、医联体自身和社会均需要共同参与到医联体的建设和改进中,尤其需要在医保支付方式演变、医务人员薪酬激励制度改革、医联体内部资源共享和内部体系设计与规范、社会配套体系完善等方面努力。
此外,本研究的指标体系同样也能为其他类型的、非紧密型医联体绩效改进提供借鉴和参考。因为笔者能力和样本的限制,本指标体系的权重还需要进一步研究。
[1] 林伟龙, 代 涛, 朱晓丽. 安徽省天长市县域医联体改革实践分析[J].中国卫生经济, 2017,36(4):74-77.
[2] 万祥波, 朱 夫, 杨 扬. 镇江市建立紧密型医疗联合体的探索和实践[J].中华医院管理杂志, 2013,29(4):263-266.
[3] 黄 培, 易利华. 3种不同类型医联体模式的实践与思考[J].中国医院管理, 2015(2):16-19.
[4] 吴志军, 简伟研. 契约式医疗联合体对医院住院服务绩效影响的初步分析[J].北京大学学报:医学版, 2015(3):469-473.
[5] Bates R A, Iii E F H. Computerized performance monitoring: A review of human resource issues[J].Human Resource Management Review, 1996,5(4):267-288.
[6] Spangenberg H H. Performance management - Problems and possible solutions[J].Sa Journal of Industrial Psychology, 1994,20(1):135-137.
[7] 曾 光. 现代流行病学方法与应用[M].北京: 北京医科大学中国协和医科大学联合出版社, 1994.
[8] 袁勤俭, 宗乾进, 沈洪洲. 德尔菲法在我国的发展及应用研究 南京大学知识图谱研究组系列论文[J].现代情报, 2011(5):3-7.
[9] 杨肖光, 马晓静, 代 涛. 公立医院与基层医疗卫生机构分工协作影响因素研究 基于定性比较分析方法[J].中国卫生政策研究, 2013,6(8):14-19.
[10] 吴佳莹, 陈 文, 费 苛, 等. 医院绩效评价影响因素下内控措施的归纳与分析 以上海某三级公立专科医院为例[J].中国医院管理, 2016,36(3):46-49.
[11] 贾艳婷, 方鹏骞. 医疗联合体建设的综合目标及指标体系构建研究[J].中华医院管理杂志, 2017,33(12):885-888.
[12] 葛运运. 医院与社区纵向服备整合影响因素研究[D].南京:南京医科大学, 2015.
[13] Cohen E, Bruce-Barrett C, Kingsnorth S, et al. Integrated complex care model: lessons learned from inter-organizational partnership[J].Healthc Q, 2011,14 (3):64-70.
[14] Leonard M, Mcglone S, Boardman A. Taking integrated care management to the street: can we find the road to our triple aim[J].Journal of Ambulatory Care Management, 2011,34(2):192-202.
[15] 王文新, 刘红阳, 佘雅均. 关于技术协作型医疗集团可持续发展因素的思考[J].中国医院管理, 2002,22(7):15-16.
[16] 葛运运. 医院与社区纵向服务整合影响因素研究[D].南京:南京医科大学,2015.
[17] Levi M. Towards a hospital-wide integrated system for quality and safety of health care[J].Netherlands Journal of Medicine, 2013,71(1):2.
[18] Tang W, Sun X, Zhang Y, et al. How to build and evaluate an integrated health care system for chronic patients: study design of a clustered randomised controlled trial in rural China[J].International Journal of Integrated Care, 2015,15(1):e7.
[19] Shi G, Zhou B, Cai Z C, et al. Referral by outreach specialist reduces hospitalisation costs of rural patients with digestive tract cancer: a report from medical consortium in China[J].Rural & Remote Health, 2014,14(1):2317.
[20] Suter E, Oelke N D, Adair C E, et al. Ten key principles for successful health systems integration[J].Healthcare Quarterly, 2009,13 (Special Issue):16.
[21] Uittenbroek R J, Spoorenberg S L, Brans R, et al. Embrace, a model for integrated elderly care[J].Tijdschrift Voor Gerontologie En Geriatrie, 2014,45(2):92-104.
[22] 邓梦露. 重庆市乡镇卫生院绩效管理实施现状及影响因素分析[D].重庆:重庆医科大学, 2015.
[23] Tsiachristas A, Hipple-Walters B, Lemmens K M, et al. Towards integrated care for chronic conditions: Dutch policy developments to overcome the (financial) barriers[J].Health Policy, 2011,101(2):122-132.
[24] 王 颖, 孟庆跃, 王海鹏, 等. 山东省县级公立中医院效率及其影响因素分析[J].中国公共卫生, 2015,31(6):706-709.
[25] 朱诗慧, 熊季霞, 沈夕坤. 基于利益相关者理论的公立医院综合绩效影响因素分析[J].医学与社会, 2015(5):7-8.
[26] 陈英耀, 倪 明, 胡献之, 等. 公立医疗机构公益性评价指标筛选 基于德尔菲专家咨询法[J].中国卫生政策研究, 2012,5(1):6-10.
[27] 王春枝, 斯 琴. 德尔菲法中的数据统计处理方法及其应用研究[J].内蒙古财经学院学报:综合版, 2011(4):92-96.
[28] 徐国祥. 统计预测和决策[M].上海: 上海财经大学出版社, 2005:11.
[29] 方鹏骞, 董 婷, 乐 虹. 国家综合性医疗中心评价指标筛选研究[J].中国医院管理, 2014,34(7):28-31.
[30] 蔡 苗, 陶红兵, Echu Liu, 等. 市场竞争对医院技术效率的影响 基于河南省和江苏省的实证研究[J].中国医院管理, 2017,37(6):22-24.
[31] 葛运运, 苗豫东, 钱东福. 医院和社区纵向服务整合影响因素的指标体系研究[J].中华医院管理杂志, 2015,31(1):70-73.
[32] 陈曼莉, 苏 波, 王 慧, 等. 美国责任医疗组织的制度设计与启示[J].中国卫生经济, 2015,34(3):94-96.
[33] Hammerschmidt M, Falk T, Staat M. Measuring and Improving the Performance of Health Service Networks[J].Journal of Service Research, 2012,15(3):343-357.
[34] 芦 炜, 梁 鸿. 如何构建医疗联合体 组织模式、利益机制和服务内容[J].中国卫生政策研究, 2013,6(12):6-11.
[35] 于 挺, 吴聪睿, 李含伟, 等. 制约上海医疗联合体顺利推进的主要因素与对策分析[J].上海交通大学学报:医学版, 2015,35(2):248-252.

