术前外周血中性粒细胞与淋巴细胞比值在预测食管癌根治术后淋巴结转移中的临床价值
, (.榆林市中医医院胸外科,陕西 榆林 79000;.榆林市中医医院内科,陕西 榆林 79000)
食管癌是临床上较为常见的消化道恶性肿瘤,在我国发病率及死亡率均排名全球第一[1-2]。食管癌易发生淋巴结转移,这也是食管癌死亡率高的重要原因之一,淋巴结转移的部位和数量可直接关系到患者的分期和预后[3]。故在术前明确淋巴结的转移情况对于治疗及预后有重要的意义。临床上常借助于超声、MRI、增强CT、食管EUS等辅助检查评估食管癌患者淋巴结转移情况[4]。近年来,研究显示肿瘤和炎症反应存在密切关系,癌症的相关炎性细胞可产生各种炎性介质、细胞因子,进而促进肿瘤细胞的增殖、转移,可对患者预后造成影响[5]。而炎性反应可通过血象指标表现出来,如中性粒细胞与淋巴细胞比率(NLR)、C反应蛋白(CPR)等。研究报道,NLR可反映抗肿瘤免疫和炎症反应之间的动态关联,是预测肿瘤转移的因子[6]。本研究通过探讨术前外周血中性粒细胞与淋巴细胞比值在预测食管癌根治术后淋巴结转移中的临床价值,为食管癌患者治疗提供理论依据。
1 资料与方法
1.1 临床资料
回顾性分析我院2015年2月至2017年3月行食管癌根治术的110例食管癌患者的临床资料,其中男65例,女45例,年龄52~75岁,平均(64.65±3.78)岁。纳入标准:①经病理、细胞学检查证实为食管癌,且术前均未接受过任何放化疗治疗;②符合食管癌根治术手术指征。排除标准:①伴有认知障碍或阅读、听写障碍者;②伴有严重的肝肾功能障碍者;③伴有急性血液系统疾病或急性感染者。
1.2 方法
1.2.1 指标检测 采用XE2100全自动血液分析仪对所有患者术前淋巴细胞计数、中性粒细胞计数、血常规指标进行检测记录,并计算所有患者的NLR值,以NLR≥4为临界点,将所有患者分为高NLR组(即NLR≥4)45例,低NLR组(即NLR<4) 65例。
1.2.2 淋巴结收集 由手术医师在术后迅速用镊子和剪刀从切除的标本中捡取淋巴结,并送往病理科常规进行切片和HE染色。根据是否发生淋巴结转移分为淋巴结转移组和无淋巴结转移组。根据淋巴结转移数量分类:≤2枚淋巴结转移为N1;3~6枚淋巴结转移为N2;>6枚淋巴结转移为N3。对所有患者淋巴结清扫总数进行统计,并对阳性、阴性淋巴结数目进行统计,淋巴结转移率计算。采用logistic回归分析食管癌根治术后淋巴结转移的影响因素。
1.3 统计学方法
2 结果
2.1 2组患者临床特征比较
本组110例患者共有87例患者出现淋巴结转移,其中高NLR组45例中有43例(95.56%)出现淋巴结转移,低NLR组65例有44例(67.69%)出现淋巴结转移。高NLR组的淋巴结转移数及肿瘤浸润深度、远处转移均多于低NLR组(P<0.05),表明术前NLR水平和食管癌根治术后患者淋巴结转移有关。
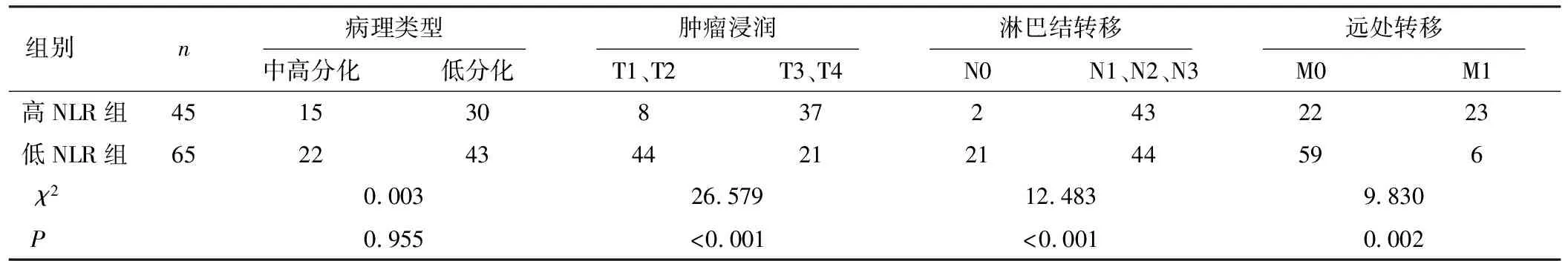
表1 2组患者临床特征比较[例(%)]
2.2 2组患者淋巴转移率比较
本组110例患者淋巴结清扫总数为1 165枚,其中高NLR组淋巴结清扫总数为475枚,低NLR组淋巴结清扫总数为690枚,高NLR组检出阳性淋巴结数目为171枚(36.00%),低NLR组检出阳性淋巴结数目为172枚(24.93%)。高NLR组的淋巴结转移人数比例、淋巴结转移度均高于低NLR组(P<0.05),见表2。
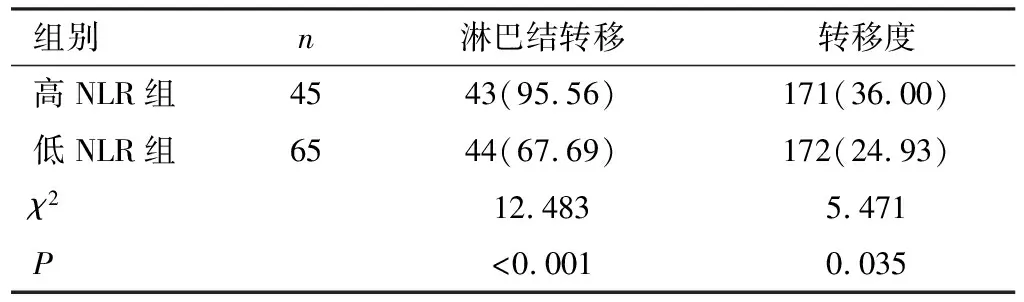
表2 2组患者淋巴转移率比较[例(%)]
2.3 食管癌患者淋巴结转移影响因素单因素分析
肿瘤T分期、NLR≥4是食管癌患者淋巴结转移的影响因素(P<0.05),见表3。
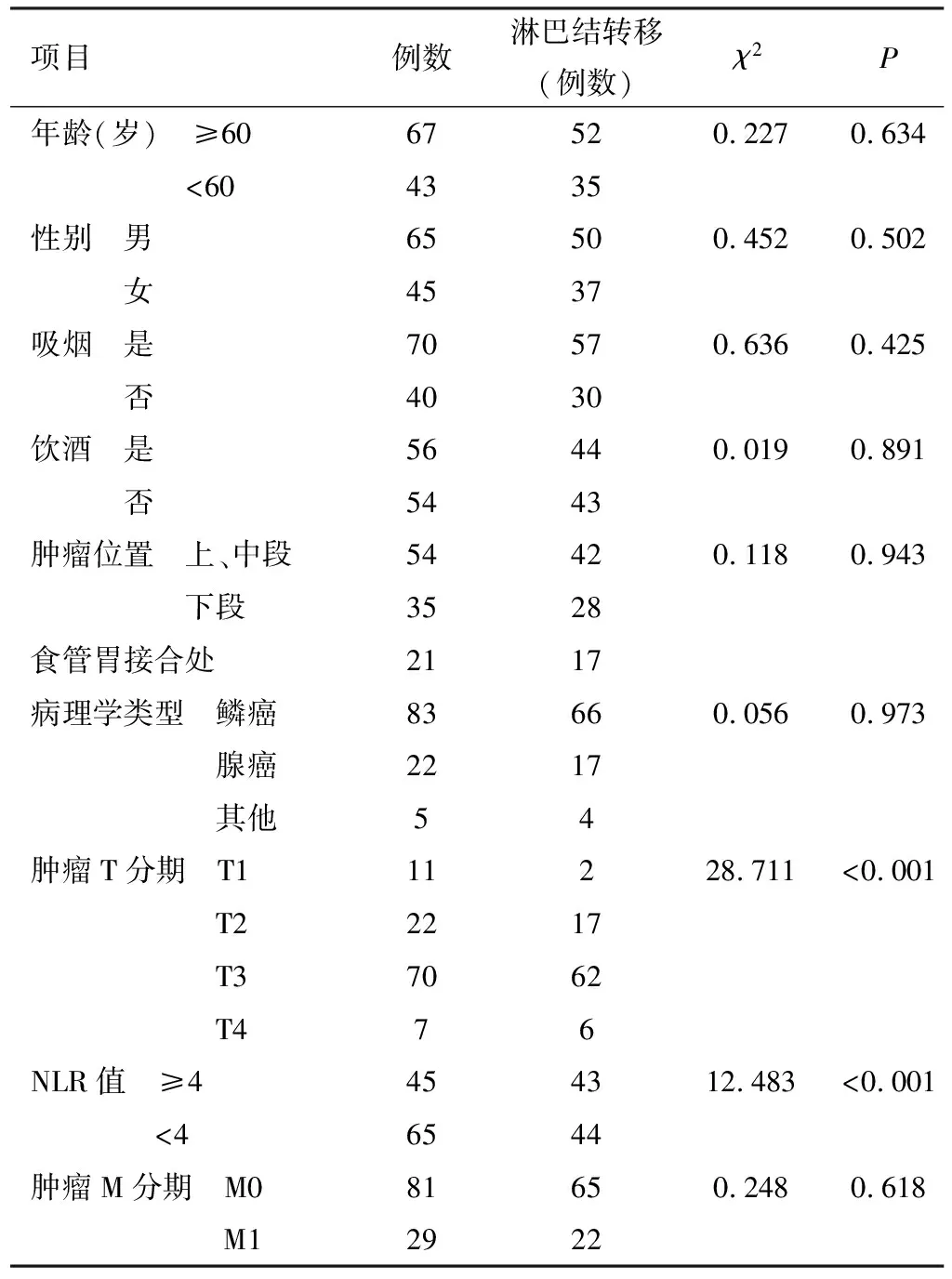
表3 食管癌患者淋巴结转移影响因素单因素分析
2.4 食管癌患者淋巴结转移影响因素Logistic回归多因素分析
以有无发生淋巴结转移为因变量(有=1,无=0),以肿瘤T分期(T3、T4=1,T1、T2期=0)、NLR值(≥4=1,<4=0)为自变量进行多因素Logistic回归分析,结果示:肿瘤T分期[OR=1.898,95%CI(1.151~3.130)]、NLR≥4[OR=1.919,95%CI(1.076~3.422)]是食管癌患者淋巴结转移发生的独立危险因素(P<0.05),见表4。
3 讨论
我国食管癌的发病率在全世界位居前列,且呈逐年上升的趋势。食管癌的治疗“金标准”为根治性手术治疗,而术前系统客观地对食管癌患者全身情况进行评估对于手术治疗效果及远期预后有重要意义[7-8]。食管癌患者术前分期的重要参考指标之一为淋巴结转移,其可为患者是否符合根治术手术治疗指征及术中淋巴结的清扫方式、范围提供一定指导价值[9-10]。大多研究已证实淋巴结转移和根治术后远期生存率存在密切关系,有淋巴结转移的食管癌根治术患者术后5年生存率约为20%~30%,而无淋巴结转移的食管癌根治术患者术后5年生存率可高达80%[11]。PET-CT、PET、增强CT等影像学检查是评估食管癌患者淋巴结转移的重要辅助手段,但是存在方法单一等局限性[12-13]。
自从19世纪30年代国外学者首次提出癌症和炎症反应有密切关系,越来越多的研究表明肿瘤的相关炎症对于肿瘤的进展有重要作用[14]。NLR是中性粒细胞与淋巴细胞比值,淋巴细胞在抑制肿瘤细胞的增殖、转移及细胞毒性、细胞死亡中有重要的意义,而中性粒细胞可生成细胞生长因子、趋化因子、蛋白酶等,这些因子对肿瘤细胞的生长有促进作用,其作用机制是通过重塑细胞外基质框架及对免疫功能产生抑制作用来促进肿瘤细胞的增殖分化[15-16]。故NLR是反映机体抗肿瘤免疫和肿瘤细胞生长炎性情况的平衡指数[17-18]。淋巴结被肿瘤侵犯后可使其免疫功能全部丧失,故淋巴细胞减少,NLR值较高[19]。本研究显示,高NLR组的淋巴结转移数、肿瘤浸润深度、远处转移、淋巴结转移度均多于低NLR组。这可能和解剖学理论相关,解剖学认为肿瘤可诱导淋巴结的转移、增生,可对淋巴结的免疫状态造成损伤,淋巴结状态常可反映肿瘤和机体的相互作用[20]。淋巴结转移癌的发生率随癌内淋巴细胞数降低而上升[21]。NLR值较高,则表明对肿瘤细胞有抑制作用的淋巴细胞在减少,进而可增加癌细胞转移及增生的危险性[22]。本研究显示,肿瘤T分期是食管癌患者淋巴结转移的发生的独立危险因素,肿瘤T分期表明肿瘤的浸润深度,肿瘤浸润程度越深,预后越差,其淋巴结转移数也越多[23]。而NLR值较高是淋巴结转移的独立危险因素也和以上论点相符。低NLR值可表明肿瘤是处于抑制状态,也可表明此类的食管癌患者会有较好的预后情况,而高NLR值食管癌患者其预后越差,这可能和其淋巴结转移危险性较高相关[24]。但是本研究存在样本量小、研究时间短等不足,对于NLR临界值有一定的局限性,在既往研究中表明NLR在3~4之内均有意义[25],本研究以4为临界点,日后还需进一步加大样本量、延长研究时间进行探讨。综上所述,术前NLR较高的食管癌患者其淋巴结转移的风险性越大、肿瘤浸润越深、远处转移可能性越大,可提示应术中扩大淋巴结的清扫范围,其对于淋巴结转移、根治术清扫范围均有一定的评估价值。

表4 食管癌患者淋巴结转移影响因素Logistic回归多因素分析
[参考文献]
[1] 张婷婷,赵向前,刘 哲,等.术前中性粒细胞与淋巴细胞比值对行根治性切除术的肝细胞癌患者预后的影响[J].临床肝胆病杂志,2015,31(6):927-931.
[2] 苏子剑,潘群雄,王聪仁,等.术前中性粒细胞/淋巴细胞比值预测食管癌患者预后的价值[J].肿瘤,2015,35(11):1258-1264.
[3] 李 晨,杜晓辉,徐迎新,等.胃癌患者术前中性粒细胞淋巴细胞比率与淋巴结转移相关性临床研究[J].医学研究杂志,2015,44(1):93-97.
[4] 王小兰,苏乌云,呼 群.术前外周血中性粒细胞与淋巴细胞比值评估肝细胞癌根治性切除术后预后的临床价值[J].癌症进展,2017,15(5):592-595.
[5] 马晓路,吴 炯,周 琰,等.术前中性粒细胞/淋巴细胞比值对肝细胞肝癌根治性切除术后肿瘤早期复发的影响[J].检验医学,2016,31(10):863-868.
[6] 王小林,魏 英,马任远,等.术前中性粒细胞/淋巴细胞比值在结直肠癌患者预后评估中的价值[J].检验医学与临床,2015,15(7):956-958.
[7] 魏 英,王小林,马任远,等.术前外周血中性粒细胞/淋巴细胞比值对胃癌患者预后的影响[J].陕西医学杂志,2015,43(1):65-67.
[8] Yutong H,Xiaoli X,Shumei L,et al.Increased neutrophil-lymphocyte ratio is a poor prognostic factor in patients with esophageal cancer in a high incidence area in China[J].Arch Med Res,2015,46(7):557-563.doi:10.1016/j.arcmed.2015.09.003.
[9] 刘 静,韩献成,李春龙,等.术前外周血中性粒细胞与淋巴细胞比值在肌层浸润性膀胱癌预后评估中的价值[J].中国综合临床,2016,32(10):932-935.
[10] 朱 磊,阚丽丽,王俊平,等.术前外周血中性粒细胞/淋巴细胞比值对高龄结肠癌患者预后的评估价值[J].中国普通外科杂志,2017,26(4):501-505.
[11] 张 兴,李 森,郭忠武,等.75岁以上老年胃癌患者术前外周血中性粒细胞与淋巴细胞比值的临床意义[J].中华胃肠外科杂志,2016,19(5):526-529.
[12] 胡赟宏,王铮元,崔嵘嵘,等.中性粒细胞/淋巴细胞比值与血小板/淋巴细胞比值对乳腺癌复发转移的预测价值及乳腺癌预后影响因素研究[J].中国全科医学,2016,19(30):3657-3661.
[13] 叶斯斯,尹雅琪,白 莉.术前外周血中性粒细胞/淋巴细胞比值与胰腺导管腺癌患者根治术后预后关系的分析[J].肿瘤,2016,36(3):310-318.
[14] 黄 媛,林 莉,杨倩琳,等.结肠癌患者术前外周血中性粒细胞/淋巴细胞比值与预后的关系[J].检验医学与临床,2016,13(7):923-924.
[15] 朱 亮,姚寒晖,吴 杨.胃癌患者术前外周血中性粒细胞和淋巴细胞比值与术后病理的相关性分析[J].安徽医学,2016,37(12):1547-1549.
[16] 张远标,卢 毅,吴伟顶,等.术前中性粒细胞/淋巴细胞比值在甲胎蛋白阴性肝细胞肝癌术后复发中的预测价值[J].中华普通外科杂志,2016,31(5):387-390.
[17] 秦 川,杜智勇,申忠华,等.术前外周血中性粒细胞与淋巴细胞比值评估高级别T1期膀胱癌预后的临床价值[J].中华泌尿外科杂志,2016,37(9):685-689.
[18] Diaz Romero M.Baseline blood neutrophil-lymphocyte ratio to predict treatment response in gastric cancer[J].Arzneimittel-Forschung,2015,48(4):403-407.doi:10.1186/s40425-016-0145-x.
[19] 白云金,蒲春晓,韩 平,等.中性粒细胞/淋巴细胞比值在肌层浸润性膀胱癌预后评估中的价值[J].现代泌尿外科杂志,2015,20(1):15-17.
[20] 吴永杰,刘海亮,胡明根,等.术前中性粒细胞与淋巴细胞比值对胰腺癌预后的判断价值[J].中华医学杂志,2015,95(28):2291-2293.
[21] 程俊峰,俞世安,郑樟栋.术前中性粒细胞与淋巴细胞比值对可切除性胰腺癌患者预后的影响[J].浙江医学,2017,39(2):109-111.
[22] Jia W,Wu J,Jia H,et al.The peripheral blood neutrophil-to-lymphocyte ratio is superior to the lymphocyte-to-monocyte ratio for predicting the long-term survival of triple-negative breast cancer patients[J].PloS One,2015,10(11):441-442.doi:10.1371/journal.pone.0143061.
[23] 杨军文,吴玲玲,倪观太.中性粒细胞与淋巴细胞比值在宫颈癌根治术预后评估中的价值[J].实用医学杂志,2015,31(16):2662-2665.
[24] 姚大勇,史 策,夏舜尧,等.术前外周血中性粒细胞/淋巴细胞比值与肾癌临床病理特点及预后关系的研究[J].现代生物医学进展,2016,16(32):6379-6383.
[25] 刘雪梅,李明焕,孔 莉,等.外周血中性粒细胞与淋巴细胞比值对根治性放化疗食管鳞癌患者预后预测价值[J].中华肿瘤防治杂志,2016,23(21):1431-1436.

