高血糖对糖尿病与非糖尿病患者前循环取栓预后的影响研究
汪玲,白永杰,资文杰,徐格林
大约有50%的急性缺血性卒中患者入院时会出现血糖升高,并且其中一大部分是非糖尿病患者[1]。既往的研究表明高血糖是急性缺血性卒中不良功能预后的独立预测因素,血糖能够降低重组组织型纤溶酶原激活剂(recombinant tissue plasminogen activator,rt-PA)诱导的血管再通率[2],增加溶栓后症状性颅内出血风险[3-4],导致梗死体积扩大[5-6]。研究将高血糖患者进一步划分为有糖尿病史和无糖尿病史,发现高血糖的有害作用似乎在非糖尿病患者中更加的显著[7-8]。而非糖尿病患者在发生危重疾病时出现血糖短暂性的升高被认为是一种应激性的高血糖,这种应激性的血糖升高不仅仅能反映疾病的严重程度,也是导致不良预后风险增高的原因[9]。
高血糖抗纤维蛋白溶解的特性[10],使其有害作用在静脉溶栓患者中表现得更加明显,但近年来一些研究发现在接受机械取栓的患者中,高血糖也是不良预后的独立预测因素[11-12]。接受机械取栓的患者往往症状更重,更易出现应激性的高血糖。相关研究未再进一步区分高血糖的有害作用在糖尿病与非糖尿病患者中是否存在差异。因此本研究回顾性地在血糖水平较高的接受机械取栓的患者中比较糖尿病导致的慢性高血糖与非糖尿病患者的应激性高血糖对预后的影响是否有区别。
1 对象与方法
1.1 研究对象 病例资料来源于血管内治疗急性前循环缺血性卒中登记研究(endovAsCular Treatment for acUte Anterior circuLation ischemic stroke registry,ACTUAL),回顾性纳入160例急诊入院时随机血糖水平>8.6 mmol/L的接受前循环机械取栓的急性缺血性卒中患者。纳入标准:①临床诊断为急性缺血性卒中;②有前循环大血管闭塞;③年龄>18岁;④发病前的改良Rankin量表(modified Rankin Scale,mRS)评分<2;⑤入院时美国国立卫生研究院卒中量表(National Institutes of Health Stroke Scale,NIHSS)评分>5;⑥发病6 h内接受取栓治疗。排除标准:①有血管畸形或者动脉瘤;②有恶性肿瘤、出血性疾病、自身免疫性疾病或者重要脏器功能障碍或者衰竭。研究获得所在研究单位医学伦理委员会批准。
1.2 临床资料 本研究收集了以下的临床资料:①人口统计学资料:年龄、性别。②脑血管病的危险因素:高血压、高血脂、心房颤动、冠状动脉粥样硬化性心脏病、既往卒中或者短暂性脑缺血发作史、吸烟史。③实验室资料:中性粒细胞淋巴细胞百分比、低密度脂蛋白、高密度脂蛋白、总胆固醇、甘油三酯。④病情评估资料:基线NIHSS评分、Alberta卒中计划早期计算机断层扫描(computed tomography,CT)评分(Alberta Stroke Program Early CT Score,ASPECTS)、急性卒中Org 10 172治疗实验(Trial of Org 10 172 in Acute Stroke Treatment,TOAST)病因学分型[13]。⑤手术资料:穿刺-再通时间、拉栓次数、入院-手术时间、美国介入和治疗神经放射学学会/介入放射学学会(American Society of Intervention and Therapeutic Neuroradiology/Society of Intervention Radiology,ASITN/SIR)侧支循环分级[14]。⑥临床安全预后资料:有症状性颅内出血、3个月后的mRS评分(不良转归定义为mRS评分3~6)[15]、改良脑梗死溶栓(modified Thrombolysis in Cerebral Infarction,mTICI)分级,成功再通定义为mTICI分级2b~3[16]。
1.3 高血糖的分组和定义 ACTUAL研究已经证实较高的基线血糖水平是血管内治疗不良功能预后的独立危险因素[12],本研究取8.6 mmol/L为临界值进行分组,是因为既往有研究证实入院48 h内血糖水平≥8.6 mmol/L可独立于年龄、卒中严重程度、梗死体积、糖尿病史预测急性缺血性卒中的不良预后[17-18],这部分高血糖的患者中既往无糖尿病史且入院时的糖化血红蛋白(glycosylated hemoglobin,HbAlc)<6.5%被认为是非糖尿病患者,其余既往有糖尿病史或者无糖尿病史但入院时HbA1c≥6.5%被归为糖尿病组[19]。
1.4 预后的评估 ①应用mRS评估发病90 d后的转归,0~2分定义为预后良好,3~6分定义为预后不良。②症状性颅内出血定义为术后72 h内经CT证实的脑实质、蛛网膜下腔或者脑室出血,伴随NIHSS评分增加≥4分。③采用mTICI分级评估机械取栓后闭塞血管的再通情况:成功再通定义为mTICI分级2b~3。④90 d后的死亡率由电话随访获得。
1.5 统计学分析 采用SPSS 22.0统计学软件分析数据,正态分布的计量资料以表示,偏态分布的计量资料以中位数和四分位间距表示。组间比较采用独立样本t检验和Mann-WhitneyU检验。计数资料以频数和百分率表示,组间比较采用卡方检验或者Fisher精确检验。单因素分析中P<0.1的变量被当作自变量纳入多因素Logistic分析。采用双侧检验P<0.05被认为差异有统计学意义。
2 结果
共纳入160例高血糖患者,其中糖尿病组82例(51.2%),非糖尿病组78例(48.8%),平均年龄(69±11)岁,男性81例(50.6%),女性79例(49.4%),入院血糖11.0(9.4~13.4)mmol/L(表1)。
与非糖尿病组患者基线资料比较,糖尿病组患者高血压(79.3%vs60.3%,P=0.009)与冠状动脉粥样硬化性心脏病(42.7%vs19.2%,P=0.001)的发病率较高。与糖尿病组患者相比,非糖尿病组患者的中性粒细胞淋巴细胞百分比较高(12.6%vs8.5%,P=0.002),平均发病-血管再通时间较长(120 minvs99 min,P=0.029)(表1)。在单因素分析中非糖尿病组患者3个月后不良转归率(83.3%vs59.8%,P=0.001)和有症状脑出血的发生率(33.3%vs18.3%,P=0.029)高于糖尿病组(表2)。
将单因素分析中P<0.1的变量纳入多因素Logistic回归分析,在校正了冠状动脉粥样硬化性心脏病、高血压、中性粒细胞淋巴细胞百分比、基线NIHSS评分、穿刺-血管再通时间、入院血糖后,糖尿病是高血糖组患者机械取栓后预后不良的独立危险因素[比值比(odds ratio,OR)=4.2,95%可信区间(confidence interval,CI)1.52~11.56,P=0.006](表3)。
3 讨论
本研究发现对发病6 h内的接受机械取栓的急性前循环缺血性卒中患者,高血糖的有害作用在非糖尿病患者中更加显著,非糖尿病组患者发生不良转归的风险大约是糖尿病组患者的4.2倍。
高血糖对缺血性脑组织的有害作用已在既往的很多研究中得到证实,无论是对静脉溶栓的患者还是对机械取栓的患者,高血糖均是不良功能预后的独立预测因素。高血糖主要作用于缺血区的脑组织,尤其是缺血半暗带区,导致细胞内酸中毒,增加活性氧的生成,破坏血脑屏障等,这些因素可加剧神经元的损伤,导致最终梗死体积的扩大,并且会增加再灌注损伤的风险[20-22]。高血糖造成非糖尿病患者不良预后风险增加的结论在既往的多项研究中已经有报道,本研究与既往研究结论一致。
非糖尿病患者出现高血糖多是由于机体对疾病的应激反应导致,这种应激反应涉及下丘脑-垂体-肾上腺轴和交感神经的激活导致体内应激性激素水平的升高[23]。与糖尿病导致的慢性高血糖相比,这种应激性的血糖升高往往与疾病的严重程度相关,在本研究中非糖尿病组的基线NIHSS评分要高于糖尿病组但差异无统计学意义,可能与样本量较小有关。此外这种应激性的高血糖提示体内较重的炎症反应以及神经内分泌的失调,这种内环境的紊乱可能是导致转归不良的因素[24]。非糖尿病患者出现急性的血糖升高往往提示一种急性血糖的波动,有研究表明这种急性的波动与长期慢性的高血糖相比对疾病预后的危害更大[25-26]。糖尿病患者大多数接受了药物或者胰岛素的治疗,在出现高血糖后往往能及时得到纠正,而非糖尿病患者由于其无糖尿病史和正常的糖化血红蛋白,往往其急性血糖升高被忽视,而这部分患者神经内分泌的紊乱使他们在患病期间更容易出现反复的血糖变化,这可能是导致非糖尿病患者不良转归风险较高的原因。研究发现许多急性危重疾病会导致葡萄糖受体GLU1和GLU3的
过表达,加速细胞对外周葡萄糖的摄取,造成细胞内糖负荷过重,产生葡萄糖毒性加剧细胞的损伤[27],而有长期慢性高血糖的患者要产生严重并发症往往要经过较长的时间,因此本研究组猜想慢性高血糖患者体内可能存在保护或者耐受机制,能够降低急性血糖变化造成的危害,至于这种耐受机制是否与下调葡萄糖受体的表达有关,目前仍不清楚。
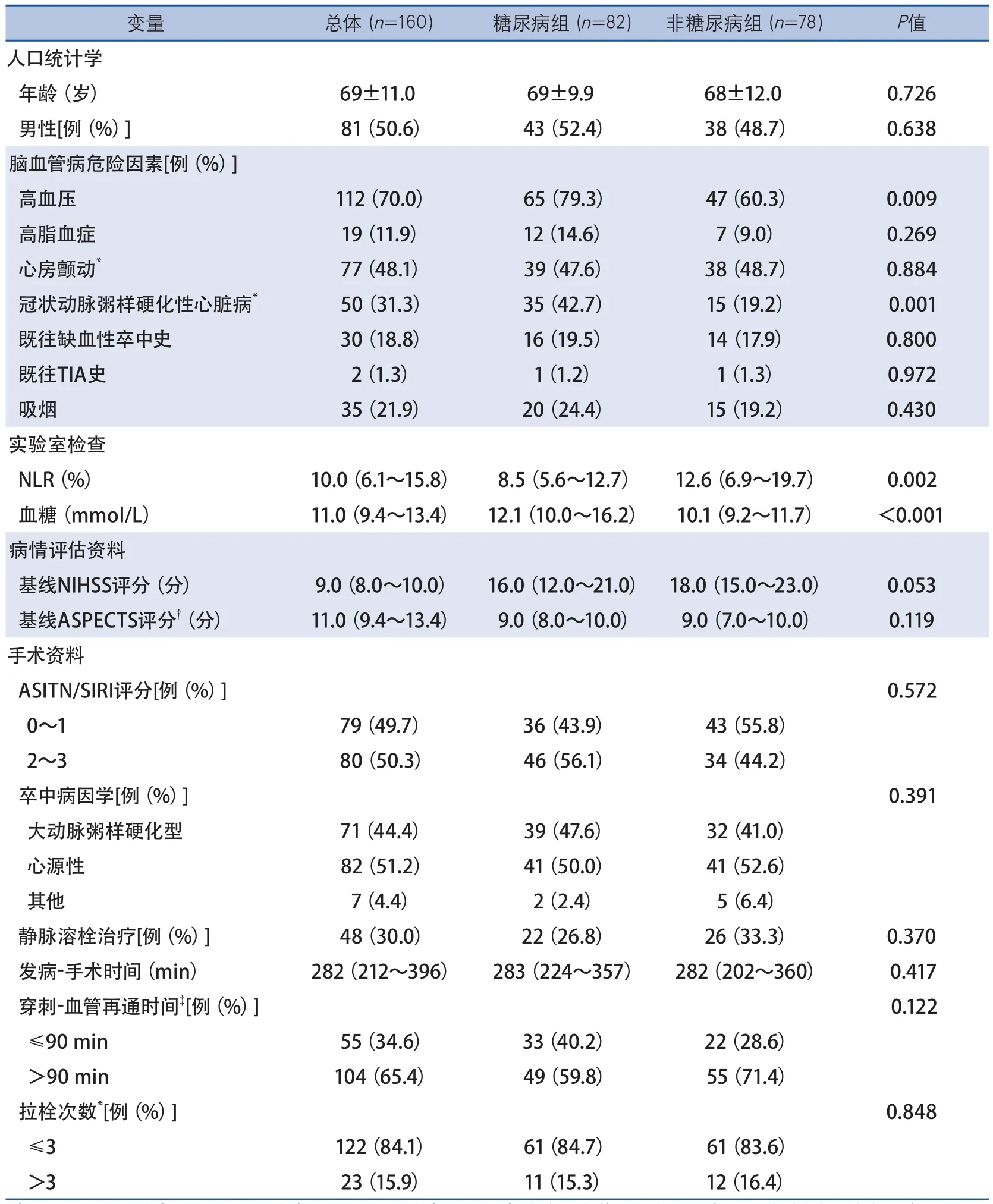
表1 高血糖患者中糖尿病组与非糖尿病组基线资料比较
结果证实高血糖对非糖尿病患者的预后影响更大,这种影响可能与非糖尿病患者发生应激性的高血糖有关,当然糖尿病患者也会出现应激性的血糖变化,但是目前仍没有一个确切的血糖临界值来区分糖尿病患者的应激性高血糖,往往导致这部分患者无法被恰当的区分出来。目前仍需要有效的指标来区分应激性高血糖与慢性高血糖,关于降血糖治疗尤其有选择地对应激性高血糖患者进行降血糖治疗是否会提高患者的临床预后仍需要大型前瞻性的随机对照研究验证。
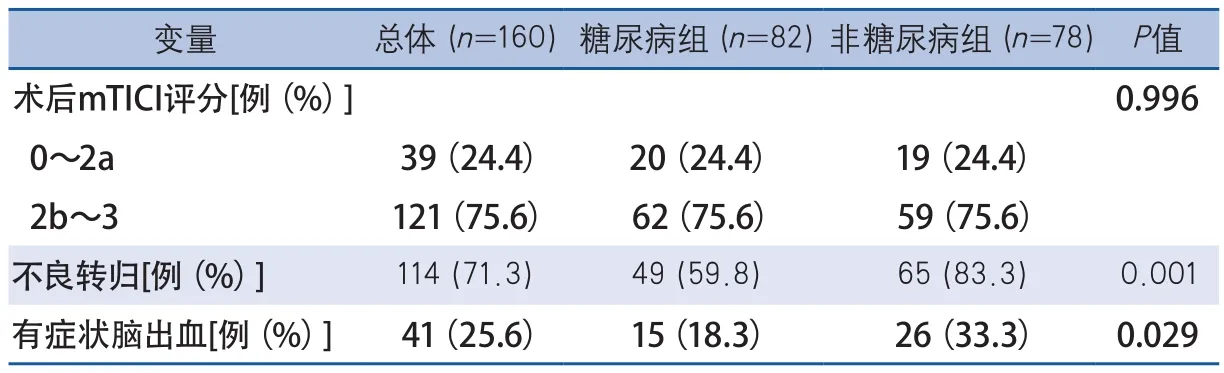
表2 糖尿病与非糖尿病组临床预后单因素分析比较
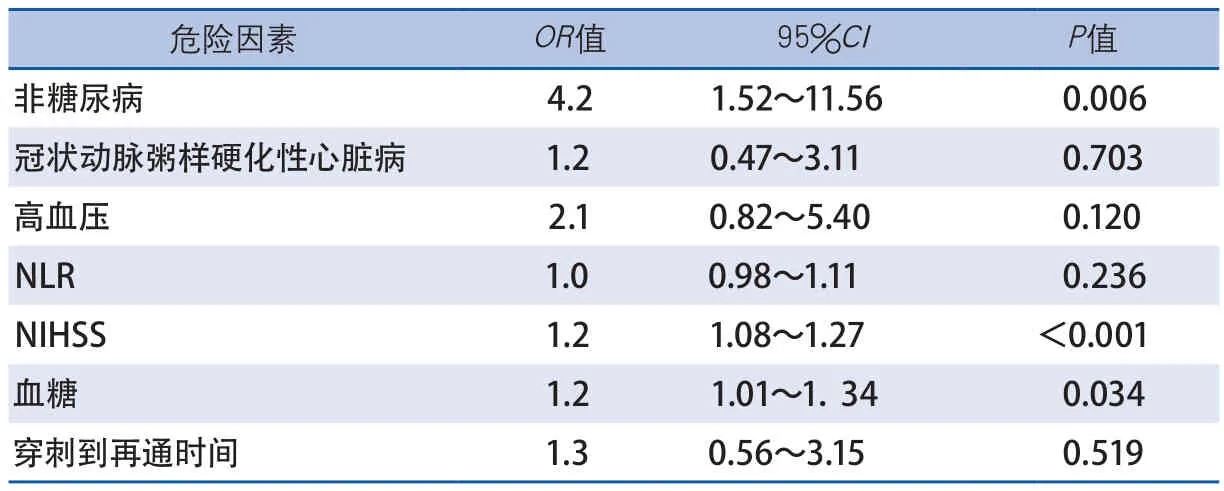
表3 多因素回归分析:高血糖患者中机械取栓不良预后的独立危险因素
参考文献
[1]KIERS L,DAVIS S M,LARKINS R,et al. Stroke topography and outcome in relation to hyperglycaemia and diabetes[J]. J Neurol Neurosurg Psychiatry,1992,55(4):263-270.
[2]RIBO M,MOLINA C,MONTANER J,et al. Acute hyperglycemia state is associated with lower tPA-induced recanalization rates in stroke patients[J].Stroke,2005,36(8):1705-1709.
[3]BRUNO A,LEVINE S R,FRANKEL M R,et al.Admission glucose level and clinical outcomes in the NINDS rt-PA Stroke Trial[J]. Neurology,2002,59(5):669-674.
[4]POPPE A Y,MAJUMDAR S R,JEERAKATHIL T,et al. Admission hyperglycemia predicts a worse outcome in stroke patients treated with intravenous thrombolysis[J]. Diabetes Care,2009,32(4):617-622.
[5]AHMED N,DÁVALOS A,ERIKSSON N,et al.Association of admission blood glucose and outcome in patients treated with intravenous thrombolysis:results from the Safe Implementation of Treatments in Stroke International Stroke Thrombolysis Register(SITS-ISTR)[J]. Arch Neurol,2010,67(9):1123-1130.
[6]KIMURA K,SAKAMOTO Y,LQUCHI Y,et al.Admission hyperglycemia and serial infarct volume after t-PA therapy in patients with and without early recanalization[J]. J Neurol Sci,2011,307(1-2):55-59.
[7]CAPES S E,HUNT D,MALMBERG K,et al. Stress hyperglycemia and prognosis of stroke in nondiabetic and diabetic patients:a systematic overview[J]. Stroke,2001,32(10):2426-2432.
[8]KOSIBOROD M,RATHORE S S,INZUCCHI S E,et al. Admission glucose and mortality in elderly patients hospitalized with acute myocardial infarction:implications for patients with and without recognized diabetes[J]. Circulation,2005,111(23):3078-3086.
[9]DUNGAN K M,BRAITHWAITE S S,PREISER J C,et al. Stress hyperglycaemia[J]. Lancet,2009,373(9677):1798-1807.
[10]NORDT T K,KLASSEN K J,SCHNEIDER D J,et al. Augmentation of synthesis of plasminogen activator inhibitor type-1 in arterial endothelial cells by glucose and its implications for local fibrinolysis[J].Arterioscler Thromb,1993,13(12):1822-1828.
[11]KIM J T,JAHAN R,SAVER J L,et al. Impact of glucose on outcomes in patients treated with mechanical thrombectomy:a post hoc analysis of the solitaire flow restoration with the intention for thrombectomy study[J]. Stroke,2016,47(1):120-127.
[12]ZI W,WANG H,YANG D,et al. Clinical effectiveness and safety outcomes of endovascular treatment for acute anterior circulation ischemic stroke in China[J]. Cerebrovasc Dis,2017,44(5-6):248-258.
[13]ADAMS H P J R,BENDIXEN B H,KAPPELLE L J,et al. Classification of subtype of acute ischemic stroke. Definitions for use in a multicenter clinical trial. TOAST. Trial of Org 10172 in Acute Stroke Treatment[J]. Stroke,1993,24(1):35-41.
[14]Technology Assessment Committees of the American Society of Interventional and Therapeutic Neuroradiology,Society of Interventional Radiology.Trial design and reporting standards for intraarterial cerebral thrombolysis for acute ischemic stroke. 2003.[J]. J Vasc Interv Radiol,2003,14(8):945-946.
[15]HONG K S,SAVER J L. Quantifying the value of stroke disability outcomes:WHO global burden of disease project disability weights for each level of the modified Rankin Scale[J]. Stroke,2009,40(12):3828-3833.
[16]TOMSICK T,BRODERICK J,CARROZELLA J,et al. Revascularization results in the Interventional Management of Stroke Ⅱ trial[J]. AJNR Am J Neuroradiol,2008,29(3):582-587.
[17]FUENTES B,CASTILLO J,SAN JOSÉ B,et al.The prognostic value of capillary glucose levels in acute stroke:the GLycemia in Acute Stroke(GLIAS)study[J]. Stroke,2009,40(2):562-568.
[18]ROQUER J,GIRALT-STEINHAUER E,CERDÀ G,et al. Glycated hemoglobin value combined with initial glucose levels for evaluating mortality risk in patients with ischemic stroke[J]. Cerebrovasc Dis,2015,40(5-6):244-250.
[19]American Diabetes Association. Standards of medical care in diabetes--2013[J]. Diabetes Care,2013,36(Suppl 1):S11-66.
[20]ANDERSON R E,TAN W K,MARTIN H S,et al.Effects of glucose and PaO2 modulation on cortical intracellular acidosis,NADH redox state,and infarction in the ischemic penumbra[J]. Stroke,1999,30(1):160-170.
[21]LI P A,SHUAIB A,MIYASHITA H,et al.Hyperglycemia enhances extracellular glutamate accumulation in rats subjected to forebrain ischemia[J]. Stroke,2000,31(1):183-192.
[22]KAMADA H,YU F,NITO C,et al. Influence of hyperglycemia on oxidative stress and matrix metalloproteinase-9 activation after focal cerebral ischemia/reperfusion in rats:relation to blood-brain barrier dysfunction[J]. Stroke,2007,38(3):1044-1049.
[23]VAN DEN BERGHE G. Novel insights into the neuroendocrinology of critical illness[J]. Eur J Endocrinol,2000,143(1):1-13.
[24]SEEMATTER G,BINNERT C,MARTIN J L,et al. Relationship between stress,inflammation and metabolism[J]. Curr Opin Clin Nutr Metab Care,2004,7(2):169-173.
[25]CERIELLO A,ESPOSITO K,PICONI L,et al.Oscillating glucose is more deleterious to endothelial function and oxidative stress than mean glucose in normal and type 2 diabetic patients[J]. Diabetes,2008,57(5):1349-1354.
[26]EGI M,BELLOMO R,STACHOWSKI E,et al. Variability of blood glucose concentration and short-term mortality in critically ill patients[J].Anesthesiology,2006,105(2):244-252.
[27]VANHOREBEEK I,VAN DEN BERGHE G.Diabetes of injury:novel insights[J]. Endocrinol Metab Clin North Am,2006,35(4):859-872.

