应激性高血糖对ICU危重症患者的影响及预防措施
郭 利 民
(河南省济源市人民医院重症医学科 济源 454650)
ICU危重症患者中,应激性高血糖的发生率非常高,一旦发生,对患者预后会产生极大的影响。应激性高血糖应用下,机体免疫力进一步降低,细胞损伤速度加快,同时,血管内皮细胞受到刺激产生活化,损害器官功能,并导致组织缺氧,而组织器官受损使应激性高血糖加重,形成恶性循环[1]。因此,ICU治疗危重症患者期间,要密切注意应激性高血糖的防治,以改善患者预后。本研究以ICU危重症患者为研究对象,分析应激性高血糖对其预后的影响,并探讨预防措施,旨在为临床防治工作的开展提供参考。
1 资料与方法
1.1 一般资料
选择本院ICU 2016年10月~2017年10月接收的危重症患者93例,均在进入ICU 24h内监测血糖,依据血糖监测结果,分为观察组(伴应激性高血糖,n=61)和对照组(血糖正常,n=32)。观察组61例患者中,男36例,女25例;年龄47~81岁,平均(61.7±3.3)岁;疾病类型:外科术后32例,脑血管疾病24例,急性心肌梗死13例,呼吸系统疾病1例,消化系统疾病1例。对照组32例患者中,男18例,女14例;年龄43~80岁,平均(60.3±3.8)岁;疾病类型:外科术后17例,脑血管疾病10例,急性心肌梗死3例,呼吸系统疾病1例,消化系统疾病1例。观察组均给予胰岛素治疗,根据血糖控制目标,分为A组(血糖控制目标4.1~6.0mmol/L,n=18)、B组(血糖控制目标6.1~8.0mmol/L,n=26)、C组(血糖控制目标8.1~11.1mmol/L,n=17)。纳入及排除标准:(1)观察组与应激性高血糖诊断标准相符合;(2)APACHE Ⅱ评分13~21分;(3)既往无糖尿病史;(4)经医院伦理委员会批准;(5)知情同意;(6)排除长期应用免疫调节药物、伴有免疫疾病史患者。观察组与对照组、观察组各亚组间患者资料均无显著差异(P>0.05)。
1.2 方法
所有患者进入ICU后均给予基础治疗,包含控制并发症、保护脏器功能、抗感染、防治并发症等。此基础上,观察组患者确诊伴有应激性高血糖后,均给予胰岛素治疗,于40ml 0.9%氯化钠注射液中加入40U胰岛素,采取间断泵入给药或微量泵持续给药,直至血糖值达到目标值,在患者手指指尖末梢处测定血糖,利用血糖仪进行,检测间隔时间为2~4h,依据检测结果,根据血糖控制目标,胰岛素用量适当调整。
1.3 观察指标
记录患者住ICU时间;检测患者炎性因子水平[指标包含白介素-6(IL-6)、C反应蛋白(CRP)];观察观察组各亚组患者的低血糖发生情况、医院感染情况、多器官功能障碍综合征(MODS)情况及死亡情况。
1.4 统计学分析
采用SPSS18.0统计分析,计量资料及计数资料分别利用t和χ2检验,P<0.05表明差异具有统计学意义。
2 结果
2.1 观察组与对照组相关情况比较
2.1.1住院时间及死亡情况
观察组61患者中,住ICU时间平均(12.63±2.94)d;死亡26例,死亡率42.6%。对照组32例患者中,住ICU时间平均(7.31±3.87)d;死亡4例,死亡率12.5%。观察组患者住ICU时间、死亡率均高于对照组,经χ2检验,t=6.334,χ2=6.147,P<0.05,差异显著。
2.1.2炎症因子水平比较
观察组患者IL-6、CRP水平显著高于对照组(P<0.05),见表1。
2.2 观察组组内相关情况比较
2.2.1住ICU时间比较
A组患者住ICU时间(13.42±3.58)d,B组患者住ICU时间(10.93±2.23)d,C组患者住ICU时间(16.14±2.64)d。A组、B组住ICU时间低于C组,且B组低于A组,经χ2检验,t=6.041、10.337、4.628,P<0.05,差异显著。
2.2 炎症因子水平比较
治疗后,A组IL-6(33.62±12.64)μg/L、CRP(59.37±21.36)mg/L;B组IL-6(27.82±10.35)μg/L、CRP(42.63±19.17)mg/L;C组IL-6(43.65±13.94)μg/L、CRP(86.57±25.07)mg/L。A组、B组IL-6与CRP水平均低于C组,且B组低于A组,经χ2检验,t=6.332、6.518、6.814、6.68、5.084、6.547,P<0.05,差异显著。
2.3 不良情况发生率比较
A组低血糖发生率高于B组、C组;A组、B组死亡率低于C组,且B组低于A组;A组、B组医院感染发生率低于C组;A组、B组MODS发生率低于C组。以上差异均显著(P<0.05),见表2。
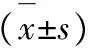

组别IL⁃6(μg/L)CRP(mg/L)观察组(n=61)135.27±30.14157.96±33.44对照组(n=32)23.26±8.2432.68±16.25t10.23411.317P<0.05<0.05
表2 A组、B组、C组不良情况发生率比较[n(%)]

组别n低血糖死亡医院感染MODSA组184(22.2)8(44.4)4(22.2)2(11.1)B组261(3.8)3(11.5)6(23.1)2(7.7)C组171(5.9)15(64.7)8(47.1)6(35.3)χ2t1=6.334/t2=5.927t1=6.306/t2=11.247/t3=8.364t1=5.938/t2=5.824t1=7.128/t2=7.306P<0.05<0.05<0.05<0.05
注:t1为A组与C组相比,t2为B组与C组相比,t3为A组与B组相比。
3 讨论
ICU危重症患者多为外科大手术后、感染等疾病患者,高损耗情况下,机体对抗能量代偿的应激性表现之一即为血糖升高。ICU危重症患者存在应激性高血糖时,会与病情进展形成恶性循环,不仅延长患者住ICU时间,且会增加患者死亡率,本研究观察组患者死亡率及住ICU时间均高于对照组的结果予以其证明[2]。为改善ICU危重症患者预后,需积极的给予患者胰岛素治疗,但对于血糖控制目标,学者尚未形成统一意见,本研究结果显示,血糖控制在6.1~8.0mmol/L时,可降低患者死亡率、低血糖发生率等,并缩短住ICU时间,降低炎性因子水平[3]。
实际上,应激性高血糖并非不可预防,患者进入ICU在病房后,医护人员即应积极采取以下措施预防[4]:(1)控制原发疾病:包含有效控制感染、维持酸碱平衡、纠正缺氧及酸中毒、抗休克、激素酌情停用等,可使机体应激程度减轻,促进应激激素释放减少,降低血糖水平;(2)血糖监测:血糖监测多点、客观、准确开展,可使高血糖现象尽早发现,并准确掌握其持续时间及升高程度,及时的采取相应的干预措施,有效控制血糖水平;(3)正确营养支持:患者对肠内营养耐受情况下,营养支持应通过进食提供,有效的修复受损的肠黏膜屏障功能,患者无法进食或禁食情况下,可实施肠外营养支持,但要严格控制输入毒素及营养液中的葡萄糖含量;(4)加强基础护理:翻身、拍背、排痰定时进行,操作间隔时间依据患者病情确定,身体清洁护理、口腔护理良好开展[5]。
综上,ICU危重症患者伴有应激性高血糖后,会严重影响预后,应在患者进入ICU后密切监测血糖,及早开展胰岛素治疗,加强营养支持,积极控制原发性,预防应激性高血糖的发生,改善患者预后。
参 考 文 献
1 许向华,张雪薇.应激性高血糖对ICU危重症患者心功能的影响及强化胰岛素治疗体会.中国妇幼健康研究,2017,S2:64~65.
2 张永根,贺文成,杜娜.不同血糖控制水平与ICU危重症应激性高血糖患者预后的关系研究.江西医药,2016,51(7):640~642.
3 魏铭,魏澄,王瑛,等.危重症伴应激性高血糖老年患者的血糖控制水平对其预后及血清炎性因子水平的影响.医学综述,2015,21(20):3769~3771.
4 李莉.ICU危重症患者应激性高血糖的护理干预对策.中国医药指南,2017,15(21):260~261.
5 刘旭辉,郑常龙,冯亚群,等.不同血糖控制对老年危重症合并应激性高血糖患者预后的影响.中国全科医学,2014,17(21):2437~2439.