子宫破裂高危因素分析与治疗措施
李忠玲 安洪宾
子宫破裂是临床中发生率较高的一种产科并发症,具体是指妊娠期间或分娩期间子宫下段或子宫体发生破裂。子宫破裂会导致一系列并发症发生,如产时出血、产后出血、胎儿宫内窘迫、弥散性血管内凝血、失血性休克以及胎死宫内等,会显著增加子宫切除和输血治疗风险[1]。子宫破裂的主要临床特点为起病突然、病情危重,若未能及时进行有效处理,则会对母婴生命安全造成严重影响。本研究就子宫破裂的高危因素与治疗措施进行分析,现报道如下。
1 资料与方法
1.1 一般资料选取2012年2月至2017年5月于法库县中心医院妇产科分娩的发生子宫破裂的26例患者作为研究对象,年龄24~42岁,平均(29.1±1.6)岁;孕期35~41周,平均(38.5±2.3)周;初产妇3例,经产妇23例。
1.2 研究方法对患者的临床资料进行收集,包括孕产史、年龄、临床特点、子宫手术史、诊治方法、母婴结局等。子宫破裂诊断标准:子宫腔、浆膜层、肌层等部位完全或部分破裂,满足以上任何一种情况即可诊断为子宫破裂。
1.3 统计学分析选用SPSS 17.0统计软件进行数据分析,子宫破裂的高危因素采用非条件Logistic回归分析,P<0.05为差异有统计学意义。
2 结果
2.1 母婴结局26例子宫破裂患者均无病死,5例胎婴儿病死,其中2例为人工终止妊娠。
2.2 治疗与转归26例子宫破裂患者,20例为再次剖宫产术中出现原子宫下段横切口不全破裂,给予修补术治疗,母婴未出现不良结局;6例患者出现严重并发症,需给予急诊剖腹探查。26例子宫破裂患者中,4例为自发性子宫破裂,22例为损伤性子宫破裂;4例自发性子宫破裂患者中,2例给予子宫破裂口修补术治疗,2例给予子宫切除术治疗;22例损伤性子宫破裂患者均给予子宫切除术治疗。26例子宫破裂患者中,2例在抢救性子宫切除术后发生应急性胰腺炎和肝肾功能损伤,经保守治疗后好转出院,其他24例术后未发生并发症。
2.3 子宫破裂高危因素分析非条件 Logistic多因素回归分析结果显示,高龄、多次孕史、瘢痕子宫、大型子宫类手术史均是子宫破裂的高危因素,见表1。
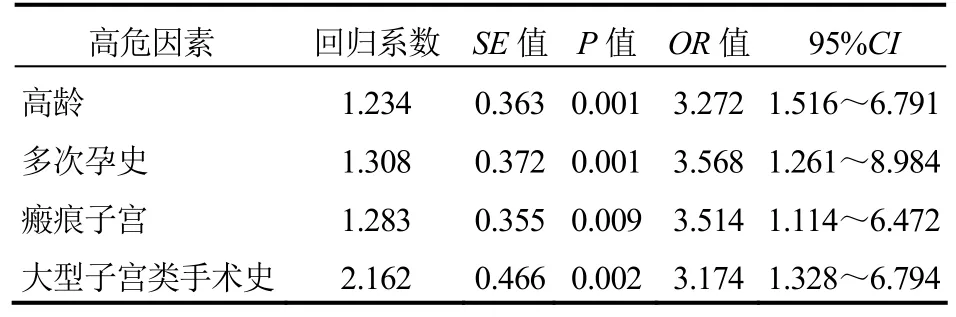
表1 子宫破裂高危因素非条件Logistic多因素回归分析
3 讨论
子宫破裂是产科急危重症之一,一般发生于子宫体或下段,依据破裂程度分为完全破裂、不完全破裂,子宫破裂危害性极大,如不及时进行处理,可直接危及母胎生命,因此医护人员对子宫破裂必需要有充分的认识,做到早诊断、早预防。
本研究中,Logistic多因素回归分析结果显示,子宫破裂的高危因素主要为高龄、多次孕史、瘢痕子宫、大型子宫类手术史,与相关研究一致[2]。①高龄:产妇的年龄较大,其生理机能尤其是生育能力逐渐降低,盆腔也相对固定,所以出现子宫破裂的概率较高[3]。②具有多次孕史和大型子宫类手术史:大型子宫类手术和多次孕史则容易损伤子宫内膜,导致子宫纤维变性,出现断裂的概率较高,容易发生子宫破裂[4]。③瘢痕子宫:a与上次剖宫产手术口位置相关:当子宫下段横切口位于子宫体部或与下段交界处时,缝合过程中容易发生上下切缘解剖对合不良,进而对切口愈合造成影响,使子宫破裂发生率增加。此外,滥用前列腺素和催产素、对过往瘢痕形式不了解等也可能诱发子宫破裂[5]。b与上次剖宫产手术的缝合方式相关:单层缝合因操作较简单方便而开始广泛应用于临床中,但相关研究显示,与双层缝合比较,单层缝合的子宫破裂发生率更高[6]。c和上次剖宫产术后切口愈合情况相关:如果术中切口发生延裂,则会导致切口局部出现感染和血肿,切口愈合后存在较大瘢痕组织,可对子宫下段形成造成限制,易出现子宫破裂。d与剖宫产次数、间隔时间相关:临床研究发现,若孕妇有两次剖宫产史,再次妊娠时易发生子宫破裂;如果妊娠间隔时间不足半年,其再次妊娠时出现子宫破裂的概率约为2.7%,如果妊娠间隔时间更长,再次妊娠时出现子宫破裂的概率则为0.9%[7]。
现阶段,临床对子宫破裂进行外科处理尚缺乏统一和规范的标准,在实际处理过程中,应综合考虑患者的生育要求、生命体征、术者技术和子宫损伤程度。相关统计数据显示,产妇和新生儿的病死率分别为5%和61%,因此临床中应对子宫破裂患者进行有效和快速的处理[8]。在确诊子宫破裂后,无论胎儿是否存活均应及时给予手术治疗。在子宫破裂发生后10~30 min给予手术治疗,可有效降低胎儿病死和围生期永久性损伤发生率。治疗子宫破裂的具体方法为:①择期剖宫产术联合子宫修补术:该治疗方式主要适用于破裂口小、发生于妊娠中期、母胎情况理想、出血量较少的患者。临床中这种情况并不常见,在对患者进行子宫修补术治疗后,应给予支持疗法和促进胎肺成熟等治疗,尽可能在妊娠34周后行剖宫产术。②紧急剖宫产术联合子宫破裂修补术:该治疗方式主要适用于年龄小、具有生育要求、一般情况理想、位置低和横行的不完全子宫破裂、出血控制情况理想、破裂时间不超过24 h、破裂边缘较整齐,不存在显著感染症状以及破裂未涉及宫颈旁、宫颈、子宫动脉和阔韧带的患者;可在紧急剖宫产术的前提下,给予子宫破裂修补术治疗。③子宫切除术联合紧急剖宫产术治疗:对于破裂边缘不完整、破裂时间长、破裂口较大的患者则应及时给予子宫切除术治疗;若为纵行侧边裂口,子宫动脉及其分支存在损伤,则应选择子宫次全切除术治疗;对于古典式瘢痕子宫、子宫存在多处裂伤或涉及阴道、宫颈破裂,或伴膀胱损伤的子宫破裂,伴严重感染的瘢痕全层破裂涉及宫颈或伴子宫内翻患者,则应采用子宫全切术治疗。此外,临床中针对子宫破裂伴穿透性胎盘置入患者,在确诊后应及时给予手术治疗,结合子宫破裂程度、胎盘置入面积和部位选择次全子宫或全子宫切除术治疗,或者给予双侧输卵管结扎术和子宫肌层部分切除术治疗。当胎盘置入涉及其他脏器时,应在手术治疗基础上行修补术治疗。
一旦发生子宫破裂,子宫及周围重要脏器及血管均会受损,羊水和血液进入腹腔,可危及产妇生命,而预防子宫破裂,需针对相关高危因素展开。具有多次孕史的妇女应主动避免意外妊娠,同时考虑流产手术对子宫功能的损伤,若必须终止妊娠可接受手术。对高龄产妇,除普及相关知识,加强产前相关检查外,宣教引导妇女避免高龄妊娠。在实际分娩过程中,子宫体剖宫产瘢痕破裂会导致非常严重的后果,所以基层医院在开展剖宫产手术时,应确保规范[8]。在对瘢痕子宫再次妊娠孕妇进行产前检查时,应对其首次剖宫产情况进行详细了解,如果孕妇存在子宫体部剖宫产史,则应对其加强高危门诊管理,在孕妇发生临床先兆或胎动、胎心异常时,应及时给予针对性措施,在胎肺发育成熟后则应通过剖宫产终止妊娠[9]。助产手术、催产也会使再次妊娠子宫瘢痕破裂风险增加,因此,应对助产手术和剖宫产术后阴道分娩指征进行严格掌握,并在分娩期间对子宫破裂迹象进行严密监控,及时发现子宫破裂及其并发症并进行相应处理[10]。
综上所述,子宫破裂的高危因素主要有多次孕史、大型子宫类手术史、瘢痕子宫、高龄,临床医护人员应了解和熟悉子宫破裂的高危因素,进而根据患者病史、相关临床检查手段,及时发现子宫破裂,对于子宫破裂患者,应结合患者具体情况选择合理治疗方式,进而改善妊娠结局,确保母婴健康。
[1]白晓霞,王正平,杨小福,等.子宫破裂67例临床分析[J].中华妇产科杂志,2014,49(5):331-335.
[2]傅小英,应红军.无瘢痕子宫破裂8例临床分析[J].中华围产医学杂志,2016,19(9):674-676.
[3]王惠,江燕萍.孕期子宫破裂的临床特点与防治策略[J].实用医学杂志,2015,31(2):264-266.
[4]郑媛媛,丁新.剖宫产后阴道试产中子宫破裂的早期识别[J].中华围产医学杂志,2016,19(9):677-680.
[5]赫英东,时春艳,杨慧霞.围产期非剖宫产瘢痕子宫破裂5例临床分析[J].中华围产医学杂志,2016,19(9):681-683.
[6]贾利英,孟文颖,马海会,等.妊娠子宫破裂的临床分析[J].中华医学杂志,2013,93(33):2674-2676.
[7]耿慧珍,黄佳明,杨娟,等.瘢痕子宫妊娠后子宫破裂16例临床分析[J].广东医学,2016,37(1):28-29.
[8]华人意,王彦林,林楠,等.妊娠子宫破裂13例临床分析[J].上海大学学报(自然科学版),2017,23(3):402-407.
[9]宋洁,肖春华.超声漏诊中期妊娠子宫破裂1例[J].中国医学影像技术,2012,28(6):1046.
[10]赫英东,杨慧霞.围产期瘢痕子宫破裂的早识别和早处理[J].中华围产医学杂志,2016,19(9):649-652.

