医保药品支付标准改革对定点医疗机构临床用药的影响
——基于福建省省本级、福州市参保人员医疗费用的实证分析
李晶晶 康洽福 丁榕芳 黄绍中 黄仙香
1.福建医科大学附属协和医院 福建福州 350001 2.南昌铁路局福州医疗保险事业管理中心 福建福州 350013 3.福建省社会医疗保险协会 福建福州 350003 4.施维雅(天津)制药有限公司公共事务部 福建福州 350001
·医疗保障·
医保药品支付标准改革对定点医疗机构临床用药的影响
——基于福建省省本级、福州市参保人员医疗费用的实证分析
李晶晶1康洽福2丁榕芳3黄绍中3黄仙香4
1.福建医科大学附属协和医院 福建福州 350001 2.南昌铁路局福州医疗保险事业管理中心 福建福州 350013 3.福建省社会医疗保险协会 福建福州 350003 4.施维雅(天津)制药有限公司公共事务部 福建福州 350001
目的:评估福建省医保药品支付标准改革对定点医疗机构临床用药的影响。方法:分析福建省省本级、福州市医疗保险管理中心331万参保人员2016年4~9月及上年同期门诊和住院药品消费数据,按年度统计药品费用、用药情况以及医保药品支付标准政策执行情况。结果:改革前后医保药品支付标准目录内费用占比从22.50%上升为64.95%;公立医院及非公立医院改革前后门诊药品前10位一致仅排序略有变化,改革后两者门诊支付标准内费用占门诊费用比例分别为73.21%、39.30%;公立医院住院前10位药品品种及其金额变化较大,其中联合采购价差较大的药品费用增幅较高,而非公立医院相对稳定。结论:医保药品支付标准改革显著影响了临床用药品牌选择和用药结构;以药品集中采购结合联合带量采购形成的医保药品支付标准有利于降低药品价格;医保药品支付标准改革结合医药卫生体制综合改革措施更有利于发挥引导作用。
医保药品支付标准; 联合采购; 基本医疗保险; 合理用药
2015年5月,国家发展改革委等七部委联合发布《关于推进药品价格改革意见的通知》(发改价格〔2015〕904号),标志着我国药品价格管理制度由“最高零售限价”的行政管理模式转变为“医保支付标准”的市场引导机制,以充分发挥医保作为医药市场主体对药品价格的引导作用。福建省作为新一轮医改试点省份之一,积极探索医保药品支付标准改革。为考察医保药品支付标准改革实施效果和对临床用药的影响程度,本文基于福建省省本级及福州市基本医疗保险药品支付标准改革实证分析,为完善医保药品支付标准改革提供数据支持。
福建省于2016年1月1日起推行医保药品支付标准改革,全省医保结算系统统一使用20位药品编码。根据省政府办公厅《关于2016年福建省医保药品支付标准实施办法》(闽政办〔2015〕154号)[1]规定,2016年医保药品支付标准为入围2015年省级药品集中招标采购目录的医保药品价格,未入围的医保药品以2011年1月1日—2015年5月31日期间正式公布的全国省级药品集中招标采购本企业最低中标价作为医保支付限额执行;医保药品支付标准(限额)统一适用于省内各级各类医疗保险定点医疗机构(含民营医疗机构)。医保经办机构按照医保药品支付标准(限额)和规定报销比例结算药品费用,参保人员按照定点医疗机构医保药品实际销售价格和规定个人承担的比例结算药品费用。
支付标准目录的药品价格是根据《福建省医疗机构新一轮药品集中招标采购实施方案(2015年修订版)》(闽药采〔2015〕1号)通过公开招标、价格谈判、集中挂网、定点生产和自主阳光等不同采购方式进行省级药品集中招标采购形成的药品入围价格。各采购片区医疗机构组成采购联合体在药品集中招标采购入围品规的基础上,开展联合体带量议价采购形成带量采购价。公立定点医疗机构销售医保药品价格高于带量采购价格的差价收入,上缴同级财政部门作为奖励基金,具体奖励办法另行规定。
福建省深化医药卫生体制改革领导小组办公室等有关部门2016年3月联合发布《关于公布2016年福建省医保药品支付标准(第一批)的通知》(闽医改办〔2016〕1号)(以下简称:支付标准目录),并于2016年3月15日起开始执行;截至2016年9月30日,医保支付限额目录未公布。
福建省在推出医保药品支付标准改革政策后,于2016年4月推出了《福建省人民政府办公厅关于印发福建省2016年深化医药卫生体制改革工作要点的通知》(闽政办〔2016〕55 号)[2],要求全省各级公立医院在推进医疗保障制度等七大方面进行深化改革,并细化为29条改革要求,其中包括控制医药费用不合理增长,到2016年底,全省公立医院药占比(不含中药饮片)降到34%以下,百元医疗收入(不含药品收入)消耗卫生材料降到25元以下,个人卫生支出占卫生总费用比例控制在27%左右。
1 资料与方法
样本来源于福建省医疗保险管理中心、福州市医疗保险管理中心2016年331万参保人员在定点医疗机构发生的2015年4—9月以及2016年4—9月合计门诊892.44万人次、住院25.5万人次用药明细数据。药品使用明细先用Excel对医疗机构性质、药品标准名称、剂型、药品目录编码进行标准化处理与逻辑查错,再将标准化的编码用PL/SQL工具导入Oracle9i数据库,并按医院性质、结算类别、是否列入医保药品支付标准进行分类统计。因改革时点为2016年3月15日,3月为过渡期,故取过渡期后的4—9月数据进行研究,并以上年同期数据为对照。医疗消费数据采用SPSS 17.0 软件对分组数据进行描述性统计分析、相关性检验。
2 结果
2.1 医保药品支付标准改革对药品费用的影响
经统计,改革前后参保人数同比增长5.19%,门诊、住院人次分别同比增长1.85%、3.81%,医疗费用同比增长2.05%、-0.67%,总医疗费用同比增长0.37%。核减2015年4~6月药品加成费用后,对不同性质医院按是否被纳入医保目录、医保支付标准目录进行分类统计,结果显示,改革后药品总费用略有下降,低于医疗费用增长率,其中公立医院(因军队医院由解放军总后勤部卫生部管理,可以不执行地方医改政策,故本文将军队医院列入非公立医院,与公立医院区别统计,下同)明显下降,而非公立医院则大幅增长63.07%,但2016年统计期间非公立医院药品费用合计占全部药品费用仅7.30%。改革前后,支付标准目录费用占比从22.50%提高到64.95%,公立医院增长幅度明显高于非公立医院;支付标准目录外费用占比从71.50%下降为29.38%,公立医院下降幅度高于非公立医院,提示支付标准改革对非公立医院影响更小。公立医院支付标准目录内的进口(合资)药品增长率远低于国产药品,改革前后国产与进口(合资)比例从0.67∶1增长为1.37∶1,而非公立医院从0.49∶1仅增长为0.63∶1。
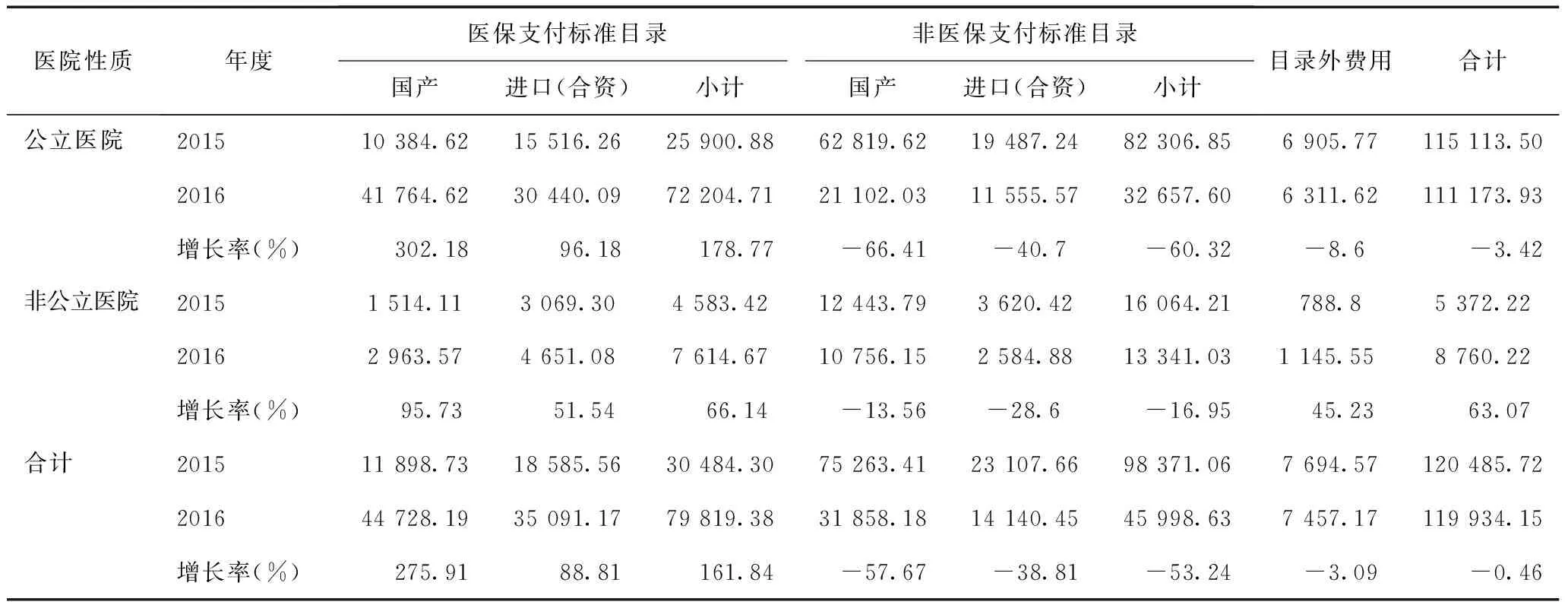
表1 医保药品支付标准改革前后药品费用分类(万元)
2.2 医保药品支付标准改革对门诊用药的影响
对不同性质定点医疗机构门诊药品使用情况按改革前后合计使用金额排序,并取前20位,标注序号进行改革前后序号比较,前10位药品见表2。经统计,门诊人次同比下降12.90%,但门诊药品总费用上升3.90%,统计显示,公立医院门诊支付标准目录内费用比例从改革前32.29%提高为73.21%;前10位药品份额从24.30%下降为19.31%;除脑心通胶囊外均不同程度下降,其中降幅最大的为氨氯地平口服常释剂型(37.43%);支付标准药品费用占比有明显变化,改革后前10位中7位高于90%,提示支付标准改革是门诊药品费用下降的主要原因;改革前后前9位药品一致,仅排序序号略有变化,其中上升的有3位、下降3位,提示门诊用药品种相对稳定。
非公立医院门诊支付标准目录内费用比例从改革前29.67%提高为39.30%,明显低于公立医院的73.21%;前10位药品改革后份额下降近5个百分点,但门诊药品总费用增长率高于公立医院;前10位中他克莫司口服常释剂型、吗替麦考酚酯口服常释剂型与公立医院不一致,主要原因是军队医院开展器官移植手术、抗排斥药品费用较高所致;其他8位改革后支付标准目录内费用占比均明显低于公立医院,其中,门诊常用药物阿托伐他汀口服常释剂型、阿卡波糖口服常释剂型、脑心通胶囊口服常释剂型、氯吡格雷口服常释剂型、恩替卡韦口服常释剂型改革后仍以支付标准目录外用药为主,其增长率明显高于公立医院,调查中参保人员代表反映改革前常用药物的常见品牌尤其是进口(合资)品牌在改革后基本退出公立医院,只能转往其它医院治疗,提示支付标准改革对不同性质医院用药品牌选择有较大影响;改革前后前10位药品一致仅序号略有变化,提示非公立医院门诊用药品种也相对稳定。
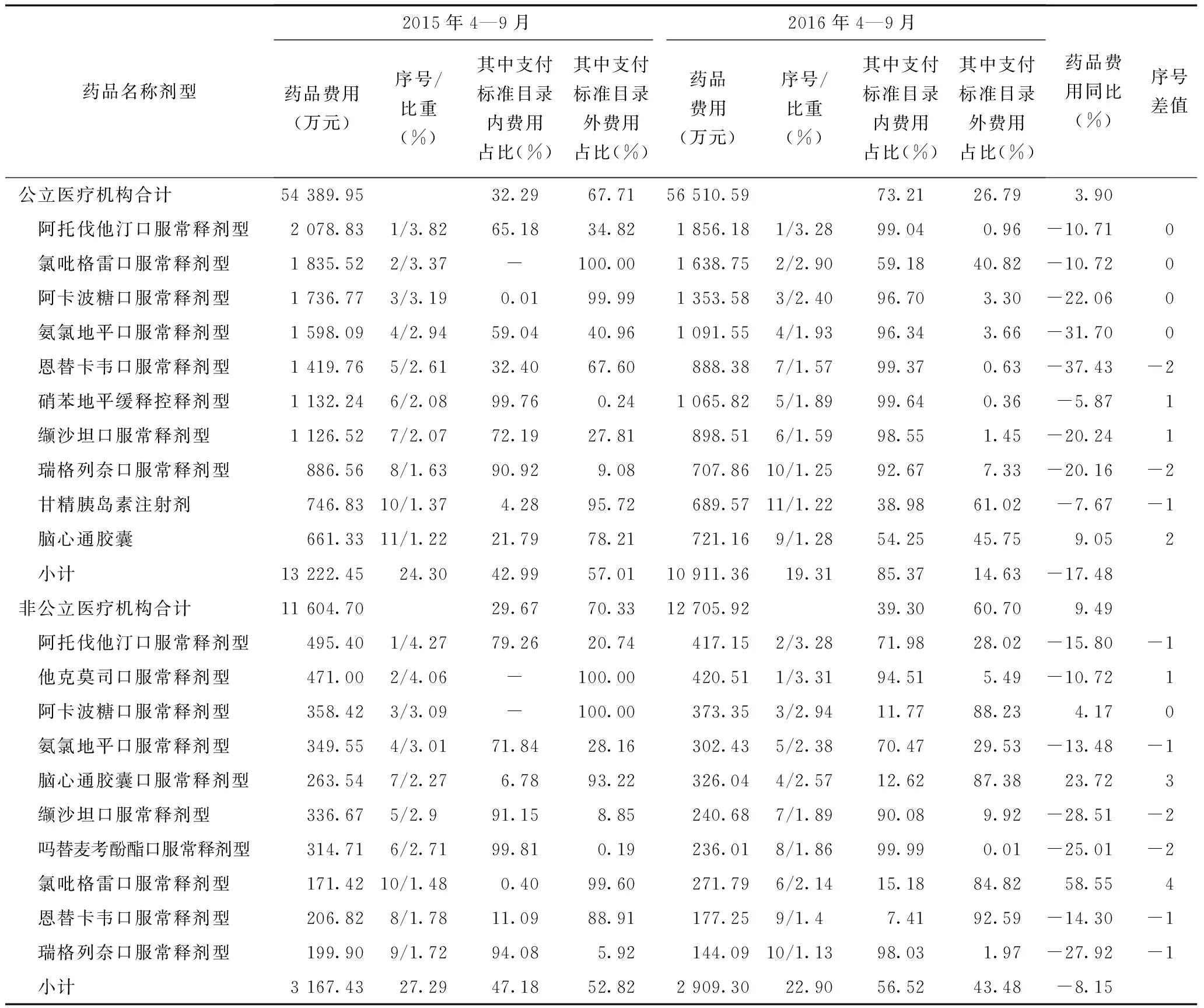
表2 医保药品支付标准改革前后不同性质医院门诊前10位药品使用情况
2.3 医保药品支付标准改革对住院用药的影响
对不同性质定点医疗机构住院药品使用情况按改革前后合计使用金额排序,并取前20位,标注序号进行改革前后序号比较,前10位药品见表3。统计显示,公立医院住院总用药金额下降8.23%,但前10位金额同比增长率为31.58%,占比从21.81%上升为22.84%,说明住院用药集中度相对提高;改革前后有5个药品保持前10位,且序号变化很大,支付标准目录费用占全部药品费用比例从12.62%上升至68.42%,说明住院用药品种不如门诊稳定,受政策影响较门诊大;氯化钠注射剂支付标准目录外费用较高,主要原因是该药品列入低价药目录,其采购方式与公开招标采购药品目录不同所致;前10位中有8个药品正增长,其中主要用于冠心病稳定型心绞痛的丹参多酚酸注射剂前进15位增幅最高达279.74%;紫杉醇注射剂用药金额下降幅度较大,可能与集中采购后支付标准价格降低有关;用于治疗脑血栓、脑栓塞、脑痉挛等急慢性脑血管疾病的曲克芦丁脑蛋白水解物注射剂因未纳入支付标准目录导致药品用量下跌98.66%,基本退出公立医院。
非公立医院住院药品费用与公立医院一样呈下降趋势(-5.78%),前6位品种仅序号不同,前10位金额同比下降25.72%,占比从24.93%下降为16.51%,与公立医院相反,说明非公立医院住院用药受公立医院改革政策影响的程度很小;支付标准目录内费用占比仅从16.01%提高至34.84%,与公立医院68.42%相差约1倍,说明非公立医院支付标准目录内的医保药品使用率较低,可能与非公立医院不参与集中采购、无法采购到支付标准价的药品转而采购非支付标准目录药品有关,提示通过集中采购形成的支付标准更趋近于药品真实价格。
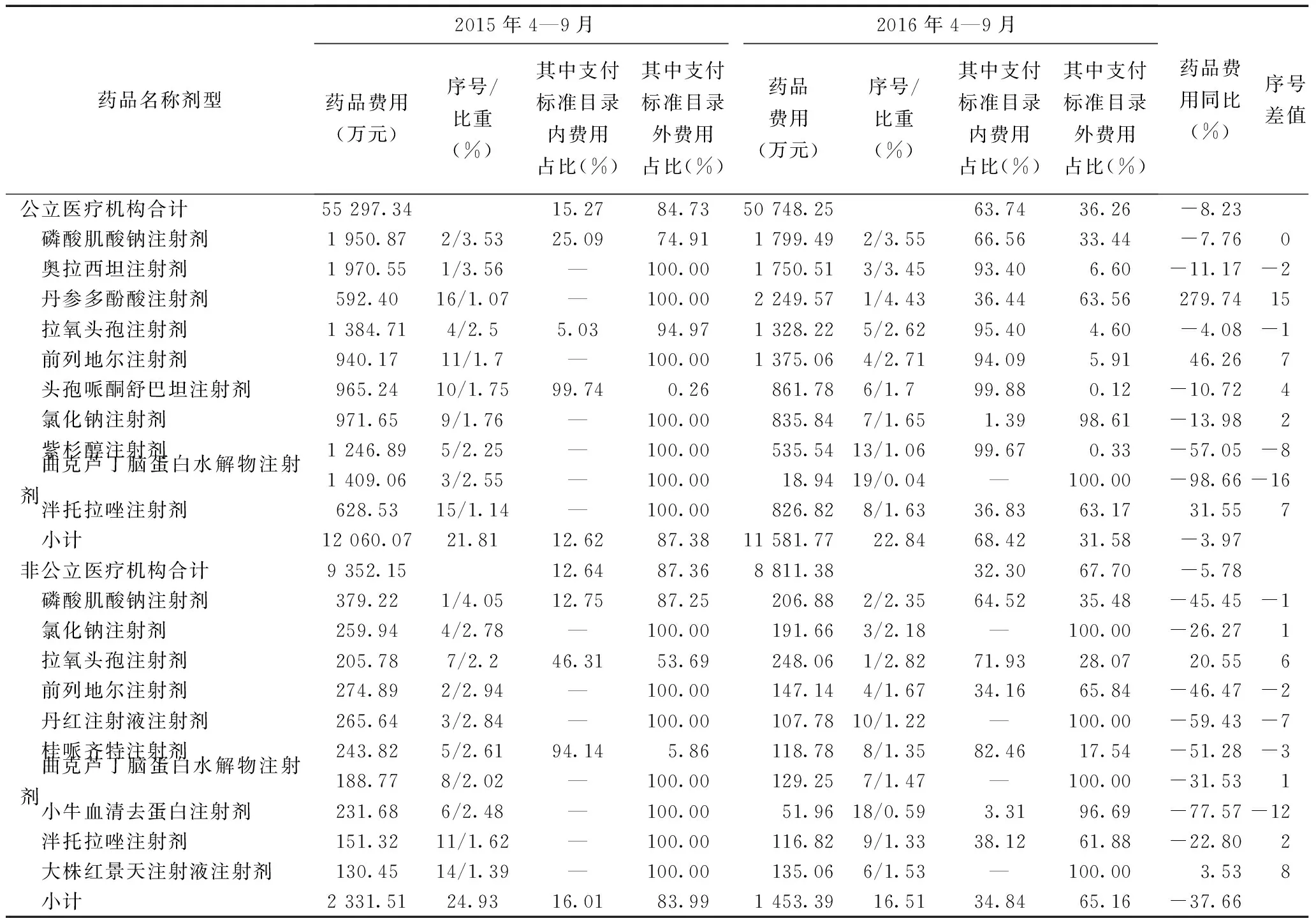
表3 医保药品支付标准改革前后不同性质医院住院前10位药品使用情况
3 讨论
3.1 医保药品支付标准改革显著影响了临床用药品牌选择和用药结构
统计显示,改革后药品费用有所下降,但医保药品支付标准目录内费用改革后增长了161.84%,提示改革对医保药品支付标准目录药品具有明显的引导作用。公立医院与非公立医院的门诊前10位用药品种几乎没有变化,但两者支付标准内费用同比均明显上升,进口(合资)药品费用明显下降,提示支付标准改革有利于引导定点医疗机构使用性价比较高的国产药品;公立医院支付标准内费用上升幅度约为非公立医院的2倍,提示改革对公立医院用药品牌的引导作用相对更强,主要原因是公立医院必须参加药品集中采购。公立医院住院前10位药品变化较大,用药品种不如门诊稳定,个别带量采购价差较大的药品增长过快(如丹参多酚酸注射剂),可能与联合带量采购与支付标准价差较大以及临床用药不规范有关[3],而未纳入支付标准目录的药品用量明显下降,提示医保药品支付标准改革对公立医院住院用药结构的引导作用更强。非公立医院门诊、住院用药品牌变化较小,支付标准目录内费用占比提升不多,提示支付标准改革对非公立医院用药品牌和用药结构影响相对较小。
3.2 以药品集中采购结合联合带量采购形成的医保药品支付标准有利于降低药品价格
新一轮医改四个试点省份都在积极探索医保药品支付标准制度,在医保药品支付标准形成及调整机制方面,安徽省[4]以中标价及实际成交价为主,浙江[5]、重庆[6]采取了加权平均等统计方法进行调整,不同省份实施办法虽略有区别,但均以药品集中采购数据为基础。统计显示,福建省医保药品支付标准改革使门诊、住院药品费用增长率低于相应人次及医疗费用增长率,说明其次均药品费用明显下降,提示集中采购形成的支付标准降低了药品价格;不同性质医院药品费用均有所下降,公立医院支付标准目录内药品费用增长率高于非公立医院,但药品费用降幅大于非公立医院,提示支付标准改革对公立医院用药价格的引导作用更强;非公立医院门诊支付标准内药品使用率明显低于公立医院,可能与非公立医院不能参与集中采购、无法采购到支付标准价的药品有关,提示通过集中采购形成的支付标准有利于使药品趋近于真实价值,发挥了支付标准引导药品价格趋向合理的作用。公立医院非医保支付标准目录用药金额明显下降,但其费用占比在2016年9月时仍达33.35%,主要原因是支付限额目录未发布,未对医保用药全覆盖,提示福建省应加快制定医保支付限额目录,形成医保用药全覆盖的医保药品支付标准体系,以进一步发挥药品价格引导作用。
调研中医保经办机构代表认为本轮集中招标及联合带量采购对药品只分两个质量层次是引导药品价格下降的主要原因,该办法能促使国产药品采取扩大联合采购价差的办法提高竞争力,有利于挤压虚高的药价空间;国产药品与进口(合资)药品占比反转,可促使进口(合资)药品在下一年度改变定价策略,最终有利于引导下一年度的医保药品支付标准价格逐步趋向合理。而制药企业代表认为本轮集中招标及联合带量采购政对药品只分两个质量层次导致绝大多数国产药品只能拼价格的做法不利于国产药品产业健康发展,有报道称本轮招标及联合带量采购因为价格原因该被逐出市场的百强药企品规有604个[7],导致优质药品得不到使用。我国制药企业低水平、低质量的价格竞争是造成我国制药企业举步维艰的主要原因[8],在药品一致性评价尚未全面开展的情况下采取低价策略将导致劣币驱逐良币的现象,而低质量药品可能增加不良反应发生率,其对症处理花费更大,如质量较差的奥沙利铂可能导致过敏、白细胞下降[9],最终受害者将是广大参保人员。
3.3 医保药品支付标准改革结合医药卫生体制综合改革措施更有利于发挥引导作用
统计显示,公立医院门诊药品支付标准目录内药品费用下降较快,个别药品降幅达37.43%,住院前10位用药集中度提高且联合采购价差较大的药品费用增幅较大,而门诊未出现类似现象,主要原因是支付标准改革政策允许价差收入用于奖励定点医疗机构,而且住院药物治疗方案可选空间较大,较大的联合采购价差有利于公立医院利益最大化;非公立医院支付标准目录内费用占比明显低于公立医院,说明医保药品支付标准改革对不同性质医院临床用药行为的引导作用不同,主要原因是福建省2016年深化医药卫生体制改革要求全省公立医院控制医药费用药占比控制在34%以内,公立医院只能尽量使用充分竞争的、价格较低的国产药品才能完成指标控制任务,提示医保药品支付标准改革结合医药卫生体制综合改革措施更有利于发挥引导作用。
[1] 福建省人民政府办公厅. 福建省人民政府办公厅转发省医改办等部门关于《2016年福建省医保药品支付标准实施办法》的通知(闽政办〔2015〕154号)[EB/OL]. (2015-12-24) [2016-11-05]. http://www.fujian.gov.cn/fw/zfxxgkl/ xxgkml/jgzz/kjwwzcwj/201512/t20151224_1114240.htm/
[2] 福建省人民政府办公厅. 福建省人民政府办公厅关于印发福建省2016年深化医药卫生体制改革工作要点的通知(闽政办〔2016〕55 号)[EB/OL]. (2016-04-29) [2016-11-05]. http://www.fujian.gov.cn/fw/zfxxgkl/xxgkml/jgzz/kjwwzcwj/201605/t20160503_1166672.htm/
[3] 林燕, 赵慧, 陶红慧. 300例使用注射用丹参多酚酸盐病例再评价研究[J]. 上海医药, 2016, 37(9): 38-40
[4] 安徽省卫生和计划生育委员会. 《关于印发安徽省基本医疗保险药品医保支付参考价调整指导意见的通知》(皖卫药〔2016〕8号)[EB/OL]. (2016-07-01) [2016-11-05]. http://www.ahwjw.gov.cn/yzgl/ywzc/201607/762-a2060b1b648fa8fd182e52ee744c5.html
[5] 浙江省药械采购中心. 《浙江省人民政府办公厅关于改革完善公立医院药品集中采购机制的意见》(浙政办发〔2015〕57号)[EB/OL]. (2015-07-16) [2016-11-05]. http://www.zjyxcg.cn/HomePage/ShowDetail.aspx?InfoId=1989
[6] 重庆市人民政府办公厅. 《重庆市人民政府办公厅关于实施医疗保险药品支付标准(试行)的通知》(渝府办发〔2015〕46号)[EB/OL]. (2015-03-28) [2016-11-05]. https://www.jiankang.com/detail/84234.shtml
[7] 赛柏蓝. 福建招标中外药品降价大对比[EB/OL]. (2016-04-05) [2016-10-31]. http://www.aiweibang. com/yuedu/104029469.html
[8] 巩伟. 为仿制药品正名[J]. 中南民族大学学报, 2004(s1): 118-120.
[9] 冯娟, 靳毅华, 杨瑾, 等. 275例抗肿瘤药不良反应分析[J].中国药物与临床, 2015(8): 1186-1188.
Theimpactofmedicalinsurancepaymentstandardreformonclinicaldruguseindesignatedmedicalinstitutions:BasedonFujianprovinciallevel,Fuzhoumedicalinsuranceinsuredpersonnelempiricalevidence
LIJing-jing1,KANGQia-fu2,DINGRong-fang3,HUANGShao-zhong3,HUANGXian-xiang4
1.UnionHospitaloftheFujianMedicalUniversity,FuzhouFujian350001,China2.FuzhouMedicalInsuranceManagementCenterofNanchangRailwayAdministration,FuzhouFujian350013,China3.FujianSocialMedicalInsuranceAssociation,FuzhouFujian350003,China4.PublicAffairsDepartmentofServier(Tianjin)PharmaceuticalCo.LTD,FuzhouFuzhou350001,China
Objective: To evaluate the influence of medical insurance payment standard reform on clinical drug use in designated medical institution. Methods: The medical expenses and drug consumption data of provincial level and Fuzhou medical insurance management center 3.31 million is included from April to September of 2016 and the same period of last year were statistically analyzed. The annual drug cost, drug use and the payment standard of medical insurance analysis were performed according to the annual statistics. Results: Before and after the reform, the proportion of the payment of standard drugs increased from 22.50% to 64.95%. The top 10 outpatient drugs in public hospitals and non-public hospitals were changed only in serial number, and after the reform, the cost of outpatient service fee was 73.21% and 39.30% respectively. Meanwhile, the variety and amount of drugs changed greatly of top 10 drugs public hospitals. The increase in drug cost of drugs with joint purchasing price difference was higher, and non-public hospitals were relatively stable. Conclusions: As per the findings of this study, Medicare insurance payment standard reform has significantly affected the choice of drug brands and drug use structure. To focus on the medical insurance payment standard of concentrated purchase of drugs combined with the amount of joint procurement of medicines is beneficial to reduce drug prices. The medical insurance payment standard reform combined with comprehensive reform of medical and health system measures are much more conducive to play a guiding role.
Medical insurance payment standard; Procurement of drugs with target quantity; Basic medical insurance; Rational drug use
福建省社会医疗保险协会项目
李晶晶,女(1985年—),卫生管理师,主要研究方向为基本医疗保险政策。E-mail:313072144@qq.com
康洽福。E-mail:13706946102@139.com
R197
A
10.3969/j.issn.1674-2982.2017.11.002
2017-03-26
2017-09-24]
(编辑 薛云)

