妊娠期糖尿病血糖控制对胎儿窘迫的影响分析
梁婧+孔琳+玉丽丽+夏红卫+韦广建

[摘要] 目的 比较妊娠期糖尿病( GDM)孕妇血糖控制情况的不同与胎儿窘迫、剖宫产发生率,并从形态学结合妊娠期糖尿病临床特征的角度探讨胎盘结构的影响因素,为妊娠期糖尿病的孕期规范化管理及妊娠结局的改善提供依据。方法 2015年1月—2016年1月选取妊娠期糖尿病孕妇68例,根据血糖控制情况分为血糖控制理想组32例,血糖控制不理想组36例,及同期分娩的正常组40名,进行胎心监护监测产时胎监、分娩方式及胎盘病理检查的比较。结果 血糖控制理想组中,与对照组比较,胎心监护异常发生率、剖宫产率,差异无统计学意义。血糖控制不理想组中胎心监护异常率、剖宫产率与血糖控制理想组间比较差异有统计学意义。结论 孕期良好控制血糖,可减少或避免妊娠期糖尿病孕妇胎盘超微结构发生改变,并达到降低糖尿病孕妇剖宫产率、促进自然分娩的目的。
[关键词] 妊娠期糖尿病;胎儿窘迫;影响分析
[中图分类号] R714.25 [文献标识码] A [文章编号] 1672-4062(2017)04(b)-0055-04
[Abstract] Objective To compare the different blood glucose control situations of GDM and incidence rates of fetal distress and cesarean section and study the influence factors of placental structure from the clinical features of morphology and gestational diabetes thus providing reference for the standardized management of pregnant period of gestational diabetes and improvement of gestational outcome. Methods 68 cases of delivery women with gestational diabetes from January 2015 to January 2016 were selected and divided into two groups according to the blood glucose control situation, including 32 cases in the ideal control group and 36 cases in the non-ideal control group, and 40 cases of normal delivery at the same period were selected and the fetal monitoring, delivery method and placenta pathological examination were compared between the two groups. Results The differences in the incidence rate of abnormal fetal heart monitoring and cesarean section rate between the ideal blood glucose control group and control group were not statistically significant, and the differences in the abnormal rate of fetal heart monitoring, cesarean section rate between the ideal group and non-ideal group were statistically significant. Conclusion The good control of blood glucose during the pregnant period can reduce or avoid the changes of placental ultrastructure of delivery women with gestational diabetes and reach the goals of reducing the cesarean section rate of diabetes delivery women and promoting the natural delivery.
[Key words] Diabetes during the gestational period; Fetal distress; Analysis of effect
妊娠期糖尿病(gestational diabetes mellitus, GDM)指在妊娠過程中首次发现或发生不同程度的葡萄糖不耐受或糖耐量异常, 其发生率为1.31%~3.75%[1];胎儿窘迫是指胎儿在未分娩时因缺氧导致酸中毒,而危及安全的综合征,其发病率为2.7%~38.5%,影响新生儿结局;如发生胎儿窘迫,通常情况下需行剖宫产或阴道助产帮助其快速结束分娩;由于GDM可以影响到胎盘的结构,导致胎儿营养物质吸收与运输障碍而发生胎儿窘迫,同时GDM血糖升高的程度与疾病的严重程度明显相关[1],因此GDM 患者规范控制血糖对降低胎儿窘迫发生率,并降低因此为指征的剖宫产率有重要意义,进行以下研究2015年1月—2016年1月,现报道如下。
1 资料与方法
1.1 一般资料
选取在该院分娩的确诊为GDM、足月妊娠,单胎,头先露、头盆评6~9分的孕妇68例,根据孕期血糖控制情况分为血糖控制理想组32例,血糖控制不理想组36例;同时随机选取无糖尿病孕妇40名作为对照组。选入的病例需排除:年龄<18岁,该次妊娠存在有其他疾病如:妊娠期高血压疾病,妊娠合并其他内科疾病(包括妊娠合并糖尿病),孕期有有害物质接触史,胎盘异常,多胎妊娠等。3组孕妇均在该院住院分娩,年龄18~38岁,平均(31.16±3.98)岁,分娩孕周37~41周,平均(39.27±0.86)周。3组孕妇年龄、BMI等差异无统计学意义(P>0.05),具有可比性。
1.2 诊断标准
孕24~30周,禁食8~14 h以上,测空腹血糖,将75 g葡萄糖粉溶于250 mL温开水中,5 min内饮完,分别于服糖后1、2 h测肘静脉血糖各1次,上述3次血糖值,正常应<5.1 mmol/L、10.0 mmol/L、8.5 mmol/L,任何1项达到或超过正常值,即可诊断为GDM。
1.3 血糖控制分组标准
1.3.1 控制理想组 饮食调整或使用胰岛素控制血糖,孕妇无明显饥饿感,孕期监测血糖小轮廓,2~4周1次,产前血糖控制达到:餐前30 min尿酮体(-);空腹血糖: 3.3~5.3 mmol/L;餐后2 h血糖:4.4~6.7 mmol/L;糖化血红蛋白4%~6%。
1.3.2 控制不理想组 符合纳入标准条件中除去血糖控制良好者,均归为血糖控制不理想组。
1.3.3 对照组 同期随机足月妊娠、单胎、头先露,头盆评分6~9分的无糖尿病、高血压等内外科合并症孕妇。
1.4 观察指标
①孕妇妊娠期糖化血红蛋白水平;②孕妇住院分娩前记录孕妇年龄、OGTT检查时孕周、分娩时孕周、血压、体质量指数(BMI)、胎儿胎心监护、胎盘病理检查、分娩方式。
1.4.1 连续胎儿电子监护诊断胎儿窘迫的标准 产时连续胎儿电子监护,在宫缩高峰后开始出现减速,即胎心波谷落后于宫缩波峰,时间>30 s,下降幅度<50 bpm,同时胎心率恢复至基线所需时间较长,诊断为晚期减速。当基线振幅≤5 min,为基线变异减弱;基线振幅<2为基线变异消失。如基线变异消失伴复发性晚期减速为胎监III类图形,说明胎儿存在胎儿缺氧需紧急终止妊娠。
1.4.2 分娩方式 剖宫产,经阴道分娩。
1.4.3 胎盘病检 ①胎盘处理。胎盘娩出后使用10%甲醛溶液固定标本送该院病理科行相关病理检查。通常肉眼检查胎盘外观,在胎盘缺血、梗死或有其它异常形态处,取面积约1 cm×1 cm胎盘组织行病理切片检查,视具体情况多点取材。
②胎盘组织形态学观察 观察胎盘绒毛成熟情况;是否有干绒毛小动脉管壁增厚,管腔狭窄出现,是否存在绒毛毛细血管充盈情况。发现糖尿病产妇的胎盘不仅出现干绒毛小动脉管壁增厚伴管腔狭窄,还有绒毛毛细血管过度充盈[2-3]。
1.5 统计方法
采用SPSS 21.0统计学软件进行分析,正态分布计量资料采用(x±s)表示,组间差异比较采用方差分析;计数资料用[n(%)]表述,组间差异比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 各组孕妇基本特征比较
纳入该次研究的对象中,血糖控制理想组、血糖非控制理想组和正常对照组间年龄、BMI、OGTT检查时间、分娩孕周比较,差异无统计学意义(P>0.05),见表1。
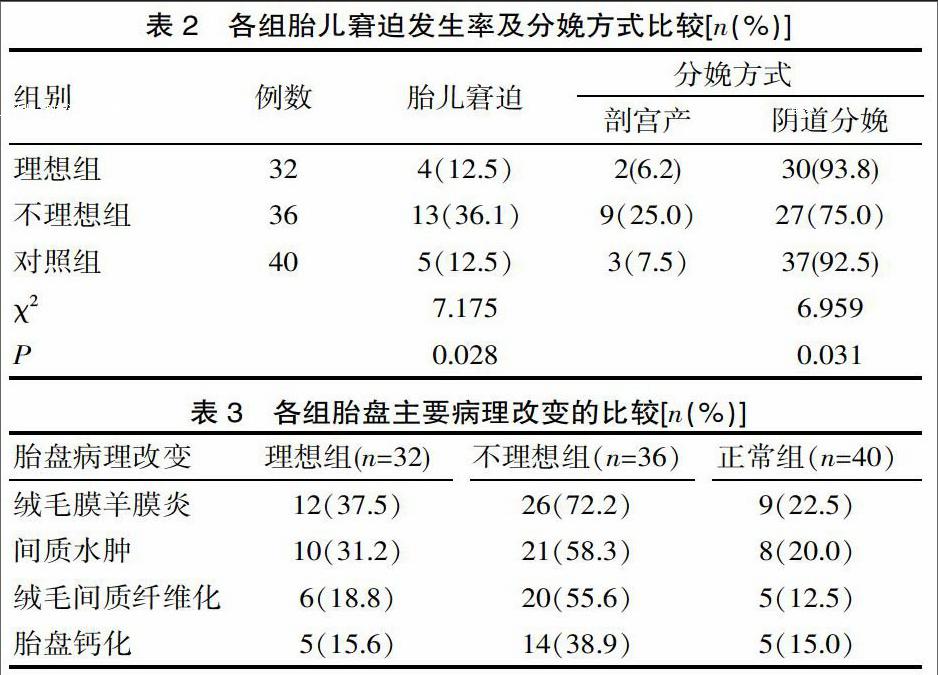
2.2 各组胎儿窘迫发生率及分娩方式的比较
控制理想组与非理想组比较,胎儿窘迫发生率有差异(χ2=5.037,P=0.025)和正常对照组(χ2=5.844,P=0.016)。剖宫产比较率为血糖控制非理想组高于满意组(χ2=4.392, P=0.036)和正常对照组(χ2=4.364, P=0.037)。控制理想组与正常对照组间胎儿窘迫发生率、剖宫产率比较,差异无统计学意义(P>0.05) 。见表2。
2.3 胎盘病理检查结果
各组均常规行病理检查,理想组、不理想组及正常组胎盘病理学分析中未见异常的分别为19、8、30 例, 发现病变分别13、28、10例,病变发生率分别为40.6%、77.8%、25.0%, 非控制理想组胎盘病变发生率高于控制理想组(χ2=9.768,P=0.002)和对照组(χ2=21.111,P=0.000),差异有统计学意义(P<0.001),控制理想组与对照组比较(χ2=1.996,P=0.158),差异无统计学意义(P>0.05)。其中绒毛膜羊膜炎发生率分别为37.5%、72.2%、22.5%, 占首位, 其次为间质水肿分别占31.2%、58.3%、20.0%;绒毛间质纤维化分别占18.8%、55.6%、12.5%,胎盘钙化分别15.6%、38.9%、15.0 %。见表3。
3 讨论
3.1 孕妇在妊娠期控制血糖的必要性
妊娠期糖尿病(GDM)是妊娠期首次发生或发现的糖代谢异常伴明显的代谢障碍,通常发生在妊娠中晚期,近年来随着人们生活方式和膳食营养结构的改变,GDM 的患病率逐年增加,目前已成为妊娠期并发症中最为突出的一种[4];我国妊娠期GDM 的发生率过去为1%~5%,而最近几年的资料显示GDM 的发生率呈上升趋势,为1.7%~ 16.7%[5],统计该院过去3 年GDM 的发生率分别为8.79%、11.8% 和13.72%,也呈逐年上升的趋势。
由于妇女妊娠时生长激素、甲状腺素及肾上腺皮质激素等分泌增加,拮抗胰岛素,导致胰岛素敏感性下降,若此时胰岛素分泌量不能相应增加,则引起糖尿病或糖耐量异常,主要原因是糖尿病的微血管病变使毛细血管的基底膜增厚,管腔变窄,同时胎儿处于高血糖环境,代谢增加,机体耗氧量增大,导致胎儿窘迫的发生率增加[6-7]。且相关研究表明,孕期血糖控制满意,可有效减少母婴并发症[8];该研究发现,血糖控制理想组中,胎心监护异常、剖宫产率与对照组比较差异无统计学意义,而血糖控制不理想组中胎心监护异常率、剖宫产率与理想组比较差异有统计学意义,与上述研究相符。因此,孕期严格监测和控制血糖,对改善母婴结局有重要意义。
3.2 GDM胎盘病理改变对胎儿窘迫的影响
既往改善妊娠期糖尿病妊娠结局的研究主要从临床控制血糖角度出发,而近年来鉴于胎盘的重要作用,研究开始集中于妊娠期糖尿病胎盘结构及妊娠结局,研究发现胎盘结构改变可影响胎盘与胎儿间的供血和供氧功能,导致胎儿生长受限、胎儿宫内窘迫、新生儿窒息等发生,是妊娠期糖尿病患者发生不良妊娠结局的重要原因之一[9-10]。
胎盘是母-婴间物质交换的重要器官,胎盘结构的变化势必影响着胎盘功能的变化从而影响母婴结局。妊娠期糖尿病孕妇胰岛素敏感性降低,胰腺β细胞受损,血糖调节能力下降,容易发生糖代谢紊乱,表现为血糖升高[11]使胎盘血管发育不良、纤维化、梗死、钙化、氧化损伤、绒毛血管炎症反应、水肿,这些胎盘的改变与缺氧对胎盘的改变是一致的, 当绒毛成熟不良时,可导致胎盘功能及代偿能力较低, 而每次宫缩胎盘缺血时更容易加重胎儿缺氧而致胎儿窘迫。是引起胎儿窘迫的重要原因[12]。
有研究发现血糖控制不满意的妊娠期糖尿病孕妇电镜下胎盘超微结构发生改变者所占比例较高,而血糖控制满意的妊娠期糖尿病孕妇与正常孕妇的胎盘超微结构发生改变者所占比例无明显差别[13]。
該研究发现,血糖控制理想组中,胎盘病理变化与对照组差异无统计学意义,而血糖控制不理想组中胎盘病

