瘢痕子宫合并前置胎盘再次剖宫产65例临床分析
刘传会
(中牟县人民医院 妇产科 河南 郑州 451450)
瘢痕子宫合并前置胎盘再次剖宫产65例临床分析
刘传会
(中牟县人民医院 妇产科 河南 郑州 451450)
目的 分析瘢痕子宫合并前置胎盘再次剖宫产的临床效果。方法 选取瘢痕子宫合并前置胎盘患者65例为观察组,并选取同期前置胎盘未合并瘢痕子宫患者31例为对照组,分析两组母婴情况。结果 观察组剖宫产、胎盘植入及子宫破裂发生率较对照组增加,差异有统计学意义(P<0.05);观察组产后出血量多于对照组,差异有统计学意义(P<0.05);观察组胎儿窘迫及围产儿早产发生率较对照组升高,差异有统计学意义(P<0.05);观察组围产儿死亡率和对照组比较,差异无统计学意义(P>0.05)。结论 瘢痕子宫合并前置胎盘将增加孕产妇及围产儿风险,需严格掌握剖宫产指征,降低风险。
瘢痕子宫;前置胎盘;再次剖宫产
前置胎盘是一种较为严重的妊娠晚期并发症,亦是剖宫产中引发产后大出血的主要原因,严重者将危及母婴生命[1]。近些年,随着国家二胎政策的开放,瘢痕子宫再次妊娠数量不断增加,其妊娠及分娩时并发症发生率也呈上升趋势[2-3],特别是胎盘植入和前置胎盘,若不及时采取有效措施处理,将危及母婴生命。本研究旨在探讨瘢痕子宫合并前置胎盘再次剖宫产的临床效果。
1 资料与方法
1.1 一般资料 选取2015年12月至2016年8月中牟县人民医院收治的65例瘢痕子宫合并前置胎盘患者为观察组,并选取同期前置胎盘未合并瘢痕子宫患者31例为对照组。对照组年龄23~36岁,平均(29.3±4.9)岁;孕周30~40周,平均(34.9±4.7)周;孕次1~4次,平均(2.5±1.5)次。观察组年龄23~35岁,平均(29.1±4.7)岁;孕周30~40周,平均(34.7±4.5)周;孕次1~4次,平均(2.8±1.2)次。两组患者一般资料(年龄、孕周等)比较,差异无统计学意义(P>0.05)。
1.2 诊断标准 ①前置胎盘:妊娠28周后,胎盘附着于子宫下段或胎盘下缘或将宫颈内口覆盖,位置较胎先露部低。②胎盘植入:经超声诊断胎盘附着部位子宫肌层缺失,不存在胎盘子宫壁侧绒毛间隙,局部有丰富血流信号;分娩中发现无法自行剥离产后胎盘,徒手剥离时胎盘和子宫壁间存在部分或全部粘连。1.3 手术方法 根据产妇情况选择合适的分娩方式。观察组中剖宫产术患者于上次剖宫产术腹壁瘢痕部位,将腹壁切开,松解粘连处,于膀胱子宫反折腹膜上1 cm处将反折腹膜解开,下推膀胱。为便于结扎子宫动脉,使子宫下段充分暴露,防止对膀胱造成损伤。触摸子宫壁结合术前经B超明确胎盘附着位置。如果附着部位较低,应做横切口于胎盘上方的子宫下段,娩出胎儿后,让胎盘自行剥离。如果胎盘附着在前壁,在胎盘中迅速造洞,胎儿娩出后,为减少出血量应迅速手取胎盘。如果出现胎盘植入则用卵圆钳将宫腔内残留胎盘夹除,不能将胎盘强行剥离。胎儿胎盘娩出后,选用10 U催产素常规子宫肌层注射,并进行子宫按摩术。采用可吸收线“8”字缝合或间断缝合胎盘附着处子宫有明显出血处,必要时予子宫动脉结扎。当患者出血量>2 000 ml,出现失血性休克时,应立即实施子宫切除术。
1.4 评价指标 记录患者分娩方式、产后出血量、胎盘植入及子宫破裂情况,并统计围产儿早产、胎儿窘迫及死亡发生率。

2 结果
2.1 分娩方式 观察组剖宫产率为100.0%(65/65)较对照组67.7%(21/31)高,差异有统计学意义(χ2=18.185,P<0.05)。
2.2 临床表现 观察组产后出血量(1 115.6±345.9)ml,较对照组(773.1±165.2)ml多,差异有统计学意义(t=5.226,P<0.05)。观察组胎盘植入、子宫破裂发生率较对照组高,差异有统计学意义(P<0.05)。见表1。
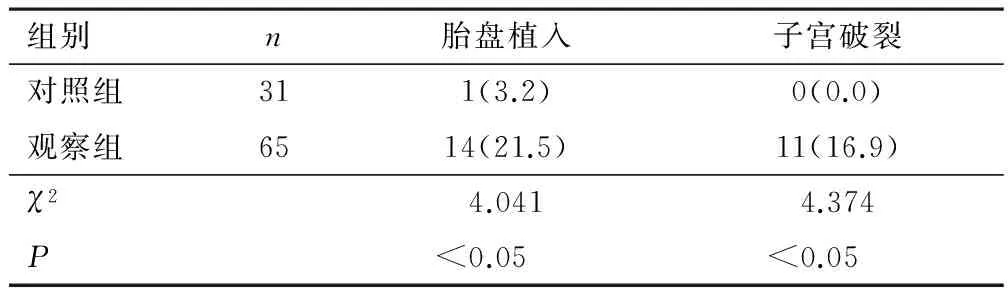
表1 两组产妇临床表现比较[n(%)]
2.3 围产儿临床表现 观察组早产、胎儿窘迫发生率较对照组高,差异有统计学意义(P<0.05);观察组围产儿死亡发生率与对照组比较,差异无统计学意义(P>0.05)。见表2。
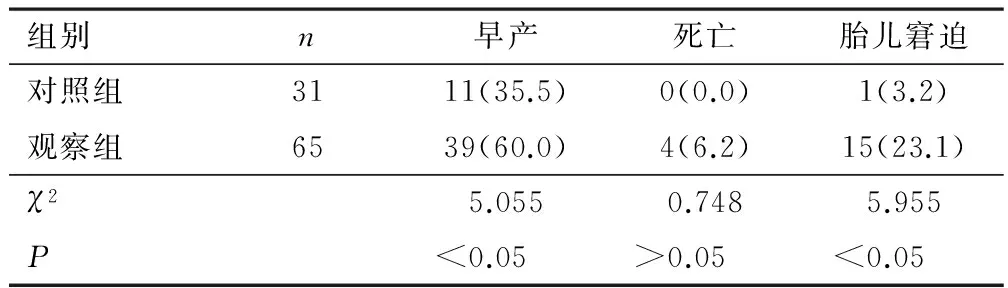
表2 两组新生儿临床表现比较[n(%)]
3 讨论
前次剖宫产史、引产流产史、多产史及接受辅助生育史等是前置胎盘发生的主要原因,常发生于妊娠第28周多认为前次剖宫产史是其发生的主要原因。剖宫产手术操作将增加子宫内膜炎及子宫内膜受损发生的风险,严重者将导致永久性损伤。一旦剖宫产后患者子宫内膜出现炎性改变或退行性变,将导致再次妊娠的蜕膜发育不完善,造成血液供应不足[4],扩大胎盘面积,进而引发前置胎盘。
本研究中,观察组产后出血量较对照组多,胎盘植入及子宫破裂发生率明显提高,证实瘢痕子宫合并前置胎盘将增加产妇产后出血量及胎盘植入和子宫破裂发生率。产后主要通过子宫平滑肌的强力收缩压迫血窦达到止血的作用,但瘢痕子宫患者子宫下段肌组织薄弱,且收缩力差,即无法剥离胎盘又无法进行有效止血[5],进而增加产后出血量,必要时需切除子宫才可挽救患者生命。瘢痕子宫合并前置胎盘患者因瘢痕处子宫肌层薄弱,造成妊娠晚期易发生穿透性胎盘植入,损伤直肠及膀胱,造成大出血。本研究中,观察组围产儿早产及胎儿窘迫发生率明显高于对照组,提示瘢痕子宫合并前置胎盘将增加对围产儿的损害,严重将导致围产儿死亡。因瘢痕子宫合并前置胎盘常需提前终止妊娠,进而增加早产率。同时,因为早产儿各个器官发育不成熟,肺泡内肺表面活性物质不足,导致无法正常扩张肺泡,影响通气换气功能[6],增加胎儿窘迫发生率。本研究发现,再次剖宫产是治疗瘢痕子宫合并前置胎盘的主要方式,但应严格把握剖宫产指征,降低瘢痕子宫合并前置胎盘患者生产的风险。
综上所述,给予瘢痕子宫合并前置胎盘患者再次剖宫产可保证母婴安全,但应严格把握剖宫产指征,做好术前准备。
[1] 岳洁,刘晓华,申英.子宫动脉栓塞术在瘢痕子宫合并胎盘前置孕妇引产中的疗效观察[J].医学临床研究,2016,33(9):1793-1795.
[2] 田吉顺,潘飞霞,何赛男,等.瘢痕子宫合并前置胎盘孕妇孕中晚期引产的危险因素分析[J].浙江大学学报(医学版),2015,44(3):247-252.
[3] 陈禄英,李淑云,陈君,等.前置胎盘合并胎盘植入的临床分析[J].现代妇产科进展,2015,24(2):123-125.
[4] 薛莲,张国英.瘢痕子宫合并中央性前置胎盘对分娩结局及母婴的影响[J].医学综述,2015,21(19):3605-3606,3613.
[5] 郭玉琳.前置胎盘合并胎盘植入临床诊治22例[J].陕西医学杂志,2014,43(7):824-825.
[6] 罗岩,周杜娟,徐雁.瘢痕子宫合并植入性前置胎盘14例诊治体会[J].蚌埠医学院学报,2014,39(9):1251-1253.
R 719.8
10.3969/j.issn.1004-437X.2017.14.062
2017-01-23)

