2015美国心脏协会心肺复苏及心血管急救指南核心更改解读
刘树元,单 毅,林朱森,辛天宇
2015美国心脏协会心肺复苏及心血管急救指南核心更改解读
刘树元,单 毅,林朱森,辛天宇
发布的《2015美国心脏协会心肺复苏及心血管急救指南更新》主要更新点涉及多个方面的内容,包括新增院内成人生存链、修改成人基础生命支持流程、优化了胸外按压的速率及深度、简化复苏药物的使用等方面。作者就最主要的更新点进行解读。
心搏骤停;心肺复苏;指南;亚低温
2015年10月15日,美国心脏协会(American Heart Association,AHA)发布了《2015美国心脏协会心肺复苏及心血管急救指南更新》(以下简称“2015版指南”),主要更新点涉及以下几方面内容:新增院内成人生存链,修改成人基础生命支持流程,优化了胸外按压的速率及深度,简化复苏药物的使用等方面。从总体看,2015版指南实质性更改并不多,作者就最主要的更新点进行解读。
1 新增院内成人生存链
《2010美国心脏协会心肺复苏及心血管急救指南》(以下简称“2010版指南”)只提供了院外成人生存链,即识别和启动应急反应系统→即时高质量心肺复苏→快速除颤→基础及高级急救医疗服务→高级生命维持和骤停后治疗。2015版指南建议对生存链进行划分[1],新增院内成人生存链,即监测和预防→识别和启动应急反应系统→即时高质量心肺复苏→快速除颤→高级生命维持和骤停后治疗(图1)。作出这一改变的目的是把院内和院外心搏骤停患者区分开来,因为针对这2类患者救治的途径并不相同。不论心搏骤停发生在院内或者院外,最后的治疗都会汇集到院内,一般在重症监护室提供心搏骤停后的综合救治。而在汇集到院内之前,院外心搏骤停和院内心搏骤停救治条件和流程是不同的。院外心搏骤停患者往往由非专业救护人员识别、呼救、开始心肺复苏并给予除颤(公共场所提供的自动体外除颤器除颤),直到专业医护团队到来接手后,最终将患者转移到医院内治疗。相反,医院内往往具备专门的监控系统(如快速反应或早期预警系统),应积极借助这些系统预防心搏骤停的发生。一旦在院内发生心搏骤停,即刻由专业医务人员(包括医生、护士、呼吸治疗师等)组成多学科团队进行救治。这与院外心搏骤停明显不同。基于这些考虑作出成人生存链的更改。

图1 2015院外及院内成人生存链
2 成人基础生命支持流程更改
2015版指南基础生命支持(basic life support,BLS)流程由“检查反应→检查呼吸→启动应急反应系统→检查脉搏→心肺复苏(cardiopulmonary resuscitation,CPR)”更改为“检查反应→启动应急反应系统→同时检查呼吸和脉搏→CPR”[1],见图 2。CPR的顺序仍为“按压(compression)→气道(airway)→通气(breathing)”。BLS流程更改的主要目的是鼓励快速高效地进行评估,尽早启动应急反应系统,尽早开始胸外按压。这一流程的更改可使胸外按压较2010版指南提前5~10 s。另外,在启动应急反应系统这一环节,强调施救者如条件允许,可在不离开患者身边的情况下启动紧急反应,如通过手机拨打求救电话[2],拨打电话时应尽量开启免提功能。在进行胸外按压前施救者应当知道是否已经确切地启动了应急反应系统,否则应再次启动应急反应系统。
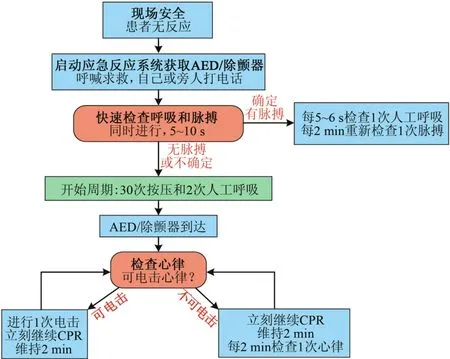
图2 2015成人基础生命支持简明流程
3 除颤和CPR的优先顺序
2015版指南建议对于有目击者的成人心搏骤停,应立即进行 CPR,并尽可能早地使用除颤器/ AED,并且持续进行CPR至除颤器充电完毕或AED分析节律[3-4]。这一点与2010版指南基本一致,目前没有证据表明在除颤之前先进行1.5~3 min的CPR和尽早除颤2种方案对结局有影响。2010版指南中提到,对于院外无目击者的心搏骤停,在尝试除颤之前可考虑先进行1.5~3min的CPR,而在院内有监护的患者发生心室颤动,应在3 min内完成除颤。
4 关于胸外按压速率的更改
不论成人BLS还是高级生命支持,2015版指南胸外按压速率更改为100~120/min,而2010版指南为至少100/min。初步数据表明,过快的按压速率会产生不良影响,主要是按压深度下降。一项大规模注册研究显示[5],过快的按压速率尤其是超过140/min,将导致明显的按压幅度不足。当按压速率在100~119/min时,大约有35%按压深度不达标;在120~139/min时,不达标率上升至50%;当按压速率超过140/min时,70%按压深度不达标。基于这些数据,2015版指南给出了按压速率120/min这一上限值。
5 关于胸外按压深度的更改
2015版指南成人BLS按压深度至少5 cm,如有反馈装置,按压深度不应超过6 cm。而2010版指南没有设置上限。胸外按压主要是通过增加胸腔内压力以及直接挤压心脏来产生血流,进而为心脏和大脑提供必需的血流以及氧气。尽管2010版指南也鼓励用力按压,但实际上施救者往往按压深度不达标。2015版指南仍然建议进行足够深度的按压(至少5 cm),但新的证据表明按压深度可能有一个上限(大于6 cm)。这基于一项很小的研究,该研究提示按压深度过大会导致损伤,但不会危及生命[6]。实际上如果不借助心肺复苏反馈装置,可能很难准确判断按压深度,而大多数心肺复苏反馈装置的监控表明,实际按压往往过浅而不是过深[7]。
6 “施救者必须避免在按压间隙倚靠在患者胸上”新表述
胸廓充分回弹是指在按压放松时,胸骨回到其自然位或中立位。胸廓充分回弹能够增加胸腔内负压,促进静脉回流,增加冠状动脉灌注压和心肌血流,从而提高复苏存活率。如果施救者在按压间隙倚靠在患者胸上会妨碍胸廓充分回弹[8]。2015版指南进一步强调了胸廓充分回弹的重要性,增加了“施救者必须避免在按压间隙倚靠在患者胸上”这一新表述。这并不意味着在按压间隙手掌必须离开胸壁,只要不附加压力即可。
7 监测“按压分数”以减少按压中断
2010版、2015版指南都强调尽量减少按压中断的次数和持续时间,目的是增加单位时间内总的按压次数。2015版指南新增加了“按压分数(chest compression fraction,CCF)”以量化判断按压中断。CCF是指胸外按压在整个心肺复苏中所占的比例,其最佳数值尚不确定[9]。2015版指南建议CCF数值越高越好,目标比例不低于60%。
8 2015版指南高质量CPR要素
2015版指南高质量 CPR要素包括[10]:①以100~120/min的速率实施胸外按压;②按压深度至少达到5 cm,不超过6 cm,并建议使用反馈装置;③每次按压后让胸廓完全回弹,避免在按压间隙倚靠在患者胸部;④尽可能减少按压中断,2次按压中断时间应小于10 s,CCF数值不低于60%;⑤给予患者足够的通气(30次按压后2次人工呼吸,每次通气持续1 s,每次须使胸部隆起);避免过度通气(即呼吸次数太多,或呼吸用力过度)。
9 关于婴儿和儿童的BLS顺序更改
2015版指南婴儿和儿童的BLS顺序的更改与成人相同,即由“检查反应→检查呼吸→启动应急反应系统→检查脉搏→CPR”更改为“检查反应→启动应急反应系统→同时检查呼吸和脉搏→CPR”[11]。CPR的顺序仍为“按压→气道→通气”,这与2010版指南完全相同,没有新证据显示要作出更改。1名施救者时按压-通气比为30∶2,2名以上施救者时按压-通气比为15∶2。按压深度也未进行更改,依然强调足够深度的按压,儿童至少为胸部前后径的1/ 3,或大约5 cm;婴儿至少为胸部前后径的1/3,或大约4 cm。2015版指南对婴儿和儿童胸外按压速率作出与成人相同的更改,即至少100/min,不超过120/min。作出这一更改的主要目的是为了便于培训和记忆,并没有足够的儿科方面数据资料支持。
10 置入高级气道后通气频率的改变
2015版指南建议,不论成人、儿童和婴儿,在心肺复苏中置入高级气道后,医护人员应以每6 s进行1次人工呼吸(10/min),同时进行持续胸部按压。而2010版指南中置入高级气道后应每6~8 s给予1次呼吸(8~10/min)。作出这一更改的主要目的是为了便于学习、记忆和实施[12-13]。2015版指南关于通气频率的建议:对于无脉搏成人患者,建立高级气道前按压-通气比30∶2,建立高级气道后应进行持续胸外按压且每6 s进行1次人工呼吸;对于有脉搏无呼吸或仅喘息患者每5~6 s进行1次人工呼吸(10~12/min)。
11 关于亚低温治疗的更改
2015版指南建议,所有在心搏骤停后恢复自主循环(return of spontaneous circulation,ROSC)仍然昏迷的成年患者都应采用目标温度管理,目标温度为32~36℃,并至少维持24 h。而2010版指南亚低温治疗的目标温度是32~34℃,维持12~24 h。研究显示,对于心搏骤停后ROSC但仍然昏迷的成人患者,诱导性低温治疗能改善神经功能预后[14]。昏迷的界定是指ROSC后患者对语言指令缺乏有意义的反应。最近的一项高质量研究对比了36℃和33℃2种温度管理,发现两者的结果相近;考虑到33℃并不优于36℃,建议临床医生可以根据偏好或临床因素从一个较宽的范围内选择目标温度[15]。2015版指南也不建议在院前对ROSC患者快速输注冷静脉注射液降温。以前认为,较早开始降温可能更有优势,而且入院前开始降温可能有助于促使或鼓励入院后继续降温。近期发表的高质量研究并未显示入院前降温有优势,而且确认了入院前使用冷静脉注射液降温可能导致并发症[16]。
12 取消血管加压素
证据表明,心搏骤停时给予肾上腺素和加压素都可以改善ROSC,因此2010版指南建议静脉/骨内推注一剂40 U加压素可代替第一或第二剂肾上腺素治疗心搏骤停。对现有证据的审查显示,这2种药物的效果相似,联合使用肾上腺素和加压素,相比单独使用肾上腺素没有优势[17]。为了简单起见,2015版指南已从成人心搏骤停流程中去除加压素,而只建议使用标准剂量的肾上腺素治疗心搏骤停。
13 对心搏骤停/无脉性电活动患者尽早使用肾上腺素
引起心搏骤停的不可电击心律是指无脉性电活动和心搏停止。2010版指南建议对于由不可电击心律引发心搏骤停使用肾上腺素。一项针对不可电击心律心搏骤停的大规模观察性研究比较了1~3 min内给予肾上腺素和3个更晚时间段内(4~6、7~9 min及9min以上)给予肾上腺素[18]。该研究发现,及早给予肾上腺素可以增加ROSC、存活出院率和神经功能完好存活率。因此,2015版指南仍然建议对此类患者使用肾上腺素,并且进一步强调“尽可能早”。
14 新增关于使用纳洛酮的建议
2015版指南新增了关于纳洛酮在心肺复苏中使用的意见,主要针对的是一类特殊的人群,即已知或疑似阿片类药物成瘾/中毒的患者。当阿片类药物过量或中毒时,有可能出现明显的呼吸抑制,看上去与心搏骤停非常相似而难以区分,因为触摸颈动脉时很难确定患者是否有脉搏。纳洛酮可帮助这些看似心搏骤停,而实际为严重呼吸抑制的无反应患者[19]。因此2015版指南建议,对于可疑患者,如果无反应且无正常呼吸但有脉搏,可由经过正规培训的非专业施救者和BLS施救者在提供标准BLS救治的同时,给予肌内注射或鼻内给予纳洛酮。如果不能确切触及脉搏,这些患者应按心搏骤停患者管理,应优先进行高质量心肺复苏措施,同时肌内注射或鼻内给予纳洛酮。不论上述哪种情况,急救人员在等待患者对纳洛酮有任何反应时不应延误启动应急反应系统等标准复苏程序,也不应延误进行更高级的医疗措施。应当注意的是,没有证据表明应用纳洛酮对心搏骤停本身是有益的,不论是否为阿片类物质过量引起。纳洛酮的使用仅仅是帮助那些严重呼吸抑制导致无呼吸看上去与心搏骤停相似的患者。在之前的2010版指南中针对急救人员、非医护人员或BLS提供者的建议不包括纳洛酮给药。
15 孕期心搏骤停心肺复苏的更改
治疗孕期妇女心搏骤停的首要任务是提供高质量CPR和减轻主动脉、下腔静脉压力。2010版指南建议,仰卧位徒手将子宫向左侧移位以减轻主动脉下腔静脉压力,如果这项技术不成功,医护人员应考虑使用一个固定的楔形物品支撑患者的骨盆和胸部,使之向左侧倾斜27°~30°。由于认识到高质量CPR至关重要,而侧倾与高质量CPR不可兼得,故2015版指南删掉了侧倾的建议,并加强了侧边子宫移位的建议[20]:当宫底高度超过肚脐水平时应徒手将子宫向左侧移位。
[1]Neumar RW,Shuster M,Callaway CW,et al.Part 1:Executive summary:2015 American Heart Association guidelines update for cardiopulmonary resuscitation and emergency cardiovascular care[J].Circulation,2015,132(18 Suppl 2):S315-S367.
[2]Ringh M,Rosenqvist M,Hollenberg J,et al.Mobile-phone dispatch of laypersons for CPR in out-of-hospital cardiac arrest[J].N Engl JMed,2015,372(24):2316-2325.
[3]Ma MH,Chiang WC,Ko PC,et al.A randomized trial of compression firstor analyze first strategies in patientswith out-of-hospital cardiac arrest:results from an Asian community[J].Resuscitation,2012,83(7):806-812.
[4]Rea T,Prince D,Morrison L,et al.Association between survival and early versus later rhythm analysis in out-ofhospital cardiac arrest:do agency-level factors influence outcomes?[J].Ann Emerg Med,2014,64(1):1-8.
[5]Idris AH,Guffey D,Pepe PE,et al.Chest compression rates and survival following out-of-hospital cardiac arrest[J]. Crit Care Med,2015,43(4):840-848.
[6]Hellevuo H,Sainio M,Nevalainen R,et al.Deeper chest compression-more complications for cardiac arrest patients? [J].Resuscitation,2013,84(6):760-765.
[7]Stiell IG,Brown SP,Nichol G,et al.What is the optimal chest compression depth during out-of-hospital cardiac arrest resuscitation of adult patients?[J].Circulation,2014,130 (22):1962-1970.
[8]Zuercher M,Hilwig RW,Ranger-Moore J,et al.Leaning during chest compressions impairs cardiac output and left ventricularmyocardial blood flow in piglet cardiac arrest [J].Crit Care Med,2010,38(4):1141-1146.
[9]Vaillancourt C,Everson-Stewart S,Christenson J,etal.The impactof increased chest compression fraction on return of spontaneous circulation for out-of-hospital cardiac arrest patients not in ventricular fibrillation[J].Resuscitation,2011,82(12):1501-1507.
[10]Kleinman ME,Brennan EE,Goldberger ZD,et al.Part 5: Adult basic life support and cardiopulmonary resuscitation quality:2015 American Heart Association guidelines update for cardiopulmonary resuscitation and emergency cardiovascular care[J].Circulation,2015,132(18 Suppl 2): S414-S435.
[11]Atkins DL,Berger S,Duff JP,et al.Part 11:Pediatric basic life supportand cardiopulmonary resuscitation quality:2015 American Heart Association guidelines update for cardiopulmonary resuscitation and emergency cardiovascular care [J].Circulation,2015,132(18 Suppl 2):S519-S525.
[12]Kill C,Hahn O,Dietz F,et al.Mechanical ventilation during cardiopulmonary resuscitation with intermittent positive-pressure ventilation,bilevel ventilation,or chest compression synchronized ventilation in a pig model[J].Crit Care Med,2014,42(2):e89-e95.
[13]Abella BS,Alvarado JP,Myklebust H,et al.Quality of cardiopulmonary resuscitation during in-hospital cardiac arrest [J].JAMA,2005,293(3):305-310.
[14]Palmers PJ,Ameloot K,Hiltrop N,et al.Therapeutic hypothermia:effects beyond neuroprotection[J].Ned Tijdschr Geneeskd,2014,158:A7565.
[15]Hasegawa K,Hiraide A,Chang Y,et al.Association of prehospital advanced airwaymanagementwith neurologic outcome and survival in patients with out-of-hospital cardiac arrest[J].JAMA,2013,309(3):257-266.
[16]Cady CE,Weaver MD,Pirrallo RG,et al.Effect of emergencymedical technician-placed combitubes on outcomes after out-of-hospital cardiopulmonary arrest[J].Prehosp Emerg Care,2009,13(4):495-499.
[17]Mukoyama T,Kinoshita K,Nagao K,et al.Reduced effectiveness of vasopressin in repeated doses for patients undergoing prolonged cardiopulmonary resuscitation[J].Resuscitation,2009,80(7):755-761.
[18]Donnino MW,Salciccioli JD,Howell MD,et al.Time to administration ofepinephrine and outcome after in-hospital cardiac arrest with non-shockable rhythms:retrospective analysis of large in-hospital data registry[J].BMJ,2014,348: g3028.
[19]Wheeler E,Jones TS,Gilbert MK,et al.Opioid overdose prevention programs providing naloxone to laypersons--United States,2014[J].MMWR Morb MortalWkly Rep,2015,64 (23):631-635.
[20]Lavonas EJ,Drennan IR,Gabrielli A,et al.Part 10:Special circumstances of resuscitation:2015 American Heart Association guidelines update for cardiopulmonary resuscitation and emergency cardiovascular care[J].Circulation,2015,132(18 Suppl 2):S501-S518.
The key changes in 2015 American Heart Association guidelines update for cardiopulmonary resuscitation and emergency cardiovascular care
LIU Shuyuan,SHAN Yi,LIN Zhusen,XIN Tianyu
(Department of Emergency,Navy General Hospital,Beijing 100048,China)
Many points were updated 2015 American Heart Association guidelines update for cardiopulmonary resuscitation and emergency cardiovascular care,such as new adult survival chain for hospitalized patients,modified procedures of adult basic life support,changes of rate and depth of chest compressions,simplified resuscitation drugs,and so on.This article mainly interprets the most important points of updates.
Sudden cardiac arrest;Cardiopulmonary resuscitation;Guidelines;Mild hypothermia
R459.7
A
2095-3097(2017)02-0122-04
10.3969/j.issn.2095-3097.2017.02.015
2016-08-03 本文编辑:张在文)
100048北京,海军总医院急诊科(刘树元,单 毅,林朱森,辛天宇)
——心搏骤停的漏诊

