腹腔镜肝切除与开腹肝切除治疗原发性肝癌的临床比较
欧阳正晟,唐朝晖,吕丽娟,毛先海
(1. 湖南省永州市中心医院 肝胆外科,湖南 永州 425000;2. 湖南省人民医院 肝胆外科,湖南 长沙 410005)
自1991年Reich等[1]完成首例腹腔镜肝切除术以来,因其创伤小、恢复快,而逐渐被外科医生和患者接受。但也有人认为腹腔镜肝切除术时间长、出血多、肿瘤根治不彻底。本研究选取近年来肝切除的67例患者临床资料作为研究对象,旨在探讨腹腔镜肝切除的安全性及实用性。
1 资料与方法
1.1 一般资料
2014年10月—2015年12月共67例原发性肝癌患者行肝切除术。行腹腔镜肝切除术37例(腹腔镜组),其中男26例,女11例;年龄29~68岁,平均(49±10)岁;肿瘤直径2~7cm,平均(3.8±1.2)cm;肿瘤部位:II~III段22例、V段6例、VI段8例、VIII段1例;HBsAg(+)25例,HBsAg(-)37例;血清AFP>400 μg/L 20例,AFP<400 μg/L 17例;肝功能Child-Pugh A级28例,B级9例。行开腹肝切除术30例(开腹组),其中男22例,女8例;年龄32~69岁,平均(48±13)岁;肿瘤直径2~9cm,平均(3.9±1.1)cm;肿瘤部位:II~III段18例、V段5例、VI段6例、VIII段1例;HBsAg(+)20例,HBsAg(-)10例;血清AFP>400 μg/L 16例,AFP <400 μg/L 14例;肝功能Child-Pugh A级24例,B级6例,两组患者术前一般资料差异均无统计学意义(均P>0.05)(表1)。
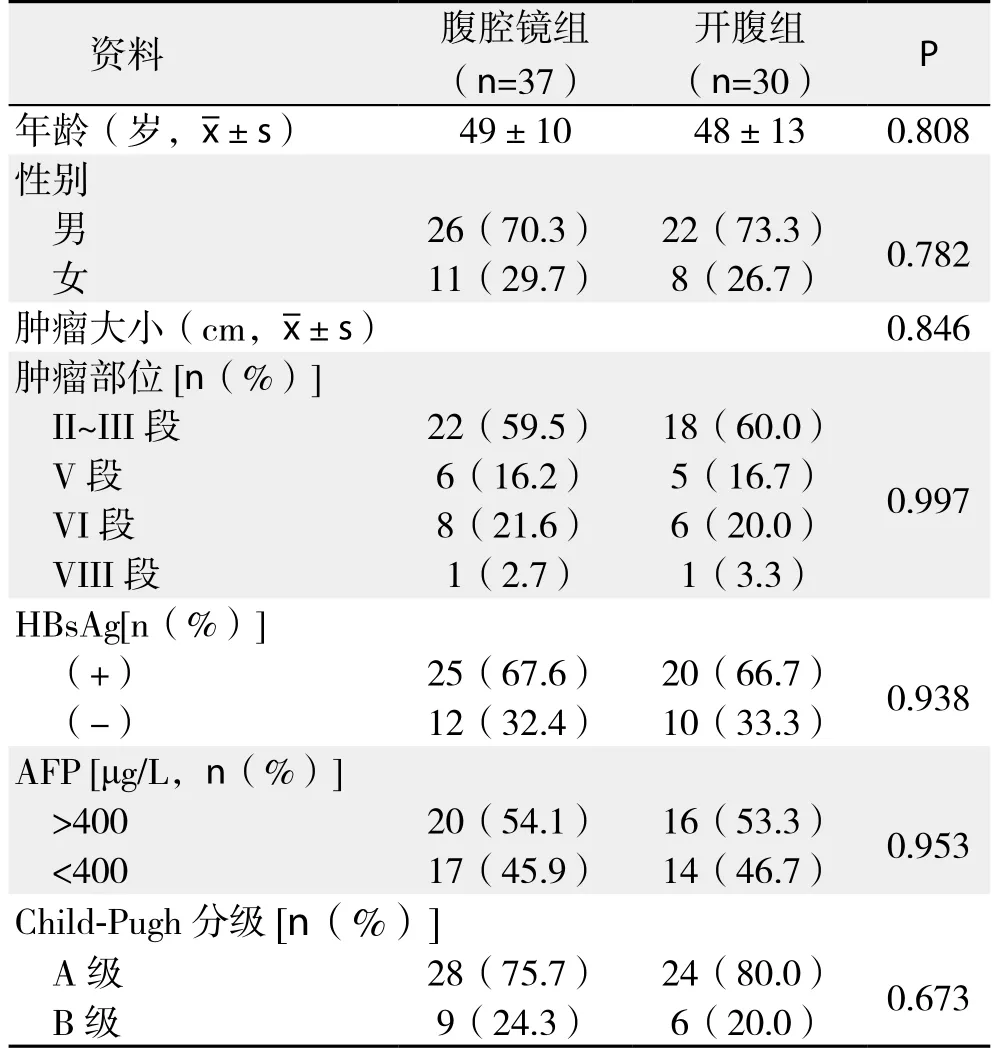
表1 两组患者一般资料比较
1.2 手术方法
1.2.1腹腔镜肝切除方法 患者取头高脚低仰卧位,维持气腹压力14~15 mmHg(1 mmHg=0.133 kPa)。脐上作10 mm观察孔,肿瘤位于左肝者,患者体位向右倾斜,主操作孔设在左锁骨中线肋缘下2cm。肿瘤位于右肝者,患者体位向左倾斜,主操作孔设在右锁骨中线肋缘下2cm。根据情况是否用自制简易肝门阻断器(专利号:ZL 2015 2 0772504.5)阻断第一肝门血流。本组中15例采用该方法阻断第一肝门,平均肝门阻断时间为(25±7)min。超声刀离断肝周韧带,除1例VIII段肿块贴近大血管,切缘距肿块边缘0.5cm外,其余均距肿瘤边缘>2cm处作切肝标志线(其中肿瘤位于II~III段者行左肝外叶切除),切开肝包膜、用组织钳扒开两侧肝组织,同时吸除组织碎片、渗出液等保证视野清晰[2]。超声刀沿此线由前向后、由浅入深逐步离断肝实质,<2 mm管道直接凝闭并离断;>2 mm管道予Hemlock夹或钛夹夹闭后离断;>7 mm管道予腔镜切割吻合器(ENDOGIA)切割离断,切下标本装入标本袋后,经扩大的脐周切口取出,肝断面彻底止血后,喷洒止血粉,放置腹腔引流管。
1.2.2开腹肝切除方法 采用右肋缘下斜切口进腹,离断肝周韧带、游离肝脏,其中20例采用Pringle法阻断第一肝门,平均阻断时间(20±8)min。除1例V段肿块及1例VIII段肿块患者,手术切缘距肿块边缘1.0cm外,其余均在距肿瘤边缘>2cm处作切肝标记线(其中肿瘤位于II~III段者行左肝外叶切除),沿此线切除肿瘤及其周围正常肝组织,肝断面管道予结扎或缝扎,彻底止血后喷洒止血粉,常规放置腹腔引流管。
1.3 观察指标
观察两组患者手术时间、术中出血量、切口长度、术后禁食时间、止痛药用量、血清ALT及TBIL水平,并发症发生率、术后住院天数,0.5年及1年生存率。
1.4 统计学处理
应用SPSS统计软件包(16.0版)统计分析,采用χ2检验,计量资料以均数±标准差(±s)表示,采取两样本t检验,P<0.05表示差异有统计学意义。
2 结 果
2.1 两组手术相关指标及围手术期肝功能指标比较
腹腔镜组手术时间、术中出血量大于开腹组,但差异无统计学意义(均P>0.05);手术切口长度、术后禁食时间、止痛药(盐酸布桂嗪)用量,术后住院天数均明显小于开服组,差异有统计学意义(均P<0.05)(表2)。两组围手术期ALT及TBIL水平差异亦无统计学意义(均P>0.05)(表3)。
表2 两组相关临床指标比较(±s)

表2 两组相关临床指标比较(±s)
指标 腹腔镜组(n=37)开腹组(n=30) P手术时间(min) 180.76±83.55 145.56±40.35 0.071术中出血量(mL) 320.20±190.20285.24±182.66 0.063切口长度(cm) 5.65±0.43 18.33±1.52 <0.0001术后禁食时间(d) 1.53±0.61 2.74±0.82 <0.0001止痛药用量(mg) 136.20±68.43 290.75±82.00 <0.0001术后住院时间(d) 7.52±1.88 13.65±3.96 <0.0001
表3 两组围手术期ALT及TBIL水平比较(±s)

表3 两组围手术期ALT及TBIL水平比较(±s)
资料 腹腔镜组(n=37) 开腹组(n=30) P ALT(μ/L)术前 45.1±12.65 46.5±10.22 0.640术后1 d 163.6±67.78 175.2±74.59 0.138术后3 d 120.5±48.39 143.4±60.67 0.052术后5 d 81.7±20.19 94.6±33.54 0.067 TBIL(μmol/L)术前 12.6±2.32 13.5±2.10 0.063术后1 d 20.3±5.50 21.4±5.71 0.108术后3 d 23.2±4.41 25.5±5.50 0.058术后5 d 17.5±3.65 18.2±4.86 0.200
2.2 两组术后并发症及生存率比较
两组患者术后均恢复顺利,无出血、胆瘘、腹水、肝功能衰竭或死亡等严重并发症,腹腔镜组出现肺部感染1例,开腹组出现伤口感染1例,经保守治疗后均痊愈出院,两组并发症发生率差异无统计学意义(2.7% vs. 3.3%,P>0.05)(表4)。腹腔镜组与开腹组0.5、1年生存率差异无统计学意义(100% vs. 100%;100% vs. 95%,均P>0.05)。
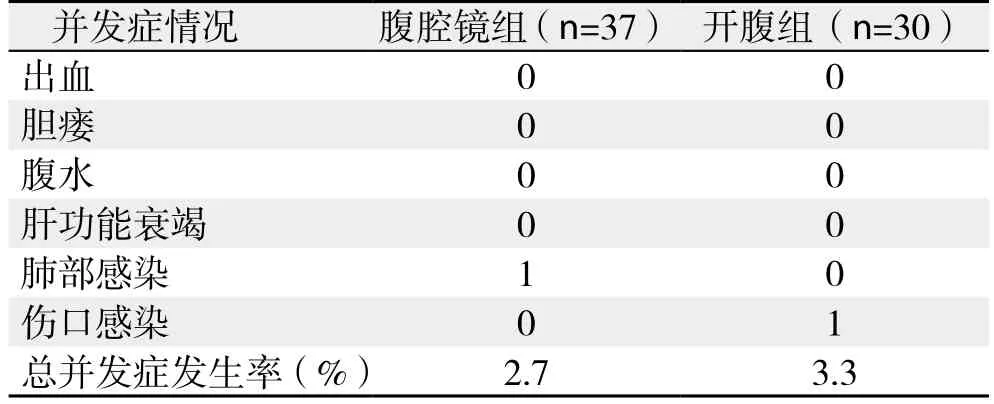
表4 两组术后并发症情况(n)
3 讨 论
我国是肝癌高发国家之一。据统计,我国肝癌新发患者及死亡人数占世界50%以上。肝肿瘤对患者的生命安全造成了极大威胁[3-4]。肝切除术是治疗原发性肝癌的有效途径[5]。手术方法有两种可供选择,一是腹腔镜肝切除术,二是开腹肝切除术[6]。传统的开腹肝切除术切口大、创伤大,患者恢复慢。自1991年Reich等[1]实施世界上首例腹腔镜肝切除后,周伟平等[7]也于1994年报道了国内首例腹腔镜肝切除。相比开腹肝切除,它具有切口小、疼痛轻、创伤小、恢复快等优点[8-12],故而受到了肝胆外科医生的关注。尤其是近年来,随着操作技术的提高及手术器械的改进,发展十分迅速。2011年Buen等[13]报道国内外腹腔镜肝切除的病例数已达数万。
分析本组资料显示:两组患者的性别、年龄、肿瘤大小、部位、是否合并乙肝、AFP值、肝功能Child-Pugh分级等差异均无统计学意义(P>0.05)。腹腔镜组的手术切口长度、术后禁食时间、止痛剂用量、术后住院天数明显小于开腹组,差异有统计学意义(均P<0.01),究其原因,腹腔镜肝切除切口很小,且切口分散,不需要离断腹壁肌肉及神经,所以术后疼痛轻,止痛剂用量少,便于早期下床活动,既避免了肺部感染等并发症,又可促进肠蠕动,使患者恢复更快。其次,小切口使手术区域近似密闭环境,减少了内脏暴露和水分蒸发,对胃肠道干扰少,且腹腔镜肝切除不需要广泛分离肝周韧带,保护了其内的淋巴回流,均有利于肠道功能的恢复,从而缩短了禁食时间,加快了患者康复。另外,小切口更美观,患者的心理得到了很好的安慰,亦有利于早日康复出院[14]。Ahn等[15]的一项病例对照研究显示腹腔镜肝切除组术后平均住院日明显低于开腹手术组(8.2 d vs. 12.3 d,P=0.004),与本研究相符。
有学者[14,16-18]报道:肝脏的解剖和生理学特点决定了腹腔镜下肝切除难度大于开腹手术,主要原因是:肝脏具有肝动脉和门静脉双重血供,血运丰富;肝脏位置深,腔镜下暴露困难,操作难度大;出血时难以应用开腹手术的止血技术如:肝门阻断、压迫肝断面止血、缝合止血等;且缺乏理想的腹腔镜断肝器械和设备。樊嘉等[19]认为:预防和控制出血是腹腔镜肝切除手术成功的关键之一,难以控制的大出血是LH中转开腹的首要原因。笔者持相同态度。本资料中腹腔镜组的手术时间,术中失血量大于开腹组,但差异无统计学意义(P>0.05)。对于控制出血,笔者的体会是:⑴ 术前改善患者肝功能,纠正可能存在的凝血功能异常。反复仔细阅读影像学资料,确定切肝平面,了解切除平面内所涉及的管道走向、位置。⑵ 术中充分暴露,合理使用各种手术器械、精准操作。应用超声刀配合双击电凝由前向后、由浅入深断肝。<2 mm管道直接凝闭并离断;>2 mm管道予Hemlock 夹或钛夹夹闭后离断;>7 mm管道则使用腔镜切割吻合器(ENDOGIA)离断。⑶ 根据情况预置或使用自制简易肝门阻断器阻断第一肝门。该阻断器取材方便,价格便宜,操作简单,阻断彻底且可重复阻断。可以相信,随着术者操作熟练程度的提高和腹腔镜断肝止血器械的不断完善,腹腔镜肝切除术的手术时间和术中失血量会越来越少。目前,已有学者[14,20-21]报道腹腔镜肝切除术的手术时间和出血量较开腹肝切除术少。
Ciria等[22]的一项Meta分析报告:腹腔镜肝切除并不增加病死率,反而显著降低并发症发生。术前及术后血清总胆红素和谷丙转氨酶升高水平差异无统计学意义(P>0.05)。表明腹腔镜肝切除术和开腹手术比较,并不增加手术并发症及肝功能损害,提示腹腔镜肝切除术是安全可行的。本资料两组患者均无出血、胆瘘、肝功能衰竭或死亡等严重并发症发生。
对于肿瘤手术,外科医生和患者都很关心根治彻底性和术后生存率的问题。本组除1例VIII段肿块贴近大血管切缘仅有0.5cm外,其余所有患者的断肝平面距肝肿瘤边缘均>2cm,已达到根治标准。随访结果显示:两组患者的术后0.5年及1年生存率差异无统计学意义(P>0.05)。肿瘤学效果相当,与有些报道[21,23-24]一致,也有报道[25-26]认为:腹腔镜手术的肿瘤转移几率要小于传统手术。这可能与腔镜手术创伤小,对人体内环境尤其是免疫功能干扰较小有关。
总之,在有良好的腹腔镜设备和技术的医院,腹腔镜肝切除与开腹肝切除相比,具有切口小、创伤小、恢复快等优点。且安全可行[21],值得临床推广。
[1] Reich H, McGlynn F, DeCaprio J, et al. Laparscopic excision of benign liver lesions[J]. Obetet Gynecol, 1991, 78(5 Pt 2):956–958.
[2] 李芳飘. 原发性肝癌手术治疗效果分析[J]. 实用癌症杂志, 2015,30(1):72–75. doi:10.3969/j.issn.1001–5930.2015.01.021.LI FP. Analysis of Surgical Treatment for Primary Liver Cancer[J].The Practical Journal of Cancer, 2015, 30(1):72–75. doi:10.3969/j.issn.1001–5930.2015.01.021.
[3] 王广义, 蒋超, 邱伟, 等. 腹腔镜肝切除术临床应用体会[J]. 中国普外基础与临床杂志, 2013, 20(4):367–370.Wang GY, Jiang C, Qiu W, et al. Clinical Application of Laparoscopic Hepatectomy[J]. Chinese Journal of Bases and Clinics in General Surgery, 2013, 20(4):367–370.
[4] Limongelli P, Vitiello C, Belli A, et al. Costs of laparoscopic and open liver and pancreatic resection: a systematic review[J].World J Gastroenterol, 2014, 20(46):17595–17602. doi: 10.3748/wjg.v20.i46.
[5] 蒋德华, 孟镔, 王钢, 等. 肝切除治疗原发性肝癌68例临床外科疗效分析[J]. 局解手术学杂志, 2007, 16(5):封2. doi:10.3969/j.issn.1672–5042.2007.05.011.Jiang DH, Meng B, Wang G, et al. The curative effect of hepatectomy of primary hepatic carcinama[J]. Journal of Regional Anatomy and Operative Surgery, 2007, 16(5):cover 2. doi:10.3969/j.issn.1672–5042.2007.05.011.
[6] 李鸿飞, 黄庆录, 蔡小勇. 腹腔镜肝叶切除术治疗原发性肝癌的疗效及技巧探讨[J]. 实用临床医药杂志, 2015, 19(9):112–113.doi: :10.7619/jcmp.201509033.Li Hongfei, Huang Qinglu,Cai Xiaoyong. The effect and technique of Laparoscopic hepatectomy for hepatecellular carcinoma[J].Journal of Clinical Medicine in Practice, 2015, 19(9):112–113.doi:10.7619/jcmp.201509033.
[7] 周伟平, 孙志宏, 吴孟超, 等. 腹腔镜肝脏肿瘤切除术三例报告[J]. 肝胆胰外科杂志, 1994, 6(1):3–4.Zhou WP, Sun ZH, Wu MC, et al. Laparoscopic liver resection for hepatic tumors: a report of 3 cases[J]. Journal of Hepatopancreatobiliary Surgery, 1994, 6(1):3–4.
[8] 刘荣, 周宁新, 黄志强, 等. 完全腹腔镜肝切除25例临床报告[J].中华普通外科杂志, 2003, 18(7):400–402.Liu R, Zhou NX, Huang ZQ, et al. Clinical report of laparoscopic hepatectomy in 25 cases[J]. Zhopnh Hua Pu Tong Wai Ke Za Zhi,2003, 18(7):400–402 .
[9] Yin Z, Fan X, Ye H, et al. Short- and long-term outcomes after laparoscopic and open hepatectomy for hepatocellular carcinoma:a global systematic review and meta-analysis[J]. Ann Surg Oncol,2013, 20(4):1203–1215. doi: 10.1245/s10434–012-2705–8.
[10] Li N, Wu YR, Wu B, et al. Surgical and oncologic outcomes following laparoscopic versus open liver resection for hepatocellular carcinoma: A meta-analysis[J]. Hepatol Res, 2012, 42(1):51–59.doi: 10.1111/j.1872–034X.2011.00890.x.
[11] 吴飞翔, 黄盛鑫, 马良, 等. 腹腔镜和开腹肝切除治疗肝癌的疗效分析[J]. 中华消化外科杂志, 2012, 11(6):522–525. doi:10.3760/cma.j.issn.1673–9752.2012.06.008.Wu FX, Huang SX, Ma L, et al. Efficacy of hepatectomy for the treatmeat of hepatocellular carcinoma[J]. Chinese Journal of Digestive Surgery, 2012, 11(6):522–525. doi:10.3760/cma.j.issn.1673–9752.2012.06.008.
[12] Belli G, Fantini C, D'Agostino A, et al. Laparoscopic versus open liver resection for hepatocellular carcinoma in patients with histologically proven cirrhosis: short- and middle-term results[J].Surg Endosc, 2007, 21(11):2004–2011.
[13] Buen JF, Cherqui D, Gener DA, et al. The international position on laparoscopic liver surgery: The Louisville Statement, 2008[J]. Ann Surg, 2009, 250(5):825–830.
[14] 康迎新, 王琛, 李徐生, 等. 腹腔镜与开腹肝切除术治疗肝癌的对比研究[J]. 中国微创外科杂志, 2014, 14(8):698–700. doi: 10.3969/j.issn.1009–6604.2014.08.008.Kang YX, Wang C, Li XS, et al. A Comparison Between Laparoscopic and Open Hepatectomy for Hepatocellular Carcinoma[J]. Chinese Journal of Minimally Invasive Surgery, 2014,14(8):698–700. doi: 10.3969/j.issn.1009–6604.2014.08.008.
[15] Ahn KS, Kang KJ, Kim YH, et al. A propensity score-matched casecontrol comparative study of laparoscopic and open liver resection for hepatocellular carcinoma[J]. J Laparoendosc Adv Surg Tech A,2014, 24(12):872–877. doi: 10.1089/lap.2014.0273.
[16] Morise Z, Kawabe N, Kawase J, et al. Pure laparoscopic hepatectomy for hepatocellular carcinoma with chronic liver disease[J]. World J Hepatol, 2013, 5(9):487–495. doi: 10.4254/wjh.v5.i9.487.
[17] 郑强, 张大伟, 卢海武, 等. 腹腔镜与开腹肝左叶部分切除治疗肝癌的临床疗效分析[J]. 岭南现代临床外科, 2014, 14(3):274–277.doi: 10.3969/j.issn.1009–976X.2014.03.012.Zheng Q, Zhang DW, Lu HW, et al. Comparative study of partial left liver resection between laparoscopic surgery and open surgery for treatment of hepatocellular carcinoma[J]. Lingnan Modern Clinics in Surgery, 2014, 14(3):274–277. doi: 10.3969/j.issn.1009–976X.2014.03.012.
[18] 代景友, 杨树萌, 张新晨, 等. 腹腔镜与开腹手术治疗肝细胞癌疗效的Meta分析[J]. 中国普外基础与临床杂志, 2013, 20(4):375–380.Dai JY, Yang SM, Zhang XC, et al. Meta-Analysis of Laparoscopic Versus Open Hepatectomy for Hepatocellular Carcinoma[J].Chinese Journal of Bases and Clinics in General Surgery, 2013,20(4):375–380.
[19] 樊嘉, 王晓颖. 腹腔镜肝切除术治疗肝癌的关键技术与实践[J].中华普外科手术学杂志:电子版, 2014, 8(1):12–15. doi: 10.3877/cma.j.issn.1674–3946.2014.01.004.Fan J,Wang XY. Clinical practice and key techniques of laparoscopic hepatectomy for liver cancer[J]. Chinese Journal of Operative Procedures of General Surgery: Electronic Version, 2014,8(1):12–15. doi: 10.3877/cma.j.issn.1674–3946.2014.01.004.
[20] 折占飞, 王亮, 张俊斌, 等. 腹腔镜下肝脏良性肿瘤切除22例分析[J]. 中华普外科手术学杂志: 电子版, 2015, 9(4):283–286.doi:10.3877/cma.j.issn.1674–3946.2015.04.091.She ZF, Wang L, Zhang JB, et al. Clinical analysis of laparoscopic liver resection for benign liver tumors[J]. Chinese Journal of Operative Procedures of General Surgery: Electronic Version, 2015,9(4):283–286. doi:10.3877/cma.j.issn.1674–3946.2015.04.091.
[21] 古今, 张二雷, 黄志勇. 腹腔镜肝切除技术新进展[J]. 临床外科杂志, 2016, 24(1):24–26. doi:10.3969/j.issn.1005–6483.2016.01.007.Gu J, Zhang EL, Huang ZY. New advances in techniques of laparoscopic liver resection[J]. Journal of Clinical Surgery, 2016,24(1):24–26. doi:10.3969/j.issn.1005–6483.2016.01.007.
[22] Ciria R, Cherqui D, Geller DA, et al. Comparative Short-term Benefits of Laparoscopic Liver Resection: 9000 Cases and Climbing[J]. Ann Surg, 2016, 263(4):761–777. doi: 10.1097/SLA.0000000000001413.
[23] 杨学伟,曹良启, 蒋小峰, 等. 腹腔镜与开腹肝切除术治疗肝癌的疗效对比[J]. 中华普通外科杂志, 2012, 27(2):100–102. 10.3760/cma.j.issn.1007–631X.2012.02.004.Yang XW, Cao LQ, Jiang XF, et al. A comparison between laparoscopic hepatectomy and open hepatectomy for the treatment of hepatocellular carcinoma[J]. Zhong Hua Pu Tong WAi Ke Za Zhi,2012, 27(2):100–102. 10.3760/cma.j.issn.1007–631X.2012.02.004.
[24] Xiang L, Xiao L, Li J, et al. safety and feasibility of laparoscopic hepatectomy for hepatocellular carcinoma in the posterosuperior liver segments[J]. World J Surg, 2015, 39(5):1202–1209. doi:10.1007/s00268–015-2946–3.
[25] Sarpel U, Hefti mm, Wisnievsky JP, et al. Outcome for patients treated with laparoscopic versus open resection of hepatocellular carcinoma[J]. Ann Surg Oncol, 2009, 16(6):1572–1577. doi:10.1245/s10434–009-0414–8.
[26] Nguyen KT, Marsh JW, Tsung A, et al. Comparative benefits of laparoscopic vs open hepatic resection: a critical appraisal[J]. Arch Surg, 2011, 146(3):348–356. doi: 10.1001/archsurg.2010.248.

