去白细胞血小板对恶性淋巴瘤患者细胞免疫功能的影响
薛 灵,曾庆芳,刘 轩,刘联斌,潘清华
(赣州市肿瘤医院输血科,江西赣州341000)
·输血与检验·
去白细胞血小板对恶性淋巴瘤患者细胞免疫功能的影响
薛 灵,曾庆芳,刘 轩,刘联斌,潘清华
(赣州市肿瘤医院输血科,江西赣州341000)
目的观察去白细胞血小板对恶性淋巴瘤患者细胞免疫功能的影响。方法将60名化疗期间需要输注血小板的恶性淋巴瘤患者随机分为两组,输注去白细胞血小板的观察组30例,输注常规血小板的对照组30例,两组患者的化疗方案基本相同。对两组治疗前后的T细胞亚群,NK细胞活性检测进行统计、对比及分析。结果两组患者的细胞免疫功能在治疗前无明显差异,治疗后观察组患者的细胞免疫功能(T3、T4、T4/T8、NK细胞活性)均明显高于对照组(P<0.05或P<0.01)。结论与常规血小板的输注相比,去白细胞血小板输注能够有效改善恶性淋巴瘤患者的细胞免疫功能。
去白细胞;血小板输注;恶性淋巴瘤;细胞免疫功能
近年来输血理论和临床均表明,去白细胞输血具有减少同种异体输血引起的非溶血性发热反应,HLA同种免疫和血小板输注无效以及降低白细胞相关性传染性疾病等多种常规输血无法比拟的优点[1]。我们对60例恶性淋巴瘤化疗患者使用了去白细胞血小板和常规血小板输注对比治疗,并对输血治疗前后的T淋巴细胞亚群、NK细胞活性等细胞免疫功能进行了检测,用以研究探讨去白细胞血小板对恶性淋巴瘤患者细胞免疫功能的影响。
1 资料与方法
1.1 临床资料60例恶性淋巴瘤患者(非同期住院患者)随机分为两组:⑴观察组30例,男18例,女12例,年龄22~81岁,平均50.9岁,其中霍奇金淋巴瘤6例,非霍奇金淋巴瘤24例。⑵对照组30例,男17例,女13例,年龄20~78岁,平均49.1岁,其中霍奇金淋巴瘤8例,非霍奇金淋巴瘤22例,上述所有患者均经本院病理学诊断。
1.2 治疗方法60例恶性淋巴瘤患者根据临床需要均接受了血小板的输注,在化疗的同时分别使用如下治疗方法:⑴观察组30例恶性肿瘤患者使用去白细胞血小板输注治疗(由市中心血站供应),血小板(均机器分离)输注每人1治疗量/次,共输注12次,化疗方案为ABVD、CHOP。⑵对照组:30例恶性淋巴瘤患者接受未去除白细胞的血小板输注治疗(由市中心血站供应),每次的输血量及输血次数均与观察组相同,化疗方案与观察组相同,两组患者的年龄,临床症状及化疗前白细胞水平及血小板计数等各项指标均无明显的统计学差异。
1.3 细胞免疫监测指标检测项目:⑴T细胞亚群(包括CD3、CD4、CD8、CD4/CD8)检测,采用美国BD FACScalibur流式细胞仪;⑵NK细胞活性检测,采用PE荧光标记;试剂盒为美国BD白细胞分化抗原检测试剂。
1.4 统计学分析采用两样本均数的t检测及自身配对t检验,P<0.05为差异有统计学意义。
2 结果
治疗前后恶性淋巴瘤患者细胞免疫功能的变化:化疗前两组患者上述各项免疫学指标差异均无统计学意义(P>0.05),治疗前后两组患者细胞免疫功能的变化见表1。
3 讨论
恶性淋巴瘤是一种起源于淋巴细胞的恶性肿瘤,通过化疗杀伤、诱导肿瘤细胞调亡,减轻肿瘤负荷,排除某些免疫抑制因素,以改善患者的细胞免疫功能[2,3],可随着化疗药物剂量的增加,患者骨髓抑制也越严重,尤其是Ⅲ度、Ⅳ度白细胞减少发生率很高,而血小板减少,影响患者的凝血功能,还易发生出血[4]。有研究表明,化疗后血小板显著减少与出血显著相关(P<0.001),化疗后出血患者均发生不同程度的血小板减少症(CIT)[5]。化疗诱导的CIT使患者面临致命的出血风险成为近年来限制肿瘤化疗的重要原因之一,输注足够数量和质量的血小板制剂依然是挽救CIT出血患者的生命,是支持肿瘤化疗进行必不可少的措施。然而,反复输注含有白细胞的同种异体血液却能导致受血者临床上出现明显的免疫抑制,即输血相关性免疫调节(TRIM)[1]。此外,同种异体输血可能引起受血者淋巴细胞亚群的改变,CD4/CD8比值降低,CD4细胞绝对值下降和NK细胞功能低下等多方面的因素导致机体的细胞免疫功能低下,从而引起感染等多种并发症的发生,降低临床疗效[6]。因此,血小板输注去除白细胞对输血安全以及减少输血免疫抑制,提升输血有效性具有重要作用。
NK细胞是淋巴系的一个独立细胞系,与T系细胞关系密切[7],由于恶性淋巴瘤患者无论在初诊时还是在复发时NK细胞数量均明显减少,提示机体对肿瘤细胞清除能力下降,导致发病;缓解时,NK细胞数量上升,复发时再次下降,所以NK细胞的动态监测可作为淋巴瘤是否持续缓解的一项指标。恶性淋巴瘤患者CD4细胞数量减少,而CD8细胞数量增加,CD4、CD8比值下降,反应其细胞免疫功能低下;复发时CD4细胞数量再减少,CD8细胞数量再增加,CD4/CD8比值再下降,反应了淋巴瘤不同阶段细胞免疫功能的变化,其动态监测也可作为淋巴瘤病情发展的一项指标[8,9]。笔者此次研究结果显示,观察组治疗前后T3、T4、T4/T8、NK细胞活性均有明显差异,对照组差异无显著性;治疗后观察组T3、T4、T4/T8、NK细胞活性均高于对照组。可见,恶性淋巴瘤患者化疗后,去白细胞血小板输注与常规的血小板输注方法相比,能提高恶性淋巴瘤患者机体的细胞免疫功能,改善机体的免疫状态,有效增加机体对化疗的耐受性,提高化疗的质量,是一种比较有效的辅助治疗方法和手段。
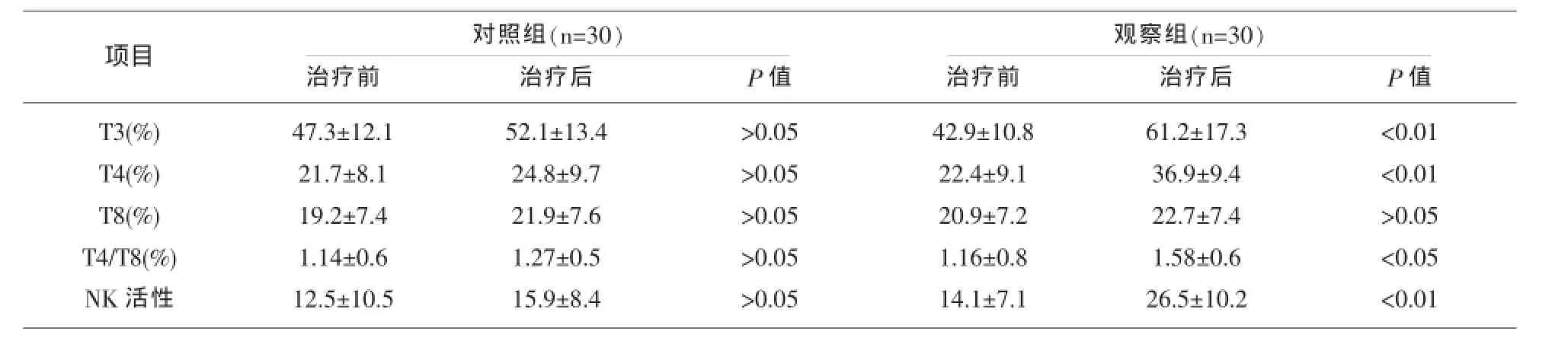
表1 两组恶性淋巴瘤患者的细胞免疫功能比较
[1]刘景汉,欧阳锡林.去白细胞输血基础和临床应用研究进展[J].中国输血杂志,2001,14(4):252.
[2]Devita VT Jr,Serpick AA,Carbone PP.Combination chemot herapyin the treatment of advanced Hodgkins disease[J].Ann Intern med,1970,73(6):881-895.
[3]黄伟义,刘汉锋,蔡正文.化疗对鼻型NK/T细胞淋巴瘤患者细胞免疫功能的影响[J].中国肿瘤临床,2010,37(14):808-811.
[4]樊靖,张湘生,刘傥,等.成分输血对大剂量化疗后Ⅳ度骨髓抑制和高热的疗效[J].实用癌症杂志,2012,27(3):288-291.
[5]韩悦,吴德沛,张日,等.恶性血液病患者化疗后出血的临床分析[J].苏州大学学报(医学版),2005,29(5):860-862.
[6]KLos M,Korsak J.Immunomodulatory effect of blood components transfusions[J].Pol Merkuriusz Lek,2002,13(77):413.
[7]陈蒸伟.NK T细胞淋巴瘤浸润骨髓误诊恶性组织细胞病1例[J].实验与检验医学,2014,32(6):804-805.
[8]Kos EJ,Engleman EG.Immune regulation,a cntical link between NK cells and CTLS[J].Immunol Today,1996,17(4):174-176.
[9]林宝爵,阮长耿.血液学现代理论与临床实践[M].北京出版社,1998:282-289.
R446.62,R457.1
A
1674-1129(2017)01-0120-02
10.3969/j.issn.1674-1129.2017.01.041
2016-08-17;
2016-11-29)
江西省卫计委科技计划课题,编号:20157200

