肺皮疽奴卡菌重症肺炎1例并25例病例文献复习
何靖霓,李园园,苏晓丽,胡成平,潘频华
(中南大学湘雅医院,湖南 长沙 410008)
·论著·
肺皮疽奴卡菌重症肺炎1例并25例病例文献复习
何靖霓,李园园,苏晓丽,胡成平,潘频华
(中南大学湘雅医院,湖南 长沙 410008)
奴卡菌是革兰染色阳性、弱抗酸性、需氧丝状放线菌,主要感染免疫功能低下者。本文通过总结某院成功救治的1例皮疽奴卡菌所致重症肺炎患者的诊治经过,并结合2006年1月—2016年7月国内外具有完整资料的25例奴卡菌合并重症肺炎的病案报道进行文献复习,以提高临床工作者对肺奴卡菌所致重症肺炎临床表现、影像学特点、病原学特征以及诊疗方案的认识。
奴卡菌; 重症肺炎; 肺奴卡菌病; 皮疽奴卡菌
[Chin J Infect Control,2017,16(2):146-150,155]
肺奴卡菌病是由奴卡菌侵犯肺部引起的亚急性、慢性局限性或播散性化脓性或肉芽肿性疾病[1]。奴卡菌广泛分布于土壤等自然环境中,易感染免疫功能低下的患者,慢性阻塞性肺病(COPD)、囊性纤维化和支气管扩张等在内的结构性肺疾病是肺奴卡菌感染的危险因素[2-3]。奴卡菌经鼻吸入后引起的肺部感染症状多变,严重程度不一,肺奴卡菌病所致重症肺炎在临床上较罕见。由于肺奴卡菌病临床及影像学表现缺乏特异性,发病率低而不被临床医生所熟悉,容易出现诊断不清、诊断延误或疗效不好等情况,严重影响重症肺炎患者的预后。本文报告我院成功救治的1 例皮疽奴卡菌所致重症肺炎患者的诊治经过及随访8个月的结果,并结合文献复习综述肺奴卡菌所致重症肺炎的临床特点、危险因素、病原学及诊治进展,以提高对该病的认识和诊治水平。
1 病历资料
1.1 入院情况 患者,男性,40岁,工人,既往体健。因“咳嗽咳痰发热1月余,加重并呼吸困难3 d”于 2015 年 11 月 13 日入住我院呼吸重症监护病房(RICU)。患者于 2015 年 9 月 26 日受凉后出现畏寒、咳嗽、咳痰,咳灰白色黏痰及少量黄脓痰,无咯血。自觉有低热,体温不详,伴厌食、消瘦,否认盗汗。个人原因未予治疗,上述症状逐渐加重,10 月 28 日我院门诊肺部CT示,双肺弥漫性渗出病灶,部分实变,可见结节病灶(见图1-a),收住呼吸ICU。入院情况:咳嗽、咳痰频繁,痰液为黄白色黏痰,持续高热(最高体温 40.1 ℃),精神、食欲差。体格检查:双肺呼吸音粗,双下肺少量吸气末细湿啰音。辅助检查:血常规:白细胞(WBC)20×109/L,中性粒细胞(N)77.8%;肝功能:血清清蛋白(ALB)25.2g/L,丙氨酸转氨酶(ALT) 61.6 U/L,门冬氨酸氨基转氨酶(AST) 83.4 U/L;血沉 99 mm/h;降钙素原(PCT) 3.72 ng/mL;PPD(-);结核抗体IgG(+);1,3-β-D葡聚糖检测(G试验)+半乳甘露聚糖检测(GM试验)(-);心肌酶:乳酸脱氢酶(LDH) 506.0 U/L,肌酸激酶同工酶(CK-MB )138.9 μg/L;血气分析示pH 7.48,二氧化碳分压(PCO2)32 mmHg,氧分压(PO2)62 mmHg,血乳酸(Lac)1.6 mmol/L,氧饱和度(SO2) 93%,吸入氧浓度(FiO2%) 60%,肺泡-动脉氧分压差(A-aDO2)326 mmHg,剩余碱(BE) 0.8 mmol/L。入院诊断考虑:(1)重症肺炎(细菌可能性大,合并真菌?结核?),呼吸衰竭(I型);(2) 脓毒症,感染性休克,脓毒症心肌病?(3) 肝功能不全查因(酒精性肝炎?病毒性肝炎?脓毒症肝损?); (4)低蛋白血症;(5)贫血。
1.2 诊疗经过 入院后予以万古霉素 1 g, q12h,联合头孢哌酮/舒巴坦 1g, q12h,广覆盖抗感染,同时降温、扩容、护肝、护胃、肠内营养等对症支持治疗。患者仍间断高热,体温波动在38.4~40.1℃。床旁支气管镜:双侧1-4级支气管黏膜II度充血肿胀、表面光滑,触之易出血,左上叶、右中叶、右下叶分支管腔局部外压狭窄,较多黄白带血性分泌物潴留。11月13日夜间患者血SO2降至70%~80%,血气分析提示I型呼吸衰竭,行床旁支气管镜引导下经鼻气管插管接有创呼吸机辅助通气(SPONT模式,氧浓度 80%,PEEP 5 mmH2O)。11月14日复查肺部CT示双肺实变较前加重,部分空洞形成(图1-b)。复查血象及降钙素原均较前增高,PCT 12.02 ng/mL,考虑混合细菌感染合并真菌感染可能,加用卡泊芬净抗真菌感染。11月18日,因患者胃液潜血试验(OB)阳性,提示上消化道出血,予以禁饮禁食,并停用头孢哌酮/舒巴坦,结合患者支气管分泌物培养结果示偶见G-杆菌,改用左氧氟沙星兼顾革兰阴性(G-)菌、厌氧菌及革兰阳性(G+)菌抗感染治疗。11月21日支气管分泌物病原学结果为皮疽奴卡菌。真菌培养:7 d无真菌生长。多次血培养示无真菌及细菌生长。诊断考虑以皮疽奴卡菌为主的混合菌感染,结合医院感染控制中心会诊意见和前期抗菌药物治疗情况,停万古霉素,改为对奴卡菌敏感的复方磺胺甲口恶唑[磺胺甲口恶唑/甲氧苄啶(SMZ/TMP) 400/80]口服,0.96 g, q6h,经验性治疗,同时继续使用左氧氟沙星 0.6 g, qd,覆盖G-杆菌。11月24日,患者体温恢复正常,神志清楚,精神食欲明显好转。复查血气示Ⅰ型呼衰较前改善。复查支气管镜,镜下情况较前好转,黄白分泌物减少。11月26日成功脱机拔管,予面罩给氧,氧流量5 L/min。同时复查肺部CT示双肺多发片状密度增高影较前减少,提示双肺感染灶较前稍吸收好转(1-c)。血气分析示pH 7.50,PCO238 mmHg,PO2106 mmHg,SO299%,BE 6.0 mmol/L,FiO281%。复查血常规、肝肾功能、PCT均较前改善。患者病情好转,要求出院,于 11月27日转入当地医院继续治疗。
1.3 复查及随访 出院后继续服用复方磺胺甲口恶唑(0.96 g, q6h)6月,精神状态、体力基本恢复至发病前状态。定期到门诊随访,诉间断咳嗽,少量白痰。2015年 12 月 3 日—2016 年 7 月 8 日多次复查肺部CT示双肺多发斑片状、实变影较前减少(图1-d、e、f),病情未复发。
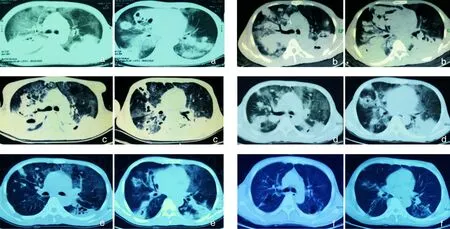
a:2015年10月28日(双肺弥漫性渗出病灶,部分实变,可见结节病灶);b:2015年11月14日(双肺实变较前加重,伴少量空洞形成);c:2015年11月25日(双肺实变较前有所吸收,空洞增加);d:2015年12月3日(双肺实变较前有所吸收,空洞减少);e:2015年12月17日( 双肺病变较前显著吸收);f:2015年7月8日(双肺病变绝大部分吸收,仅残留少量斑片、纤维条索影,胸膜下见牵拉性肺大泡)
图1 皮疽奴卡菌所致重症肺炎患者不同日期的肺部CT结果
Figure 1 Pulmonary CT images of patients with severe pneumonia caused byNocardiafarcinicaat different dates
2 讨论
2.1 生物学特点 奴卡菌是革兰染色阳性、弱抗酸性、需氧丝状放线菌,寄生于土壤等自然环境中,经鼻吸入后感染症状多变,以肺奴卡菌病最常见,占60%~80%,严重程度不一。国内外文献记载多为个案报道,肺奴卡菌病引起重症肺炎在临床上较少见[1, 4]。研究报道,奴卡菌主要感染免疫功能低下者,包括恶性肿瘤、移植术后、人类免疫缺陷病毒感染及长期应用糖皮质激素的人群[5]。COPD、肺囊性纤维化和支气管扩张等结构性肺疾病是肺部奴卡菌感染的危险因素[2-3, 6]。检索2006年至2016年7月并重症肺炎的国内外相关文献,以“肺奴卡菌病+重症肺炎”为关键词检索万方数据库、中国期刊网全文数据库,以 “Nocardia and severe pneumonia”为关键词检索PubMed、MEDLINE数据库,并剔除非相关文献、临床资料不全及可能重复者,共检索到肺奴卡菌病合并重症肺炎患者25例[5,7-29]。结合以上我院RICU成功救治的该例患者情况,总结分析26例肺奴卡菌病合并重症肺炎患者,平均年龄60岁,发病前免疫功能低下者(包括合并免疫缺陷病,曾使用过糖皮质激素或免疫抑制剂,消瘦,低蛋白血症等)占73%,合并慢性呼吸系统疾患者占61.5%,提示重症肺奴卡菌病感染好发于中老年患者,各种原因引起的免疫功能低下及慢性结构性肺疾患均为其高危因素。但我院报道的该例患者,既往身体健康,无免疫功能低下情况及肺部疾患病史,出现肺奴卡菌重症感染在临床上实属罕见。
2.2 临床表现 26例肺奴卡菌病重症肺炎患者主要临床症状依次为呼吸困难(26例,100.0%),咳嗽(24例,92.3%),咳痰(18例,69.2%),发热(高热、中热各9例,69.2%), 胸痛(8例,30.8%),乏力、食欲差(6例,23.1%),体重减轻(2例,7.7%),其中88.5%的患者表现为I型呼吸衰竭,65.3%的患者经鼻导管或面罩吸氧后,呼吸困难症状可缓解,部分患者需经机械通气纠正低氧血症或高碳酸血症。发热以中高热为主。奴卡菌感染的病理改变以化脓性炎症为主,可形成许多大小不一的脓肿,原发病灶位于肺时,也可见孤立的肺脓肿、急性化脓性肺炎或散在的粟粒样浸润,慢性病灶可见进行性纤维化样改变,有时合并肉芽肿样改变[30],因此,肺奴卡菌病影像学表现常见多肺叶浸润,多形性改变,最常见不规则结节样改变或空腔形成,偶见散在小结节、包块及间质改变[31-32]。本研究中发现,病灶位于左肺19例,右肺21例,其中双肺均有累及的14例(53.8%),左、右肺比例1∶1.1;主要表现为双肺多发结节影13例,肿块影10例(囊性或实质性),空腔、空洞样改变10例,合并胸腔积液6例,支气管扩张5例,弥漫性浸润影5例,间质纤维化改变4例,渗出、斑片样阴影改变各1例。
2.3 诊断 需根据标本培养和鉴定发现奴卡菌而确诊[33]。病原学检查标本可以是痰、脓液、支气管肺泡灌洗液、胸腔积液及肺穿刺组织。奴卡菌涂片可见革兰染色阳性的细菌呈纤细分支状,抗酸染色采用盐酸脱色法呈阴性,采用硫酸脱色法则为阳性[34]。目前已有85余种奴卡菌被发现,引起感染的常见菌种在各个国家并不相同,美国最常见的为星型奴卡菌,其次为巴西奴卡菌及皮疽奴卡菌[35];加拿大最常见的为星型奴卡菌,其次为盖尔森基兴奴卡氏菌、皮疽奴卡菌、脓性奴卡菌及肉色奴卡菌[36]。台湾地区最常见的为巴西奴卡菌,其次为盖尔森基兴奴卡菌及皮疽奴卡菌[37]。而我国内地报道以星型奴卡菌及巴西奴卡菌最常见[38]。26例患者中12例患者通过痰培养诊断肺奴卡菌病,提示痰培养阳性率最高,达46.2%,其次以细菌涂片革兰+抗酸染色阳性率(42.3%)及支气管灌洗液培养阳性率(34.6%)次之。然而26例重症肺炎的患者中分型明确的仅65.4%(17例),以星型奴卡菌最常见(8例),巴西奴卡菌次之(2例),盖尔森基兴奴卡菌、皮疽奴卡菌、豚鼠耳炎奴卡菌、Transvalenis奴卡菌、Concava奴卡菌、Thailandica奴卡菌、Wallacei奴卡菌各1例。26例病例中,11例为国外报道病例,其中分型明确的8例(72.7%),而我国报道的病例15例患者中仅9例分型明确(60.0%),可见奴卡菌的分型有一定难度。国内对奴卡菌种属的检测水平与国外相比仍存在一定差距,分析其原因考虑:(1)标本的培养:奴卡菌培养至形成肉眼可见的菌落需2~7 d,有些菌属甚至需培养至数周[4],对于存在混合感染的患者,部分菌落的生长很容易掩盖奴卡菌;(2)检查手段的差异:通过PCR技术检测16S rDNA基因序列是筛查奴卡菌更快、更准确的方式[4],查阅国内外病案发现,该技术已广泛用于美国、日本等国家,我国尚未有采用基因检测手段诊断奴卡菌感染的病案报道。肺奴卡菌病缺乏特异的临床表现及影像学表现,临床上容易漏诊、误诊,需与肺真菌感染、普通细菌感染、肺结核、肺寄生虫病及肺部肿瘤等肺部疾患鉴别[5]。本研究中,19例(占73.1%)重症奴卡菌肺炎患者在初诊时被误诊,其中最常误诊为重症细菌性肺炎(11例,42.3%),其次为重症真菌性肺炎(4例,15.4%)、COPD急性加重期(4例,15.4%)及肺结核活动期(3例,11.5%)。肺奴卡菌病合并重症肺炎仍未引起足够重视,因此在临床上常误诊、漏诊,以致延误诊治。临床医生在面对重症肺炎患者时,若使用广谱抗菌药物治疗效果不佳,怀疑同时合并非典型病原体、结核或真菌感染时,应警惕奴卡菌感染的可能。
2.4 治疗 (1)一线用药:19世纪40年代至2016年7月,磺胺类药物长期作为奴卡菌病治疗的一线用药,随着抗菌药物的发展,阿米卡星、头孢曲松、亚胺培南、利奈唑胺等抗菌药物也被推荐用于奴卡菌病的治疗[39]。本组26例患者,使用磺胺类药物的23例,其中有21例患者取得较好的疗效。(2)药敏情况:国内外研究报道发现,奴卡菌种属多样化及地域差异是导致药敏多变的主要原因,在多个国家也均出现奴卡菌属对磺胺类耐药的报道,耐药率为24%~61%[35-38]。26例肺奴卡菌病合并重症肺炎患者中,4例死亡病例中有2例为单独应用复方磺胺甲口恶唑的患者,由此可见,除重症肺炎引起脓毒症、低氧血症以及全身多器官功能障碍等导致病情过重的因素,单独应用磺胺类药物导致病原菌耐药也可能是重症奴卡菌肺炎疗效欠佳的原因之一。(3)疗程:肺奴卡菌病患者,即使免疫功能正常,仍需抗菌治疗6~12个月,而免疫缺陷患者或伴有中枢系统功能障碍患者,治疗疗程需延长以减少复发可能,疗程至少12个月[5]。
2.5 本例病例特点 我院该例患者是近10年国内外病案报道中,唯一一例因皮疽奴卡菌感染引起重症肺炎患者。皮疽奴卡菌对多种抗生素均存在一定程度的耐药,并且皮疽奴卡菌的耐药性存在明显地域差异。西班牙、加拿大报道的皮疽奴卡菌对磺胺类耐药率分别为16.1%、42%[36, 40],然而台湾报道的11例皮疽奴卡菌患者中仅1例对TMP-SMZ耐药(9%)[37],此结果与伊朗(中东地区)报道的结果接近(皮疽奴卡菌耐药率为8%)[41]。由此可见,尽管国内外均存在皮疽奴卡菌对磺胺类药物的耐药情况,但耐药率存在明显地域差异,在亚洲地区(台湾、中东地区)皮疽奴卡菌对磺胺类药物的敏感性仍较高。我院该例患者病原学明确诊断为皮疽奴卡菌感染后,结合患者家庭经济状况,选择药效好、药物经济学优的复方磺胺甲口恶唑联合左氧氟沙星抗感染,有创呼吸机辅助通气改善低氧血症,同时行气道护理,清理痰栓,强有力的营养支持以及维持水电解质等对症支持治疗,患者感染症状得到控制,拔管改鼻导管吸氧,病情好转出院,改复方磺胺甲口恶唑单药口服而后追踪该患者8月余,患者于出院6月后停药,停药至2016年7月疾病未反复。
2.6 死亡原因 本组病例中84.6%的患者预后良好,说明肺奴卡菌病是可以治愈的疾病,但仍有4例患者因病情恶化至死亡。4例病例的可能死亡原因分析:(1)患者高龄:4例患者平均年龄72岁,均有长期口服糖皮质激素或免疫抑制剂病史,提示年老体弱,机体免疫力低下,合并肺部基础疾患影响着重症奴卡菌肺炎的预后;(2)初期误诊:4例患者在初诊时均存在误诊情况,误诊延误治疗也是导致重症奴卡菌肺炎预后不良的因素之一;(3)迅速合并呼吸衰竭:疾病进展迅速,从咳嗽、咳痰进展到I型呼吸衰竭,病程最短为6 d,最长也仅1月,进一步说明肺奴卡菌病合并重症肺炎的凶险;(4)抗感染力度不强:治疗不恰当,4例中3例患者在诊断肺奴卡菌病后仅采用复方磺胺甲口恶唑单药抗感染治疗,预后不佳,提示单药治疗不足以抵抗奴卡菌感染,需联合其他药物以取得更好的疗效。
[1] Munoz J, Mirelis B, Aragon LM, et al. Clinical and microbiological features of nocardiosis 1997-2003[J]. J Med Microbiol, 2007, 56(Pt 4): 545-550.
[2] Garcia-Bellmunt L, Sibila O, Solanes I, et al. Pulmonary nocardiosis in patients with COPD: characteristics and prognostic factors[J]. Arch Bronconeumol, 2012, 48 (8): 280-285.
[3] Chacon CF, Vicente R, Ramos F, et al.Nocardiafarcinicalung infection in a patient with cystic fibrosis and a lung transplant[J]. Rev Esp Anestesiol Reanim, 2015, 62(3): 161-164.
[4] Martínez R, Reyes S, Menéndez R. Pulmonary nocardiosis: risk factors, clinical features, diagnosis and prognosis[J]. Curr Opin Pulm Med, 2008, 14(3): 219-227.
[5] 陈亮,涂雄文,程玉生,等. 肺奴卡菌感染并发脓气胸一例及文献复习[J].中国呼吸与危重监护杂志,2014,13(3):300-302.
[6] Wilson JW. Nocardiosis: updates and clinical overview[J]. Mayo Clin Proc, 2012, 87(4): 403-407.
[7] Namnyak S, Uddin M, Ahmod N.Nocardiacyriacigeorgicabacteraemia presenting with cytomegalovirus disease and rapidly fatal pneumonia in a renal transplant patient: a case report[J]. J Med Case Rep, 2011, 5: 228.
[8] Pelaez AI, Garcia-Suarez Mdel M, Manteca A, et al. A fatal case ofNocardiaotitidiscaviarumpulmonary infection and brain abscess: taxonomic characterization by molecular techniques[J]. Ann Clin Microbiol Antimicrob, 2009, 8: 11.
[9] Aravantagi A, Patra KP, Broussard M, et al. A case ofNocardiatransvalensis pneumonia in a 19-year-old cystic fibrosis patient[J]. Lung India, 2012, 29(3): 283-285.
[10] Tanioka K, Nagao M, Yamamoto M, et al. DisseminatedNocardiafarcinicainfection in a patient with myasthenia gravis successfully treated by linezolid: a case report and literature review[J]. J Infect Chemother, 2012, 18(3): 390-394.
[11] Mencía Sánchez G, Carrión Valero F. Inappropriate antidiuretic hormone secretion in pulmonary nocardiosis[J]. Arch Bronconeumol, 2006, 42(8): 418.
[12] Kontogiorgi M, Opsimoulis P, Kopterides P, et al. Pulmonary nocardiosis in an immunocompetent patient with COPD: the role of defective innate response [J]. Heart Lung, 2013, 42(4): 247-250.
[13] Khare V, Gupta P, Himanshu D, et al. Emergence of co-trimoxazole resistantNocardiabrasiliensiscausing fatal pneumonia[J]. BMJ Case Rep, 2013, 2013. pii: bcr2013009069.
[14] Aidê MA, Lourenço SS, Marchiori E, et al. Pulmonary nocardiosis in a patient with chronic obstructive pulmonary disease and bronchiectasis[J]. J Bras Pneumol, 2008, 34(11): 985-988.
[15] Singh I, West FM, Sanders A, et al. Pulmonary nocardiosis in the immunocompetent host: case series[J]. Case Rep Pulmonol, 2015, 2015: 314831.
[16] Kamel S, Al-Kaabi J, Ellis M, et al. Pulmonary nocardiosis masquerading as severe community-acquired pneumonia[J]. Eur J Emerg Med, 2010, 17(5): 302-303.
[17] Cassir N, Million M, Noudel R, et al. Sulfonamide resistance in a disseminated infection caused byNocardiawallacei: a case report[J]. J Med Case Rep, 2013, 7: 103.
[18] 叶枫,李少强,崔江禹,等.肺奴卡菌病七例报告并文献复习[J].中华生物医学工程杂志,2014,20(3):244-247.
[19] 杨翼萌,方保民,许小毛,等.肺毛霉病合并奴卡菌感染一例[J].中华内科杂志,2013,52(7):605-606.
[20] 杨益宝,冯玉清,莫雪妮. 奴卡氏菌感染致多发性肺脓肿1例[J]. 广东医学,2010,31(19):2574.
[21] 吴本权,张天托,朱家馨,等. 免疫抑制宿主肺奴卡菌病二例并文献复习[J].中华结核和呼吸杂志,2009,32(8):593-597.
[22] 王新安,董春忠,张嵩.肺奴卡菌感染3例报告并文献复习[J].国际呼吸杂志,2014,34(12):893-896.
[23] 邵小华,彭静. 肺奴卡菌病2例诊治分析[J]. 临床肺科杂志,2015,20(11):2131-2132.
[24] 邱阳,王刚,王晶. 肺诺卡菌感染1例报告并文献复习[J].中国误诊学杂志,2007,7(19):4456-4458.
[25] 潘玲,詹庆元,童朝辉. 诺卡菌肺部感染1例[J]. 中国感染与化疗杂志,2010,10(3):226-227.
[26] 孟祥珍,韩新鹏,遆新宇,等. 巴西奴卡氏菌合并鲍曼不动杆菌致肺部感染一例[J].中华肺部疾病杂志(电子版),2015,8(5):105-106.
[27] 林海霞,周孝桃,官真水. 奴卡菌菌血症合并肺部感染一例并文献复习[J].中华临床医师杂志(电子版),2013,7(23):346-347.
[28] 李昌喜,朱慕云,许文景. 肺奴卡菌病1例[J]. 实用临床医药杂志,2011,15(21):32.
[29] 蓝珂,覃善芳,岳静. 获得性免疫缺陷综合征合并奴卡菌病误诊为结核病复发一例[J].中华结核和呼吸杂志,2012,35(8):623-624.
[30] Kandi V. HumanNocardiainfections: a review of pulmonary nocardiosis[J]. Cureus, 2015, 7(8): e304.
[31] Blackmon KN, Ravenel JG, Gomez JM, et al. Pulmonary nocardiosis: computed tomography features at diagnosis[J]. J Thorac Imaging, 2011, 26(3): 224-229.
[32] Mehrian P, Esfandiari E, Karimi MA, et al. Computed tomography features of pulmonary nocardiosis in immunocompromised and immunocompetent patients[J]. Pol J Radiol, 2015, 80: 13-17.
[33] Das AK, Nandy S, Dudeja M, et al. The incidence of nocardiosis at pulmonary and extra-pulmonary sites[J]. J Clin Diagn Res, 2013, 7(7): 1427-1429.
[34] 贾练,刘丹,梁宗安,等. 肺奴卡菌病的临床特征与诊治分析[J]. 西部医学,2016,28(01):40-44.
[35] Uhde KB, Pathak S, McCullum I Jr, et al. Antimicrobial-resistantNocardiaisolates, United States, 1995—2004[J]. Clin Infect Dis, 2010, 51(12): 1445-1448.
[36] Larruskain J, Idigoras P, Marimón JM, et al. Susceptibility of 186Nocardiasp. isolates to 20 antimicrobial agents[J]. Antimicrob Agents Chemother, 2011, 55(6): 2995-2998.
[37] Lai CC, Liu WL, Ko WC, et al. Antimicrobial-resistantNocardiaisolates, Taiwan, 1998—2009[J]. Clin Infect Dis, 2011, 52(6): 833-835.
[38] 宋秀杰,路聪哲,顾珏,等. 84例肺奴卡菌病文献回顾性分析1979-2011[J]. 临床肺科杂志,2013,18(12):2280-2282.
[39] Welsh O, Vera-Cabrera L, Salinas-Carmona MC. Current treatment forNocardiainfections[J]. Expert Opin Pharmacother, 2013, 14(17): 2387-2398.
[40] Tremblay J, Thibert L, Alarie I, et al. Nocardiosis in Quebec, Canada, 1988—2008 [J]. Clin Microbiol Infect, 2011, 17(5): 690-696.
[41] Hashemi-Shahraki A, Heidarieh P, Bostanabad SZ, et al. Genetic diversity and antimicrobial susceptibility ofNocardiaspecies among patients with nocardiosis[J]. Sci Rep, 2015, 5: 17862.
(本文编辑:文细毛)
A fatal case of severeNocardiafarcinicapneumonia and literature review of 25 cases
HEJing-ni,LIYuan-yuan,SUXiao-li,HUCheng-ping,PANPin-hua
(XiangyaHospital,CentralSouthUniversity,Changsha410008,China)
Nocardiais a genus of gram-positive, weakly acid-fast, filamentous aerobicactinomycetes, which mainly causes infection in immunocompromised persons. We reported a successfully treated fatal case of severe pneumonia caused byNocardiafarcinicain a hospital, then reviewed 25 domestic and abroad case reports about nocardiosis combined with severe pneumonia occurred since 2006, so as to improve health care workers’ cognition on clinical manifestations, image features, pathogenic characteristics, and diagnostic and treatment schemes of severe pneumonia caused byNocardiafarcinica.
Nocardia; severe pneumonia; pulmonary nocardiosis;Nocardiafarcinica
2016-08-30
何靖霓(1990-),女(汉族),湖南省长沙市人,硕士研究生,主要从事肺动脉高压的发病机制研究。
李园园 E-mail:leeround@163.com
10.3969/j.issn.1671-9638.2017.02.011
R378 R563.1
A
1671-9638(2017)02-0146-06

