44例重度溃疡性结肠炎患者病情观察及辨证施护
许珊珊
(江苏省中医院消化内科,江苏 南京 210029)
44例重度溃疡性结肠炎患者病情观察及辨证施护
许珊珊
(江苏省中医院消化内科,江苏 南京 210029)
总结2012-01—2013-12我院消化内科收治的44例重度溃疡性结肠炎(SUC)患者的治疗护理经验。在严密观察患者病情变化的基础上,注重中药保留灌肠及用药监测,综合运用中医辨证施膳、心理干预及临证施护等多种护理方法。住院8~50 d后,44例患者显效11例,有效31例,无效2例。
溃疡性结肠炎;辨证施护
慢性非特异性溃疡性结肠炎(chronic nonspecific ulcerative coliti,CUC)是一种主要累及直肠、结肠黏膜和黏膜下层的慢性非特异性炎症,属于炎症性肠病的一种,临床主要表现为腹痛、腹泻、黏液脓血便、里急后重等[1]。重症溃疡性结肠炎(severe ulcerative colitis,SUC)为CUC的严重类型。相关资料显示,欧美国家SUC占CUC的比例为15%~20%,我国SUC占CUC的比例为21.7%[2]。我院消化内科于2012-01—2013-12收治CUC患者327例,其中SUC患者44例,占CUC发病率的13.5%。SUC患者血便次数多,常伴有贫血、低热、乏力及不同程度的焦虑,症状难以控制,病情进展迅速,甚至可能发生中毒性巨结肠、肠穿孔、脓毒血症等严重并发症,危及生命,临床治疗棘手。我科在中医临床治疗及护理路径的指导下,严密观察SUC患者病情变化,配合中医辨证施护及心理干预,44例患者除2例因病情需要转外科手术外,其余均好转出院,现将护理经验回顾性总结如下。
1 资料与方法
1.1 一般资料 44例患者均经电子结肠镜、病理组织学检查、连续粪培养化验,排除细菌性痢疾、血吸虫肠病、阿米巴痢疾、克罗恩病等疾病,明确SUC诊断。参照《炎症性肠病诊断与治疗共识意见(2007)》[3]和《溃疡性结肠炎中医诊疗共识(2009)》[1]中的相关标准确诊。患者血性腹泻>6次/d,体温>37.8 ℃,心率≥90次/min,血红蛋白≤10.5 g/L,红细胞沉降率≥30 mm/h。44例患者中男20例,女24例;年龄14~68岁,平均(42.36±14.79)岁;病程1~360个月,平均病程(47.76±69.74)个月;住院时间8~50 d,平均(23.41±10.76)d;职业:工人5例,农民7例,职员8例,教师3例,学生5例,工程师1例,退休7例,无业8例;中医辨证:大肠湿热证28例,脾虚湿蕴证12例,肝郁脾虚证2例,阴血亏虚证2例。病变部位及临床类型见表1。
表1 44例SUC患者病变部位及临床类型
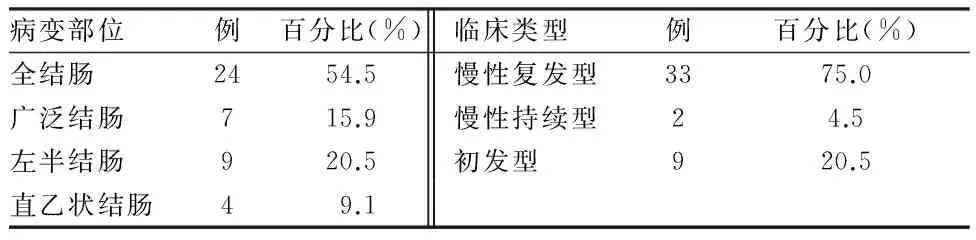
病变部位例百分比(%)临床类型例百分比(%)全结肠2454.5慢性复发型3375.0广泛结肠715.9慢性持续型24.5左半结肠920.5初发型920.5直乙状结肠49.1
1.2 治疗措施
1.2.1 西医治疗 患者常规静脉滴注营养肠黏膜药物,口服微生态制剂及5-氨基水杨酸制剂美沙拉秦缓释颗粒,必要时外用美沙拉秦栓剂塞肛。疾病重度活动期间禁食,给予肠外高营养治疗,疾病好转后逐步过渡至流质、无渣饮食。伴肠道感染者给予抗感染治疗。出血严重者加用注射用生长抑素以250 μg/h速度持续静脉泵入和注射用血凝酶静脉注射,每8~12 h 1次。其中,17例患者加用类固醇激素治疗,3例患者加免疫抑制剂硫唑嘌呤,未用环孢素和英夫利昔单抗治疗。
1.2.2 中医治疗 患者禁食期间暂停中药,改为流质或无渣饮食后加中药口服及灌肠。
1.2.2.1 中药口服 ①大肠湿热证:予芍药汤或白头翁汤加减。药物组成:黄连3 g,黄芩10 g,白头翁10 g,牡丹皮10 g,木香6 g,炒当归10 g,白术10 g,赤芍药15 g,白芍药15 g,陈皮10 g,防风10 g,茯苓15 g,生地榆15 g,白蔹15 g,肉桂(后下)3 g。②脾虚湿蕴证:予参苓白术散加减。药物组成:党参10 g,炒白术10 g,土茯苓15 g,山药15 g,炒薏苡仁30 g,藿香10 g,黄连3 g,煨木香6 g,焦山楂10 g,焦神曲10 g,石榴皮10 g,砂仁(后下)3 g。③肝郁脾虚证:予痛泻要方加减。药物组成:黄芪15 g,炒白术10 g,炒白芍药20 g,陈皮10 g,防风10 g,当归10 g,川芎10 g,黄连3 g,木香6 g,砂仁(后下)3 g。④阴血亏虚证:予驻车丸方加减。药物组成:黄连3 g,阿胶10 g,炒当归10 g,煨木香6 g,生黄芪20 g,白术10 g,白芍药15 g,荆芥10 g,桔梗10 g,碧桃干15 g,糯稻根30 g。便血较多者,加败酱草、秦皮、仙鹤草、地榆;大便黏液较多者,加苍术、薏苡仁;腹痛较甚者,加徐长卿、延胡索;伴发热者,加葛根;畏寒怕冷者,加炮姜;里急后重者,加槟榔、炒枳壳;久泻气陷者,加炙升麻。每日1剂,水煎取汁300 mL,分早、晚2次温服。
1.2.2.2 中药保留灌肠 采用院内协定方。药物组成:黄柏30 g,地榆20 g,石菖蒲20 g,苦参或黄芩10 g,三七粉3 g,白及粉3 g,诃子10 g,锡类散1.5 g。必要时加利多卡因0.1 g促进药液保留,每晚1次,7~14 d为1个疗程。
1.3 转归 参照文献[1]中的疗效标准,44例患者住院8~50 d,出院时显效11例,有效31例,无效2例。无效2例分别为1例(全结肠重度炎症,结肠肠壁增厚,系膜浑浊)入院后腹痛频作,第33 d突发横结肠中段穿孔转外科急行全结肠切除及末端回肠造口术;1例(降结肠重度炎症,肠镜病理示炎性肉芽及坏死组织)入院14 d后转外科行腹腔镜辅助降结肠切除术。44例患者中有3例2年内住院2次,复发时间为3~10个月。
2 护理方法
2.1 病情观察
2.1.1 密切观察患者生命体征变化,做好肛周护理 SUC患者常伴不同程度的发热,最高可达40 ℃以上,血压偏低。发热患者按时监测体温,严重感染者遵医嘱应用抗生素,避免运用大量发汗的降温药。体温高于38 ℃的患者在物理降温基础上,配合穴位按摩,取穴大椎及双侧曲池、合谷、外关,重按并左右旋转,每穴2 min。血压偏低的患者指导其起身时运用“坐位30 s、床边双腿下垂30 s、床边站立30 s”三部曲法,避免体位性血压下降导致跌倒等不安全事件的发生。嘱患者每次便后用软纸轻拭肛门,如肛周皮肤潮红疼痛、肛门坠胀,及时予院内自制中药制剂黄芩油膏(主要成分为黄芩,苏药制字Z04000518)外涂。
2.1.2 严防并发症的发生,做好护理体检 SUC易并发中毒性巨结肠、感染性并发症、肠穿孔,甚至全身炎性反应导致的多器官功能衰竭,因此,需密切观察腹痛性质及腹部体征的变化。本组中有1例患者并发横结肠中段穿孔转外科急诊手术;1例并发急性胰腺炎,初步怀疑是由于血液高凝状态引起胰腺微循环障碍,导致胰管阻塞,也可能是口服美沙拉秦缓释颗粒引起的药物副作用。因此,需慎用解痉剂及止泻剂,以免诱发中毒性巨结肠。做好病房通风、手卫生及消毒隔离工作,避免医源性感染。对于突然加重的腹痛且持续不得缓解,要引起警惕,早期发现急腹症先兆。配合医生做好内外科会诊,预测手术治疗因子,早期确定外科手术指征。
2.1.3 了解实验室及各类功能检查异常指标,重视危急值上报 SUC患者进食少,腹泻持续时间长,易导致不同程度的营养不良和电解质紊乱,如低蛋白、低钾、低钠、低钙等。因此,需密切观察患者有无乏力、头晕、肌肉抽搐等表现,发现异常及时汇报医生。按时复查各项血化验指标,严格按照危急值登记上报流程做好汇报,督促医生及时给予补钾、备血输血等治疗。有学者观察到,动脉血高pH、高HCO3-伴低钙、低钾为SUC伴中毒性巨结肠的病危信号;C反应蛋白>45 mg/L,或强化治疗第3 d大便次数>8次/d,腹部X线平片或CT发现结肠扩张、深溃疡及黏膜岛,特别是小肠充气,是手术的重要预测因子[4]。
2.2 用药护理
2.2.1 中药保留灌肠 本组44例患者中70%的病变部位为广泛结肠,因此保留灌肠时要选择细长、柔软的吸痰管代替导尿管;插入深度应更深,最好超过20 cm;插管动作要更加轻柔。灌肠结束后压迫肛门括约肌3~5 min,有便意时嘱其按压环跳穴。灌肠后分别取左侧卧位、俯卧位、右侧卧位各30 min后再平卧,但对于部分灌肠后无法保留、30 min内忍受不住将药液排出的患者,建议其继续左侧卧位,不要移动身体,并做提肛运动,以延长保留时间。耐心指导患者及家属行家庭自我保留灌肠的方法,讲解注意事项。
2.2.2 类固醇激素 类固醇激素常用的有氢化可的松或甲泼尼龙静脉滴注、醋酸泼尼松片口服、地塞米松灌肠等。激素可能引起满月脸、痤疮、血压血糖升高、诱发感染加重、低血钾等不良反应[5]。因此要做好患者的知情同意工作,告知患者停药后症状可自行缓解,同时每班护士监督服药到口,并向患者强调骤然停药的危害。本组使用激素的17例病例中,1例出现大便次数增多,考虑继发真菌感染,后加用更昔洛韦治疗后症状得以控制;有2例出现血压升高和肝功能损伤,均给予对症治疗。对于加用质子泵抑制剂预防消化道溃疡、钙剂预防骨质疏松、补充铁剂的患者,同时做好用药相关指导。在患者留取粪潜血标本前,做好试验饮食指导,并教会其自我识别大便异常的表现,保证标本留取的及时性和有效性。
2.2.3 免疫抑制剂 目前常用的免疫抑制剂有环孢素(Cyclosporine,CyS)、硫唑嘌呤(azathioprine,AZA)、6-巯基嘌呤(6-mercaptopurine,6-MP)、他克莫司(Tacrolimus)。GyS诱导缓解可先静脉滴注1周后改口服,一般3~8 d后症状多可缓解,常见的副作用有肾损伤、多毛、手麻木、震颤、心悸、头痛等,也曾有诱发巨细胞病毒感染的报道[6-8]。本组3例患者出现激素抵抗后,未首选CyS,而是加用AZA。AZA作用较CyS弱,起效慢,副作用大,但价格低廉。本组3例加用AZA者,1例为无业,2例为工人,经济条件普通。1例AZA口服后6 d显效,大便从每日7次减至每日3次;1例18 d后转外科手术;1例缓解期加用AZA是为了减少激素用量和不良反应,并同时予多潘立酮口服减轻胃肠道反应。在口服AZA患者的护理过程中,充分告知其可能发生的副作用,并将每周复查的肝肾功能结果及时反馈给患者。
2.2.4 生物制剂 目前应用最广泛的是抗肿瘤坏死因子(tumor necrosisfactor,TNF)抗体英夫利西单抗(infliximab, IFX)。IFX具有起效快、黏膜修复快、不良反应少等优点,但价格昂贵,临床应用率低,且如若伴有活动性感染、潜伏性结核病、中重度充血性心力衰竭、恶性肿瘤等也不适宜使用[9-10]。本组1例转外科手术前激素治疗抵抗时拟行IFX治疗,已予行结核菌素试验及结核杆菌测定排除结核病史,但后因客观因素未能运用转而手术。
2.2.5 抗生素、抗凝剂 本组SUC多应用喹诺酮类、头孢类、硝基咪唑类抗生素,因此要注意多种抗生素之间的配伍禁忌。如使用奥硝唑前后冲管,左氧氟沙星避光且慢滴,头孢类控制用药间隔时间,勤观察,防止静脉炎的发生。很多SUC 患者机体处于高凝状态,部分尸体解剖资料亦证实,近50%的CUC 患者有不同部位的微血栓形成[11-12]。无论是否运用肝素抗凝治疗,均应观察有无血栓形成征象,尤其是长期卧床者,应适度进行下肢主动、被动运动,防止微血栓引起下肢深静脉血栓形成、脑梗死、肺栓塞等。
2.2.6 肠外高营养支持 SUC患者急性发作期多给予全肠外高营养,完全胃肠道休息,待病情缓解后逐步恢复饮食,可以保持肠道长久的缓解状态,促进肠道功能恢复[13]。在输注过程中尽量选用深静脉途径,选择合适的输注顺序和滴速,并预防性使用院内自制中药青敷膏或水胶体康惠尔透明贴外敷预防静脉炎的发生。
2.3 饮食护理
2.3.1 总原则 SUC患者急性发作期禁食或流质饮食,待病情稳定后可给予高热量、高蛋白、高维生素、少渣低脂、无刺激性的食物。避免食用白薯、芹菜、韭菜、粗杂粮等。采用蒸、煮、炖等烹饪方法,选用含优质蛋白的鱼肉、瘦肉等做成碎肉、肉泥等,蔬菜、水果可制成菜汁、果汁。避免食用虾、蟹、鳖、牛奶、花生、红豆等易导致腹泻加重的食物。
2.3.2 辨证施膳 ①大肠湿热证:推荐食用马齿苋粥、石榴皮水煎剂清热止泻。②脾虚湿蕴证:推荐食用山药莲子粥、薏苡仁粥健脾祛湿。③肝郁脾虚证:推荐陈皮茶、山楂乌梅茶、槟榔茶理气消胀。④阴血亏虚证:推荐当归乌鸡汤、大枣粥养阴补血。
2.4 心理护理 SUC患者有发病持续时间长、营养状况差、全身反应重等临床特点,其焦虑程度往往比轻症患者更为严重,尤其需要心理干预。①大肠湿热证:以黏液脓血便为主要表现,初发者、年轻者多见。因此,我们需要经常与患者沟通,向其讲解疾病知识,使其树立身体健康重于学业、事业的观念,避免继续劳累。讲解饮食控制对防治疾病的重要意义。同时介绍治疗成功的病例,增强其战胜疾病的信心,鼓励病友之间多交流。②脾虚湿蕴者常伴纳差、乏力,喜卧床,不爱活动。此类患者需多鼓励其下床进行轻体力锻炼,如太极拳、八段锦等。推荐聆听健脾的《春江花月夜》等宫调音乐。③肝郁脾虚者性格往往急躁易怒,腹痛发作常与肝气不疏有关,便前腹痛,便后痛缓。此类患者重在耐心倾听其抒发情感,适时开导。鼓励其修身养性,多读书或听角调音乐,转移对生活琐事或疾病的注意力,同时做好家属的宣教,避免激怒患者。④阴血亏虚证者女性、中老年多见,且大多病程较长,对病情较为了解。此类患者可以与其进行深入沟通,鼓励其讲解对疾病的体验,教学相长。
2.5 临证施护
2.5.1 大肠湿热证 主要针对黏液脓血便的护理。①中药外敷:取黄连 3 g、吴茱萸1.5 g、木香3 g研磨成粉,温水调后制成圆饼状,置于7 cm×7 cm的自粘敷料上,神阙穴外涂麻油后,固定好贴敷药物,每日1次,每次4~6 h。②穴位按摩:取双侧合谷、下巨虚、四缝、后溪、少府、三间等,用拇指指腹顺时针按揉,以有痠胀感觉为宜,每穴1~2 min,每日3~4次。③耳穴贴压:将王不留行粘在医用胶布上,贴于耳穴神门、皮质下、脾、大肠后,每穴按压10~20下,每日按压3~4次,每周2次,两耳交替使用。
2.5.2 脾虚湿蕴证 主要针对纳差、乏力的护理。①艾灸或电子灸:艾灸运用温和灸法,取神阙、双侧足三里,每穴灸10 min。电子灸仪取中脘、神阙、关元及双侧天枢、梁门、足三里,调节温度55~60 ℃,以患者感觉温热舒适为宜。每日1次,每次30 min。②穴位按摩:取中脘及双侧内关、丰隆、阳陵泉,拇指交替按摩以上穴位,每穴位按摩3~5 min。③耳穴贴压:将王不留行粘在医用胶布上,贴于耳穴神门、内分泌、皮质下、脾、胃、大肠、小肠后,每穴按压10~20下,每日按压3~4次,每周2次,两耳交替使用。
2.5.3 肝郁脾虚证 主要针对腹痛、腹胀的护理。①中药外敷:方法同2.5.1项下方法。②穴位按摩:取双侧天枢、期门、章门、太冲穴,用拇指指腹顺时针按揉,每穴1~2 min,每日3~4次。③耳穴贴压:取耳穴神门、内分泌、交感、皮质下、肝、脾、大肠,操作方法同2.5.1项耳穴贴压方法。
2.5.4 阴血亏虚证 主要针对头晕、失眠的护理。①穴位按摩:取印堂及双侧太阳、安眠、三阴交、涌泉穴,点揉,每穴1~2 min,每日3~4次。②耳穴贴压:取耳穴心、神门、交感、皮质下、大肠、小肠,操作方法同2.5.1项耳穴贴压方法。
3 小 结
SUC属中医学休息痢、久痢、肠澼范畴。《景岳全书·杂症痢疾》曰“凡里急后重者,病在广肠最下之处,而其病本则不在广肠而在脾肾”。《类证治裁·痢疾》曰“症由胃腑湿蒸热壅,致气血凝结,夹糟粕积滞,并入大小肠,倾刮脂液,化脓血下注”。中医学认为,SUC多为本虚标实之证。患者素体脾胃虚弱,运化失常,湿邪内生,日久蕴而化热,肠道脂络受损,而见黏液脓血便。大肠湿热与脾虚湿蕴往往兼而有之,日久致阴血亏虚,如若肝火郁怒不得泻,久而肝郁脾虚。
本研究收治的44例SUC患者以年龄40~50岁最为集中,且多为广泛结肠病变。中医治疗SUC相对西医来说具有形式多样、身心同治、个性化用药、副作用少等优势,且合理运用中药还有增强激素疗效、预防激素减量时复发的作用[14]。中医护理相对西医护理,除了共有的病情观察、基础护理、心理护理外,更强调整体观念、因人施护,增加了辨证施食、特色中医护理技术的运用。辨证施护注重人、病、证三者之间的关系[15],注重对患者进行心理、寒热、汗出、睡眠、饮食、二便、舌苔脉等观察及评估。通过不断与患者沟通交流,辨别证型并掌握患者心理状况变化、家庭支持系统,依据个体差异对其进行生活、饮食、情志等护理,因而更易被患者接受,促进了护患关系的和谐,也提高了整体护理的效果。今后我们要继续发扬中医药治疗CUC的优势,并以循证为依据,进一步发挥中医护理技术在促进SUC患者康复及预防复发中的作用。
[1] 中华中医药学会脾胃病分会.溃疡性结肠炎中医诊疗共识(2009)[J].中国中西医结合杂志,2010,30(5):527-532.
[2] 欧阳钦,温忠慧.重症溃疡性结肠炎的处理策略[J].中华消化杂志,2011,31(3):197-200.
[3] 中华医学会消化病学分会炎症性肠病学组.炎症性肠病诊断与治疗的共识意见(2007)[J].胃肠病学,2007,12(8):488-495.
[4] 汪芳,裕魏娟,陆恒,等.预测重症溃疡性结肠炎患者需手术治疗的临床指标[J].医学新知杂志,2012,22(2):95-98.
[5] Esteve M,Gisbert JP.Severe ulcerative colitis: At what point should we define resistance to steroids[J].World J Gastroenterol,2008,14(36):5504-5507.
[6] 朱艳平,张玉琼,缪应雷.环孢素A缓解重症溃疡性结肠炎[J].中华消化杂志,2011,31(4):234.
[7] 贾康妹,王晓伟,金鹏,等.应用环孢素治疗重症溃疡性结肠炎的护理观察[J].护士进修杂志,2012,27(20):1920.
[8] Minami M,Ohta M,Ohkura T,et al.Cytomegalovirus infection in severe ulcerative colitis patients undergoing continuous intravenous cyclosporine treatment in Japan[J].World J Gastroenterol,2007,13(5):754-760.
[9] Cury DB,Cury Mde S,Elias GV,et al.Infliximab to treat severe ulcerative colitis[J].World J Gastroenterol,2009,15(14):1771-1773.
[10] 江学良,樊华.努力提高溃疡性结肠炎生物治疗的水平[J].世界华人消化杂志,2013,21(15):1375-1380.
[11] 张耀辉,于成功.急性重症溃疡性结肠炎的内科治疗[J].新乡医学院学报,2012,29(4):308-311.
[12] Gudrun ST,Maria M,Lena MH,et al.Cerebral venous thrombosis and heparin-induced thrombocytopenia in an 18-year old male with severe ulcerative colitis[J].World J Gastroenterol,2008,14(28):4576-4579.
[13] 郭学刚,孙安华,李彩宁,等.肠外高营养对重症溃疡性结肠炎患者血清胃动素,肽YY,IgG和糖蛋白含量的影响[J].世界华人消化杂志,2003,11(2):224-228.
[14] 周滔,王帅,陈誩.陈誩治疗疑难重症溃疡性结肠炎临床经验[J].北京中医药,2011,30(1):25-27.
[15] 甘金荣,余斌.中医辨证施护对慢性非特异性溃疡性结肠炎患者的影响[J].河北中医,2014,36(3):461-462.
(本文编辑:曹志娟)
10.3969/j.issn.1002-2619.2016.10.033
许珊珊(1985—),女,主管护师,学士,硕士研究生在读。研究方向:临床护理。
R574.621;R248.9
A
1002-2619(2016)10-1572-05
2014-11-13)

