2型糖尿病并发非酒精性脂肪肝的危险因素及其与骨密度的关系
陆 婷, 张月华, 李 伟, 蔡颂文, 沈 颖, 韩 婷
(同济大学附属第十人民医院临床营养科,上海 200072)
·临床研究·
2型糖尿病并发非酒精性脂肪肝的危险因素及其与骨密度的关系
陆 婷, 张月华, 李 伟, 蔡颂文, 沈 颖, 韩 婷
(同济大学附属第十人民医院临床营养科,上海 200072)
目的 探讨2型糖尿病(Type 2 diabetes mellitus, T2DM)并发非酒精性脂肪肝(non-alcoholic fatty liver disease, NAFLD)的危险因素及其与骨密度的关系。方法 选取2014年6至8月在内分泌科住院2型糖尿病患者,连续性采样133例,根据临床诊断分为T2DM并发NAFLD组及T2DM未并发NAFLD组,收集并分析患者年龄、性别、T2DM病程、收缩压(systolic blood pressure, SBP)、舒张压(diastolic blood pressure, DBP)、体质量指数(body mass index, BMI)、糖脂代谢指标、血清酶学指标、C反应蛋白(C-reactive protein, CRP)、血尿酸(blood uric acid, BUA)等资料。采用双能X线法检测患者骨密度(bone mineral density, BMD),分析T2DM并发NAFLD与骨密度的关系。结果 T2DM并发NAFLD组BMI、SBP、DBP、三酰甘油(triglyceride, TG)、BUA显著高于未并发NAFLD组(P<0.05或0.01),而高密度脂蛋白胆固醇(High density lipoprotein cholesterol, HDL-C)显著低于未并发NAFLD组(P<0.01)。T2DM并发NAFLD组CRP>8.2mg/L的患者占38.1%(24/63),明显高于未并发NAFLD组的17.1%(12/70)(χ2=7.374,P=0.007)。经二分类logistic回归分析显示,BMI和HDL-C是2型糖尿病并发NAFLD的主要危险因素(P<0.01或0.05)(OR值分别为1.190、0.227,95%CI分别为1.045~1.354、0.058~0.896)。T2DM并发NAFLD组L1~L4、右髋、股骨颈骨密度均高于未并发NAFLD组,但差异无统计学意义(P>0.05)。结论 超重和低HDL-C是T2DM并发NAFLD的主要危险因素。T2DM并发NAFLD患者骨密度值与未并发NAFLD患者无明显差异。
2型糖尿病; 非酒精性脂肪肝; 骨密度
非酒精性脂肪肝(non-alcoholic fatty liver disease, NAFLD)是一种与胰岛素抵抗(insulin resistance, IR)和遗传易感密切相关的代谢应激性肝脏损伤,其病理学改变与酒精性肝病(alcoholic liver disease, ALD)相似,但患者无过量饮酒史, 疾病谱包括非酒精性单纯性脂肪肝(nonalcoholic simple fatty liver, NAFL)、非酒精性脂肪性肝炎(non-alcoholic steatohepatitis, NASH)及其相关肝硬化和肝细胞癌[1]。随着人们饮食结构以及生活方式的改变,NAFLD已经成为在全球范围内常见的慢性肝病之一,并且在T2DM患者中有着较高的检出率。骨质疏松症作为T2DM的一种隐匿性并发症,常被T2DM患者所忽视[2]。本研究分析T2DM患者的临床相关指标,探讨T2DM并发NAFLD的危险因素及其与骨密度的关系。
1 资料与方法
1.1 一般资料
选取2014年6月至8月在同济大学附属第十人民医院内分泌科住院患者133例。纳入标准: (1) T2DM患者,年龄26~88岁;(2) 女性纳入者均为绝经期妇女;排除标准: (1) 长期饮酒;(2) 病毒性肝炎、药物性肝病、自身免疫性肝病;(3) 使用全胃肠外营养、肝豆状核变性等可导致脂肪肝的特定疾病;(4) 患有甲状腺、甲状旁腺等内分泌疾病患者;(5) 患 有影响骨代谢疾病以及长期应用糖皮质激素等影响骨代谢药物的患者;(6) 合并有严重全身性疾病患者。根据临床诊断分为T2DM并发NAFLD组及T2DM未并发NAFLD组,其中,并发NAFLD组63例,男24例,女39例,年龄37~84岁;T2DM未并发NAFLD组70例,男34例,女36例,年龄26~88岁。
1.2 方法
1.2.1 一般资料测定 身高、体质量测定采用上海力衡仪器仪表有限公司TZ120型身高体质量秤,血压测定采用上海玉兔牌XJ11D台式血压计,计算体质指数(BMI)=体质量(kg)/身高(m2)。记录患者年龄、性别、T2DM病程、收缩压、舒张压。
1.2.2 生化指标测定 受试者禁食12h,于次日清晨抽取空腹静脉血,采用Roche Modular DPP全自动生化分析仪测定空腹血糖(fasting blood glucose, FBG)、2h餐后血糖(2 hours postprandial blood glucose, 2hPBG)、胆固醇(cholesterol, TC)、三酰甘油(triglyceride, TG)、低密度脂蛋白胆固醇(low density lipoprotein cholesterol, LDL-C)、高密度脂蛋白胆固醇( high density lipoprotein cholesterol, HDL-C)、谷草转氨酶(aspartate transaminase, AST)、丙氨酸氨基转移酶(alanine aminotransferase, ALT)、γ-谷氨酰转肽酶(γ-glutamyl transpeptidase, GGT)、总胆红素(total bilirubin, TBil)、血尿酸(blood uric acid, BUA)。采用TOSOH HLC-723G8全自动糖化血红蛋白分析仪测定糖化血红蛋白(hemoglobin A1c, HbA1c)。采用罗氏Cobas e 601电光学发光仪测定空腹血清胰岛素(fasting serum insulin, FINS)。采用BNⅡ全自动蛋白分析仪测定C反应蛋白(C-reactive protein, CRP)。
1.2.3 骨密度测定 采用Hologic QDR4500W骨密度仪测定骨密度(bone mineral density, BMD),患者取仰卧位,分别对腰椎后前位(L1~L4)、右髋和股骨颈进行扇束扫描,通过软件分析,得到系列参数。
1.2.4 诊断标准 糖尿病诊断依据《美国糖尿病协会2009糖尿病诊疗指南解读》[3];NAFLD诊断依据2010年中华医学会肝病学分会脂肪肝和酒精性肝病学组《非酒精性脂肪性肝病诊疗指南(2010年修订版)》的诊断标准[1];骨质疏松的诊断依据2006年中华医学会骨质疏松和骨矿盐疾病分会《骨质疏松及骨矿盐疾病诊疗指南(讨论稿)》的诊断标准[4];体质量指数的判断采用《中国成人体质量指数分类的推荐意见》推荐的标准[5]。
1.3 统计学处理

2 结 果
2.1 两组患者一般资料比较
T2DM并发NAFLD组BMI、SBP、DBP显著高于未并发NAFLD组,差异有统计学意义(P<0.01或P<0.05),而两组患者性别、年龄、糖尿病病程比较差异无统计学意义(P>0.05),两组患者具有可比性,见表1。
表1 两组患者一般资料比较

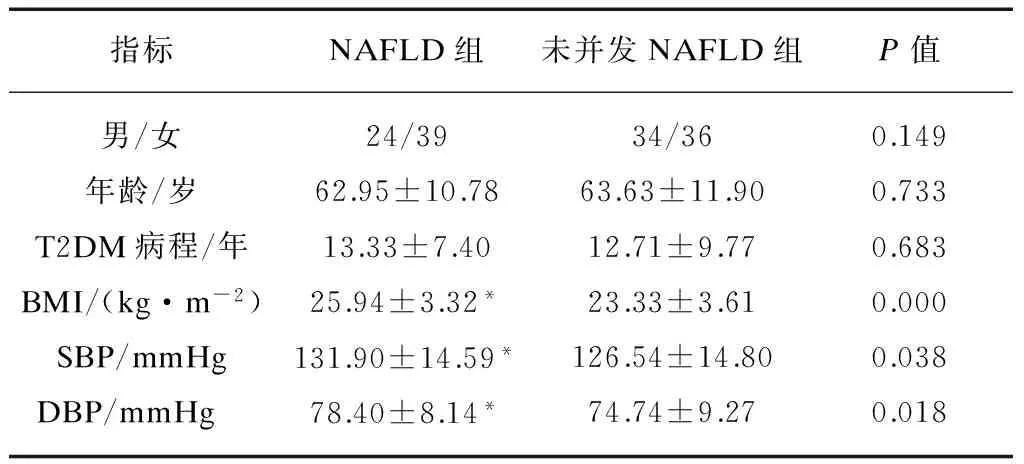
指标NAFLD组未并发NAFLD组P值男/女24/3934/360.149年龄/岁62.95±10.7863.63±11.900.733T2DM病程/年13.33±7.4012.71±9.770.683BMI/(kg·m-2)25.94±3.32*23.33±3.610.000SBP/mmHg131.90±14.59*126.54±14.800.038DBP/mmHg 78.40±8.14*74.74±9.270.018
两组间比较,*P<0.05或*P<0.01;1mmHg=1.33kPa
2.2 两组患者糖代谢指标比较
T2DM并发NAFLD组FBG、2hPBG、HbA1c低于未并发NAFLD组,而FINS高于未并发NAFLD组,差异无统计学意义(P均>0.05),见表2。
表2 两组患者糖代谢指标比较

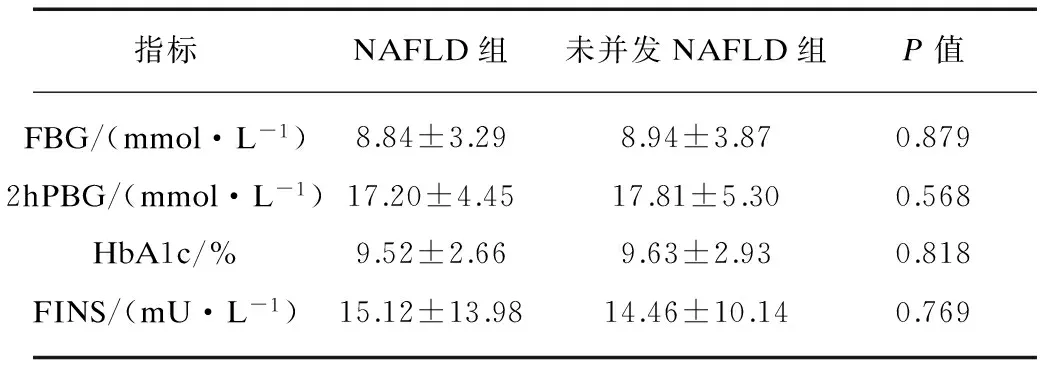
指标NAFLD组未并发NAFLD组P值FBG/(mmol·L-1)8.84±3.298.94±3.870.8792hPBG/(mmol·L-1)17.20±4.4517.81±5.300.568HbA1c/%9.52±2.669.63±2.930.818FINS/(mU·L-1)15.12±13.9814.46±10.140.769
2.3 两组患者血清肝酶学指标比较
T2DM并发NAFLD组TG、BUA显著高于未并发NAFLD组,而HDL-C显著低于未并发NAFLD组,差异有统计学意义(P<0.05或P<0.01),见表3。
表3 两组患者血清肝酶学指标比较


指标NAFLD组未并发NAFLD组P值TC/(mmol·L-1)4.75±1.254.70±1.360.826TG/(mmol·L-1)2.16±1.58*1.58±1.130.020LDL-C/(mmol·L-1)2.80±0.942.83±0.950.875HDL-C/(mmol·L-1)1.10±0.29*1.32±0.400.000BUA/(umol·L-1)322.97±95.45*288.64±90.960.040AST/(mmol·L-1)23.75±18.4019.27±7.830.093ALT/(mmol·L-1)23.57±21.9717.92±9.570.081GGT/(mmol·L-1)23.43±10.0520.46±9.830.270TBil/(umol·L-1)10.46±3.829.51±4.380.196
两组间比较,*P<0.05或*P<0.01
2.4 两组患者CRP比较
以CRP<8.2mg/L为正常参考值,133例研究对象中CRP<8.2mg/L有97例(NAFLD组39例,未并发NAFLD组58例),CRP>8.2mg/L患者36例(NAFLD组24例,未并发NAFLD组12例)。结果显示,T2DM并发NAFLD组CRP>8.2mg/L的患者占38.1%(24/63),明显高于未并发NAFLD组的17.1%(12/70),差异有统计学意义(χ2=7.374,P=0.007)。
2.5 T2DM并发NAFLD的危险因素分析
以具有统计学差异的各计量资料(BMI、SBP、DBP、TG、HDL-C、BUA)为自变量,以是否并发NAFLD为因变量,选择进入法,进行二分类Logistic回归分析。结果提示,T2DM并发NAFLD与BMI呈正相关(P=0.009,OR=1.190,95%CI为1.045~ 1.354),与HDL-C呈负相关(P<0.05,OR= 0.227,95%CI为0.058~0.896),即超重和低HDL-C是T2DM并发NAFLD的主要危险因素,见表4。
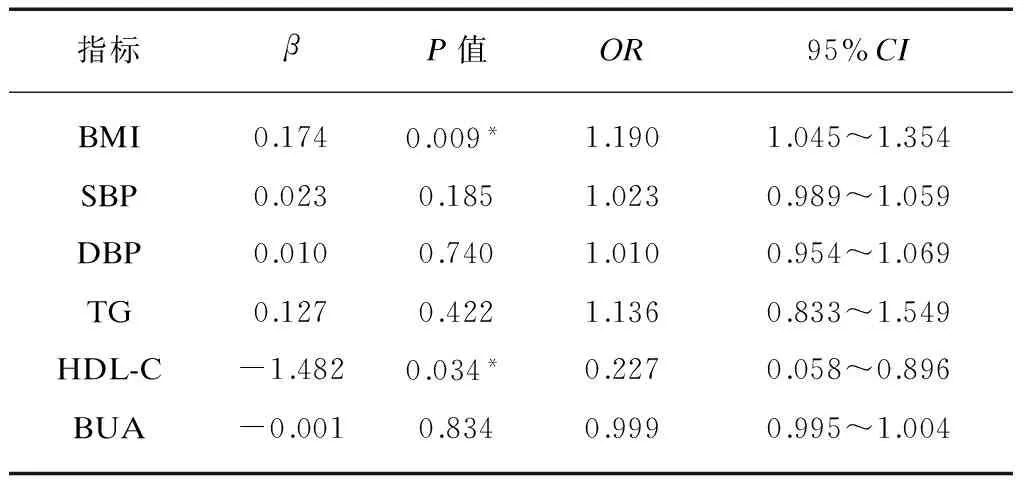
表4 T2DM并发NAFLD的logistic回归分析
2.6 两组患者骨密度比较
T2DM并发NAFLD组L1~L4、右髋和股骨颈BMD均高于未并发NAFLD组,但差异无统计学意义(P均>0.05),见表5。
表5 两组患者骨密度比较

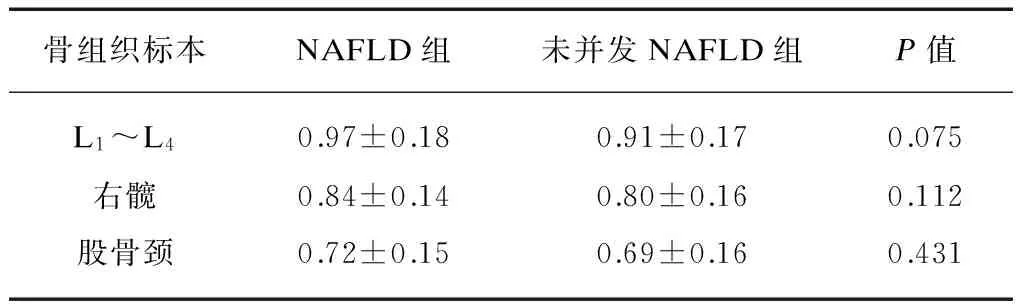
骨组织标本NAFLD组未并发NAFLD组P值L1~L40.97±0.180.91±0.170.075右髋0.84±0.140.80±0.160.112股骨颈0.72±0.150.69±0.160.431
3 讨 论
随着经济的快速发展,居民膳食结构和生活方式的改变,NAFLD的患病率呈不断上升的趋势。研究[6]显示,NAFLD在正常人和肥胖人群中的患病率分别为25%~30%和57.5%~74%。横断面研究[7]显示,NAFLD在T2DM病患者中的患病率高达42.1%~75.2%。在本资料中,T2DM并发NAFLD的患病率为47.4%(63/133),与以往研究相一致。
NAFLD的发病机制至今尚未明确。1998年,Day等[8]提出的“二次打击”学说被广大学者所认可,其中首次打击主要为胰岛素抵抗(insulin resistance, IR)和脂肪变性,第二次打击为氧化应激和脂质过氧化导致的肝脏坏死性炎症和纤维化。
本研究发现,T2DM并发NAFLD组BMI、SBP、DBP、TG、BUA显著高于未并发NAFLD组,而HDL-C显著低于未并发NAFLD组,提示T2DM脂肪肝的发生与超重、高血压、脂代谢紊乱、高尿酸血症有较为密切的关系。高TG血症和低HDL-C血症是IR时脂代谢紊乱的典型表现。二分类logistic回归分析显示,超重和低HDL-C是T2DM并发NAFLD的主要危险因素,提示HDL-C与NAFLD之间的关联较TG更高,这与国外的研究[9]相一致。NAFLD患者常伴发有代谢综合征(metabolism syndrome, MS),其重要的发病机制是IR,并且IR的程度越高,个体具备的MS组成成分也越多[10]。本资料中T2DM并发NAFLD组具备多组MS组成成分,提示T2DM并发NAFLD具有明显的IR。
在本研究中,T2DM并发NAFLD组CRP>8.2mg/L 的患者占38.1%(24/63),明显高于未并发NAFLD组的17.1%(12/70),提示T2DM并发NAFLD组比未并发NAFLD组有更容易发生炎性反应。研究[11]显示,CRP作为一个重要的炎性因子,在预测慢性炎症反应、MS以及心血管疾病中起着关键的作用,而IR可增高血清CRP,降低脂肪组织中的脂联素水平,并且在两者的协同作用下促进T2DM和NAFLD的发生和发展。因此,监测T2DM并发NAFLD患者血清CRP水平具有一定的临床意义。在本研究中,未见两组患者在FBG、2hPBG、HbA1C、FINS间存在统计学差异,考虑入选的对象均为糖尿病患者,因血糖控制不佳入院后均经过个体化临床治疗所致。
近年来,虽有大量关于糖尿病和骨质疏松的报道,但它们之间的关系仍是有争议的。在不同的研究中,T2DM患者BMD的升高、降低、不变均有报道[12]。目前,国内外关于T2DM并发NAFLD与BMD的研究较少,张莹等[13]的研究显示,NAFLD患者骨质疏松发病较非NAFLD患者是明显升高的。而本研究中,T2DM并发NAFLD组L1~ L4、右髋和股骨颈BMD均高于未并发NAFLD组,但差异没有统计学意义。这可能与本研究中NAFLD组骨代谢正常者比例(25.4%)高于未并发NAFLD组(17.4%),而骨代谢异常者比例(74.6%)低于未并发NAFLD组(82.9%)有关,也可能与BMD代表骨骼强度的灵敏度不够高,仅为70%~75%,同时骨强度还受到其他骨骼危险因素的影响,如微小骨折的积累、骨负荷的增加等[2]。研究[14]显示,严重的IR对T2DM患者的BMD会产生负面的影响,因此,即便糖尿病与骨质疏松之间存在着争议,在T2DM患者尤其是T2DM并发NAFLD患者中进行骨质疏松的筛查和预防还是非常必要的。本资料虽然未在此类患者中发现BMD的下降,但他们应该被告知在此种疾病状态下具有较高的罹患骨质疏松以及发生骨折的风险。因此,在对患者宣教时需要强调适时有效的力量训练、适量补充钙剂和维生素D,增加日晒,改变不良的生活方式和饮食习惯,这不仅可以防止骨质疏松症,而且可以降低体质指数、降低血压、平衡脂代谢紊乱、优化血糖控制、降低糖尿病患者发生并发症的风险。
综上所述,T2DM并发NAFLD与超重、低HDL-C有关,而T2DM并发NAFLD患者骨密度值与未并发NAFLD患者之间无明显的变化。鉴于骨质疏松在T2DM并发NAFLD患者中有较高的患病风险,因此通过对患者进行健康教育,使其改变不良的生活方式和饮食习惯,进而改善自身的机体代谢,提高生活质量是非常必要的。由于本研究样本量较小,有一定的局限性,尚需进一步扩大样本量,积累更多的临床证据以便证明本文的宗旨。
[1] 中华医学会肝病学分会脂肪肝和酒精性肝病学组.非酒精性脂肪性肝病诊疗指南(2010年修订版)[J].中华肝脏病杂志,2010,18(3): 163-166.
[2] Jackuliak P, Payer J. Osteoporosis, Fractures, and Diabetes [J]. Inte J Endocrinol, 2014,2014: 820615.
[3] 谢锦桃,刘军,周盛鹏,等.美国糖尿病协会2009糖尿病诊疗指南解读[J].中国全科医学,2009,12(16): 1255-1257.
[4] 中华医学会骨质疏松和骨矿盐疾病分会.骨质疏松及骨矿盐疾病诊疗指南(讨论稿)[J]. 国际内分泌代谢杂志,2006,26(4): 291-298.
[5] 陈春明.中国成人体质指数分类的推荐意见简介[J].中华预防医学杂志,2001,35(5): 349-350.
[6] Maleki I, Rastgar A,Hosseini V, et al. High sensitive CRP and pentraxine 3 as noninvasive biomarkers of nonalcoholic fatty liver disease[J]. Euro Rev Med Pharmacol Sci, 2014,18(11): 1583-1590.
[7] Lv WS, Sun RX, Gao YY,et al. Nonalcoholic fatty liver disease and microvascular complications in type 2 diabetes[J]. World J Gastroenterol, 2013,19(20): 3134-3142.
[8] Day CP, James OF. Steatohepatitis: a tale of two “hits”? [J].Gastroenterology, 1998,114(4): 842-845.

[10] 中华医学会糖尿病学分会代谢综合征研究协作组. 中华医学会糖尿病学分会关于代谢综合征的建议[J].中华糖尿病杂志,2004,12(3): 156-161.
[11] Fan H, Pan Q, Yang X, et al.Exenatide improves type 2 diabetes concomitant with non-alcoholic fatty liver disease[J].Arq Bras Endocrinol Metabol, 2013,57(9): 702-708.
[12] Abdulameer SA, Sulaiman SA, Hassali MA,et al. Osteoporosis and type 2 diabetes mellitus: what do we know, and what we can do? [J]. Patient Prefer Adherence, 2012,6: 435-448.
[13] 张莹,郑永雄,唐彬,等.2型糖尿病合并非酒精性脂肪肝相关因素分析及与骨质疏松的关系[J].黑龙江医学,2009,33(6): 418-420.
[14] Cui R, Sheng H, Rui XF,et al.Low bone mineral density in Chinese adults with nonalcoholic fatty liver disease [J]. Int J Endocrinol, 2013,2013: 396545.
Risk factors of non-alcoholic fatty liver disease in patients with Type 2 diabetes mellitus
LUTing,ZHANGYue-hua,LIWei,CAISong-wen,SHENYin,HANTing
(Dept. of Clinical Nutrition, Tenth People’s Hospital, Tongii University, Shanghai 200072, China)
Objective To investigate the risk factors of non-alcoholic fatty liver disease (NAFLD)in patients with type 2 diabetes mellitus(T2DM). Methods One hundred and thirty three T2DM patients admitted in Department of Endocrinology of Shanghai Tenth People’s Hospital from June to August 2014 were enrolled in the study, including 63 cases complicated with NAFLD and 77 cases without NAFLD based on clinical diagnosis. The age, gender, duration of T2DM, systolic blood pressure (SBP), diastolic blood pressure (DBP), body mass index (BMI), glucose and lipid metabolism, serum enzyme indexes, C-reactive protein (CRP), blood uric acid (BUA) of two groups were analyzed. Bone mineral density (BMD) of the patients was determined by using dual energy X-ray, and the relationship between NAFLD risk factors and bone density was investigated. Results The values of BMI, SBP, DBP, TG and BUA in T2DM patients with NAFLD were significantly higher than those of T2DM patients without NAFLD, while the value of HDL-C was significantly lower than that of non-NAFLD patients. The rates of increased CRP (>8.2mg/L) in T2DM patients with and without NAFLD were 38.1%(24/63)and 17.1%(12/70), respectively(χ2=7.374,P=0.007). Non-conditional logistic regression analysis showed that BMI and HDL-C were risk factors of NAFLD in T2DM patients (OR= 1.190 and 0.227. 95%CI: 1.045-1.354 and 0.058-0.896,P<0.01 and 0.05).There were no significant differences in BMD of L1-L4, right hip and femoral neck between T2DM patients with NAFLD and those without NAFLD. Conclusion High BMI and low HDL-C are the main risk factors of T2DM complicated with NAFLD, but the bone mineral density is not associated with NAFLD in T2DM patients.
type 2 diabetes; non-alcoholic fatty liver disease; bone density
10.16118/j.1008-0392.2016.05.021
2016-02-25
陆 婷(1989—),女,营养师,学士.E-mail: ning_yiru@163.com
韩 婷.E-mail: blueisis@163.com
R 575.5
A
1008-0392(2016)05-0097-05

