不同标本取出方式对腹腔镜下直肠癌Dixon手术患者预后的影响
游清 阮灿平 王治国
【摘要】 目的:探讨两种不同标本取出方式对腹腔镜下直肠癌Dixon手术患者预后的影响。方法:选择2012年8月-2013年5月在本院普通外科实施腹腔镜下直肠癌Dixon手术的80例患者进行回顾性分析。将患者分为A组和B组,其中A组40例患者的手术标本从左下腹切口拖出后再予以离断。B组40例患者的手术标本首先在腹腔内完成离断,然后装入标本袋内将其取出。结果:所有患者手术顺利,无中转开腹及改行Miles术者,所有患者均未行保护性造瘘。两组患者在手术时间、术中出血量、术后肠道功能恢复时间、术后住院时间、术后并发症发生率上比较差异均无统计学意义(P>0.05);B组患者2年内的复发转移率明显低于A组(P<0.05)。结论:取标本是腹腔镜下直肠癌Dixon手术中极其重要的一个环节,必须严格遵循“肿瘤不接触”原则,在腹腔内离断标本并装入标本袋内取出是一种非常合理、安全的标本取出方式,它可以有效降低肿瘤转移的风险。
【关键词】 直肠癌; 腹腔镜; 取标本; 预后
Influence of Different Specimen Extraction Methods on the Prognosis of Patients with Laparoscopic Anterior Resection for Rectal Cancer(L-Dixon)/YOU Qing, RUAN Can-ping,WANG Zhi-guo.//Medical Innovation of China,2016,13(06):119-122
【Abstract】 Objective:To investigate the influence of different specimen extraction methods on the prognosis of patients who underwent laparoscopic anterior resection of rectal cancer (L-Dixon). Method: A retrospective analysis was made on the clinical data of 80 cases, who were diagnosed as rectal cancer and treated by laparoscopic anterior resection (L-Dixon) from August 2012 to May 2013 in our hospital. The patients were averagely divided into group A and B. The operation specimens of the group A were extracted from the incision in lower left abdomen and resected outside of the abdomen. While the specimens of the group B were resected in the abdomen and removed through a similar incision by a laparoscopic specimen bag. Result: All the patients got successful operation without a protective stoma and conversion to laparotomy or Miles operation. There were no significant differences about operation time, amount of blood loss, intestinal function recovery and postoperative hospital stay between two groups(P>0.05). For patients in the group B, the recurrence and metastasis rate within 2 years after surgery was significantly lower than that in the group A(P<0.05). Conclusion: Specimen extraction is very important in laparoscopic anterior resection of rectal cancer (L-Dixon). We must strictly follow the principle of “no-touch”. Resecting the specimen in the abdomen and removed by a laparoscopic specimen bag is very reasonable and safe. It can effectively reduce the risk of tumor metastasis.
【Key words】 Rectal cancer; Laparoscopy; Specimen extraction; Prognosis
First-authors address:Shanghai Changzheng Hospital, Shanghai 200003, China
doi:10.3969/j.issn.1674-4985.2016.06.034
目前,腹腔镜辅助下的直肠癌手术已非常成熟,许多优秀的外科医生早已做到了“庖丁解牛,游刃有余”的地步。有关腹腔镜手术中的无瘤技术,近些年来也越来越受到外科医生的重视[1-3]。其中包括术中保持稳定的气腹压力、避免反复拔插穿刺器以免发生肿瘤细胞脱落种植、术毕时用吸引器将腹腔内的气体吸尽以免通过切口或穿刺孔直接排气而形成“烟囱效应”、肿瘤切除后更换手套和所有接触过肿瘤的器械以及手术结束时用抗肿瘤药物灌洗腹腔等[4-7]。通过无瘤技术的应用,目前医源性播散转移的发生率已明显下降[8]。但是,有一个环节常常被大家所忽略,那就是标本的取出过程。绝大多数外科医生都是通过在腹部做一小切口,然后将标本拖出腹腔外予以离断。由于腹腔镜的切口通常比较小,因此在取标本的过程中难免挤压肿瘤,从而容易造成肿瘤细胞的脱落,严重者形成切口或者腹腔种植转移[9-10]。这样的话即使手术做得再漂亮,也可以毫不客气的认为手术是失败的。因此,笔者认为应该首先在腹腔内离断拟切除的肠管,然后通过标本袋将其取出,这样才能尽量避免肿瘤细胞的脱落造成种植转移。本研究中笔者通过对曾在本院行腹腔镜下直肠癌Dixon手术的80例患者进行回顾性分析,比较在不同标本取出方式下患者的手术疗效以及预后情况,现报道如下。
1 资料与方法
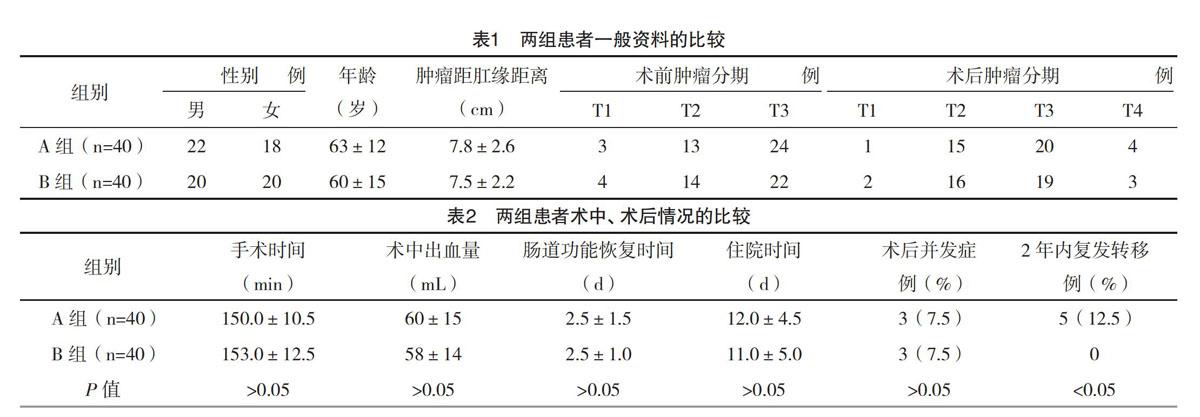
1.1 一般资料 收集2012年8月-2013年5月在本院普通外科行腹腔镜下直肠癌Dixon手术的80例患者的临床资料,所有手术均由同一手术团队完成,所有患者均经术前肠镜及病理活检确诊为直肠癌,并通过血生化检验、心电图、胸片、CT等检查排除肝脏等其他部位转移以及存在心、肺、肝等脏器疾病而无法耐受手术或影响预后的情况。将患者分为A组和B组,其中A组40例患者接受手术的时间为2012年8月-2013年1月,其手术标本从左下腹切口拖出后再予以离断。B组40例患者接受手术的时间为2013年1-5月,其手术标本首先在腹腔内完成离断,然后装入标本袋内将其取出。所有患者术后病理均提示“腺癌”,两组患者在性别、年龄、肿瘤距肛缘距离、术前及术后肿瘤分期等一般资料方面比较差异均无统计学意义(P>0.05),见表1。
1.2 手术方法 所有患者均行腹腔镜手术,取仰卧位,臀部垫高,双腿分开约100°。腹腔操作严格遵循TME原则,在肠系膜下动静脉根部切断血管并清扫周围淋巴脂肪组织。沿肠系膜下静脉后壁进入Toldts间隙,沿此间隙拓展,注意保护双侧输尿管、腹下神经以及生殖血管。将乙状结肠牵向右侧,打开乙状结肠和左侧腹壁的先天性粘连,沿乙状结肠系膜左侧根部打开,并向盆腔部延长到直肠膀胱(子宫)陷凹,上托直肠,沿Toldts间隙分离至骶前间隙,隧道样进入骶前并向两侧拓展。沿腹膜返折进入Denonvilliers筋膜间隙,沿此间隙分离至前列腺(阴道)下方,注意保护前列腺(阴道后壁)。紧贴盆壁筋膜离断双侧直肠侧韧带,完成直肠全系膜游离。裸化远端肠管,在预定切除线处以Endo-GIA闭合离断肠管。此时A组患者关闭气腹,在左下腹耻骨联合水平上方做一长约5 cm斜行切口,置入切口保护套,将近端肠管拖出腹腔后在预定切除线处离断标本。然后置入吻合器底钉座,将近端肠管回纳入腹腔,在腹腔镜直视下完成肠管端端吻合。B组患者则在腹腔内继续完成近端肠管的裸化,在预定切除线处以Endo-GIA闭合离断。然后通过12 mm穿刺器置入一标本袋,将切断的肠管装入其中。关闭气腹,在左下腹耻骨联合水平上方做一长约5 cm左右的斜行切口,置入切口保护套,将标本袋取出。其余手术步骤同A组患者。
1.3 观察指标 观察两组患者手术时间、术中出血量、术后肠道功能恢复时间、术后住院时间、术后并发症发生率以及2年内的随访结果。
1.4 统计学处理 采用SPSS 13.0统计学软件处理数据,计量资料以(x±s)表示,比较采用t检验,计数资料以百分比表示,比较采用 字2检验,P<0.05认为差异有统计学意义。
2 结果
所有患者手术顺利,无中转开腹及改行Miles术者,所有患者均未行保护性造瘘。术后两组患者各出现3例吻合口瘘,均通过保守方法治愈。两组患者在手术时间、术中出血量、术后肠道功能恢复时间、术后住院时间、术后并发症发生率上比较差异均无统计学意义(P>0.05)。术后随访2年,两组均无死亡病例。A组患者中出现2例切口种植转移,2例腹腔广泛转移,1例吻合口复发。B组患者均恢复良好,未发现明显复发转移。B组患者2年内的复发转移率明显低于A组(P<0.05),见表2。
3 讨论
恶性肿瘤的生物学特性决定了肿瘤手术不同于一般的外科手术。手术当中任何的操作不当都可能造成肿瘤细胞的播散[11]。多年的实践经验使人们意识到医源性扩散和转移是造成手术失败的一个重要原因,因此提出了无瘤原则,并将此观念提高到了和无菌观念相同的位置,甚至超出了无菌观念的高度[12-13]。传统的开腹手术由于切口比较大,因此在标本的取出过程中可以较容易的做到不接触、不挤压肿瘤。但是腹腔镜手术由于其切口较小,因此在取标本时常常不可避免地对肿瘤造成挤压,其直接后果就是很可能造成肿瘤细胞的脱落,从而增加肿瘤细胞播散的风险[14-15]。有研究发现腹腔镜结直肠癌手术中切口及腹腔种植转移率是开腹手术的3~4倍甚至更高[16]。虽然近年来由于切口保护套的普及,肿瘤种植转移发生率已有明显下降,但肿瘤受压导致的播散转移仍是严重影响患者预后的不良因素之一[17]。因此,取标本是腹腔镜手术中极其重要的一个环节,甚至可以直接决定手术的成败。
本研究通过对80例行腹腔镜下直肠癌Dixon手术的患者进行回顾性分析,笔者发现与拖出腹腔外离断标本相比,在腹腔内离断标本并装入标本袋内取出有两个明显优点:(1)在腹腔内将拟切除的肠段两端封闭,相当于将肿瘤“锁死”,使其难以“逃脱”。(2)由于标本袋的阻隔,进一步避免了标本拖出时由于肿瘤受压而造成肿瘤细胞脱落,从而大大降低切口及腹腔种植转移的风险。本研究结果证实两组患者在手术时间、术中出血量、术后肠道功能恢复时间、术后住院时间、术后并发症发生率上比较差异均无统计学意义(P>0.05),但采取腹腔内离断标本并通过标本袋取标本的患者2年内的转移复发率明显更低(P<0.05)。因此更能说明腹腔内离断标本并装入标本袋内取出是一种非常合理、安全的标本取出方式,在腹腔镜下直肠癌Dixon手术中具有很高的应用价值。不过,由于病例数较少,随访时间较短,其远期疗效仍有待观察。
当然,采用腹腔内离断并通过标本袋取标本的方式必然会增加手术费用,并且对大多数术者而言也会相应地延长手术时间。根据经验笔者发现只要术者和助手配合默契,手术时间增加并不明显。此外为了降低手术成本,笔者推荐使用腹腔镜镜头保护套取代标本袋,但前提是必须将保护套的一端扎牢,并且取出时必须确切的夹闭另一端,防止肿瘤细胞脱落。在腹腔内将标本装入标本袋的过程中需要主刀和助手密切配合,尽量不要触碰肿瘤,更不要将肠管戳破,确定标本完全装入之后再收紧标本袋。本研究中所有患者均使用了切口保护套,但A组患者中仍有2例出现了切口种植转移,考虑可能是在移除切口保护套时发生了肿瘤细胞的脱落,而标本袋由于其阻隔作用有效的避免了该情况的发生。随着科技的不断进步,腹腔镜、机器人手术已越来越多的取代传统开放手术。但是无论现代手术如何发展,“无瘤原则”永远是必须恪守的基本原则,而且应该贯穿整台手术的始终[18]。微创是一种趋势,但不是根本目的,因为对于恶性肿瘤笔者而言,没有什么比更长的无瘤生存期更有意义[19-20]。
综上所述,笔者认为除非切口足够大,否则任何腹腔镜恶性肿瘤手术理论上都应该在腹腔内肿瘤无受压的情形下离断标本,并在标本袋的隔绝保护下取出,只有这样才能最大限度避免肿瘤细胞脱落转移。
参考文献
[1] Huang M J, Liang J L, Wang H, et al. Laparoscopic-assisted versus open surgery for rectal cancer: a meta-analysis of randomized controlled trials on oncologic adequacy of resection and long-term oncologic outcomes[J]. Int J Colorectal Dis, 2011,26(4):415-421.
[2]葛晓莉.消化道肿瘤手术的无瘤配合与体会[J].吉林医学,2012,33(26):5783-5784.
[3]金伟魏.肿瘤手术中无瘤技术的应用进展[J].中国科技成果,2015,9(6):47-50.
[4]韩晓鹏,李三党,景化忠,等.腹腔镜胃癌D2根治术中无瘤技术的应用[J].现代肿瘤医学,2015,23(4):509-511.
[5]韩晓鹏,于建平,刘宏斌.应用无瘤技术行腹腔镜下胃癌D2根治术153例[J].解放军医药杂志,2014,26(4):60-63.
[6] Elnahas A, Sunil S, Jackson T D, et al. Laparoscopic versus open surgery for T4 colon cancer: evaluation of margin status[J]. Surg Endosc, 2015, 27(6):208.
[7]张振翼,秦瑞峰,袁增江,等.腹腔镜胃癌D2根治术无瘤技术的临床应用研究[J].临床和实验医学杂志,2013,12(22):1800-1802.
[8]宗华,潘凯,夏利刚,等.腹腔镜直肠癌根治术中肠腔脱落肿瘤细胞的临床研究[J].腹腔镜外科杂志,2009,14(2):116-118.
[9]周洁晶,齐宇红,邵秋菊,等.宫颈癌术后腹壁切口种植转移1例报告及分析[J].山西医科大学学报,2013,44(8):669-670.
[10] Ding D C, Chu T Y, Hsu Y H. Recurrent squamous cell carcinoma of the uterine cervix in an abdominal incision 2.5 years after a radical hysterectomy[J]. Taiwan J Obstet Gynecol, 2008,47(3):348-349.
[11]张贵年,黄顺荣.无瘤操作技术在胃肠恶性肿瘤外科治疗中的应用进展[J].中国实用外科杂志,2010,30(3):232-233.
[12] Braumann C, Balague C, Guenther N, et al. Application of a solid tumor model to evaluate tumor recurrence after an open or laparoscopic rectal resection in rats[J]. Surg Laparosc Endosc Percutan Tech,2008,18(4):348-352.
[13] Ma J J, Feng B, Zhang Y, et al. Higher CO2-insufflation pressure inhibits the expression of adhesion molecules and the invasion potential of colon cancer cells[J]. World J Gastroenterol, 2009 ,15(22):2714-2722.
[14]李莎.无瘤技术在腹腔镜胃肠道肿瘤手术的应用研究[J].护士进修杂志,2015,30(1):45-47.
[15]余佩武.腹腔镜胃癌手术规范化治疗[J].中华普外科手术学杂志,2013,7(1):10-12.
[16]李国新.腹腔镜胃癌手术的无瘤技术[J].腹腔镜外科杂志,2010,15(3):164-165.
[17]李国秀.无瘤技术在胃肠肿瘤手术中的应用及效果[J].当代临床医刊,2015,28(1):1207-1208.
[18] Lee S D, Ryu K W, Eom B W, et al. Prognostic significance of peritoneal washing cytology in patients with gastric cancer[J]. Br J Surg, 2012 ,99(3):397-403.
[19] Shen M Y, Huang I P, Chen W S, et al. Influence of pneumoperitoneum on tumor growth and pattern of intra-abdominal tumor spreading: in vivo study of a murine model[J]. Hepato-gastroenterology, 2008 ,55(84):947-951.
[20] Torre L A, Bray F, Siegel R L, et al. Global cancer statistics, 2012[J]. CA Cancer J Clin, 2015,65(2):87-108.
(收稿日期:2015-09-01) (本文编辑:蔡元元)

