妊娠期糖尿病发病的相关因素分析和护理对策
郭慧洁,徐倩倩,王吉平
妊娠期糖尿病发病的相关因素分析和护理对策
郭慧洁,徐倩倩,王吉平
摘要:[目的]分析妊娠期糖尿病发病的相关因素,探讨预防妊娠期糖尿病发生的护理对策,为今后实施有针对性的护理干预提供依据。[方法]选择2015年1月—8月在上海市某三级医院产科门诊行常规产检的270例单胎孕妇,其中确诊妊娠期糖尿病的单胎孕妇153例为妊娠期糖尿病组,行口服葡萄糖耐量试验(OGTT)后血糖正常的117例单胎孕妇为非妊娠期糖尿病组。通过查阅产检电子记录和填写问卷的方式收集孕妇各项资料进行比较。[结果]年龄、孕前BMI较高、糖尿病家族史、不良生活习惯、初诊血红蛋白水平较高、孕期不恰当增重是妊娠期糖尿病发生的影响因素。[结论]需早期评估妊娠期糖尿病发生的危险人群,尽早进行针对性的护理干预,以预防或减少妊娠期糖尿病发生。
关键词:妊娠期糖尿病;相关因素;护理对策
妊娠期糖尿病(gestational diabetes mellitus,GDM)指妊娠前糖代谢正常或有潜在糖耐量减退,妊娠期才出现或发现糖尿病,是妊娠期最常见的并发症之一。随着生活水平的提高和生活方式的改变,妊娠期糖尿病的发生率在世界范围内都有所增长[1]。
2012年,糖尿病与妊娠研究组(IADPSG)发表了15个中心参与的高血糖与不良妊娠结局(HAPO)研究数据,妊娠期糖尿病总体发生率为17.8%(9.3%~25.5%)[2]。妊娠期糖尿病与围生期不良母婴结局相关,妊娠期糖尿病母亲与婴儿是慢性病的高风险人群[3]。为今后有针对性地实施围产期孕妇健康指导,减少妊娠期糖尿病发生和帮助广大育龄妇女收获良好的妊娠结局,减少远期慢性病的发生,本研究通过对上海市某三级医院产科门诊的妊娠期糖尿病孕妇进行调查研究,旨在了解该院妊娠期糖尿病发病的影响因素,现报道如下。
1对象与方法
1.1对象采用方便抽样法,选择2015年1月—8月在上海市某三级医院产科门诊行常规产检的270例单胎孕妇,其中确诊妊娠期糖尿病的单胎孕妇153例为妊娠期糖尿病组,行口服葡萄糖耐量试验(OGTT)后血糖正常的117例单胎孕妇为非妊娠期糖尿病组。
1.2方法
1.2.1调查内容通过查阅产检电子记录和填写问卷的方式收集孕妇各项资料,包括孕妇年龄、籍贯、学历、职业、婚姻状况、糖尿病家族史、孕前体重、一般生活习惯、初诊检查的相关资料和相关化验报告、OGTT试验时的体重。
1.2.2诊断方法孕24周~28周及28周后进行OGTT试验。OGTT方法:试验前1 d晚餐后禁食至少8 h至次日晨(最迟不超过09:00),OGTT试验前连续3 d正常体力活动、正常饮食,即每日进食碳水化合物不少于150 g,检查期间静坐、禁烟。检查时,5 min内口服75 g葡萄糖的液体300 mL,分别抽取服糖前及服糖后1 h、2 h的静脉血(从开始饮用葡萄糖水计算时间)。空腹及服糖后1 h、2 h血糖标准分别为5.1 mmol/L、10.0 mmol/L、8.5 mmol/L,任何一点血糖值达到或超过上述标准即诊断为妊娠期糖尿病[4]。
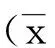
2结果
2.1两组孕妇的一般资料比较(见表1)
2.2两组孕妇的生活习惯比较(见表2)
2.3两组孕妇初诊时体检及化验指标比较(见表3)
2.4两组孕妇OGTT试验时体检及试验结果比较(见表4)
3讨论
3.1具有妊娠期糖尿病发生危险因素的孕妇应尽早行血糖筛查本研究年龄≥35岁孕妇中77.27%为妊娠期糖尿病病人,孕前超重或肥胖孕妇中72.73%为妊娠期糖尿病病人,有糖尿病家族史孕妇中93.75%为妊娠期糖尿病病人。王爽等[5-6]研究表明,年龄大于35岁、孕前BMI、糖尿病家族史等因素是妊娠期糖尿病发病的独立危险因素,与本研究结果一致。美国糖尿病协会建议,在首次产检时应对所有孕妇进行妊娠期糖尿病发生风险的评估,高风险孕妇尽快进行血糖筛查,首次筛查正常的孕妇在孕24周~28周进行再次测试[7];Zhu 等[8]将中国13家医院17 186例孕妇初次产检时的空腹血糖和24周~28周OGTT试验血糖结果进行相关性研究发现,初诊空腹血糖在6.10 mmol/L~6.99 mmol/L孕妇妊娠期糖尿病发生率达66.2%,该研究结果也说明早期血糖筛查的必要。目前,临床医护人员对妊娠期糖尿病孕妇的管理多始于孕24周~28周作出妊娠期糖尿病诊断后,以往研究及本次研究均发现:发生妊娠期糖尿病高风险孕妇在孕前咨询和初诊检查时并没有得到妊娠期糖尿病发病相关的健康评估与干预。因此,在初次产检孕妇中,需注意病人年龄,询问身高和孕前体重,计算BMI,询问是否有糖尿病家族史,对这部分孕妇建议进行空腹血糖测定,对年龄≥35岁、BMI≥25 kg/m2、有糖尿病家族史的孕妇,再结合初诊空腹血糖结果,进行预防糖尿病知识指导,引起高风险人群的重视。
3.2不良生活习惯增加妊娠期糖尿病的发生风险,建议早期生活方式干预本研究中工作时脑力活动紧张、喝浓咖啡、不喝牛奶和饮食偏咸的生活习惯增加妊娠期糖尿病的发生,工作时体力活动和每日食肉蛋>300 g未发现影响妊娠期糖尿病发生。Momeni等[9]研究得到脑力活动紧张对妊娠期糖尿病发生有影响的结果。Park等[10]研究表明,饮食偏咸对妊娠期糖尿病发生有影响,与本研究结果一致。Hinkle等[11-12]研究表明,孕前或孕早期适度喝咖啡不影响妊娠期糖尿病发生,与本研究结果不一致,咖啡影响妊娠期糖尿病发生与每天饮咖啡的量有关,本研究没有对饮咖啡的量进行调查,所得结果无法说明饮咖啡对妊娠期糖尿病的影响。Bao等[13]研究表明,饮食中摄入动物蛋白比例增高,尤其是红肉类,会增加妊娠期糖尿病发生风险,与本研究结果不一致,本研究仅调查肉蛋>300 g摄入情况,缺乏饮食中其他成分及动物蛋白在饮食中所占比例的调查,需在今后的研究中进行补充。目前没有关于饮牛奶、工作时的体力活动强度影响妊娠期糖尿病发生的研究,但Momeni等[9,14]调查研究显示,妊娠期糖尿病组的运动量较非妊娠期糖尿病组大,是影响妊娠期糖尿病发生的因素。由于本研究的样本量较小,对浓咖啡、牛奶和盐的量没有具体定义,对细化的饮食成分缺少调查,今后的研究可通过大样本且量化的指标探索生活习惯对妊娠期糖尿病的影响,一旦证明其影响,在孕妇的产前及孕早期进行干预。多个国家的临床试验已经证明,生活方式干预可以降低糖耐量减低人群糖尿病的发病率,我国2008年报道了生活方式干预(饮食加运动)预防糖尿病发生的20年随访调查结果,发现干预组糖尿病发生风险降低了43%,而发生时间推迟了3.6年[15]。孙宇等[16-17]对生活方式干预在妊娠期糖尿病预防中的作用进行了综述,推荐对高危人群进行早期生活方式干预。因此,在初次产检时即应进行高风险人群的健康教育,以指导合理饮食和运动为主。根据孕妇的孕前BMI计算每天所需总热量,保证孕妇及胎儿所需基本能量的同时维持孕妇体重合理增长。目前,没有统一的三大营养物质供能标准,各生活方式干预的研究采用了不同的比例[18],对于孕前BMI正常的孕妇,推荐以碳水化合物占总热量的60%~65%、脂肪占20%~25%、蛋白质占15%进行餐次分配[19]。对于孕前超重或肥胖的孕妇,建议适量减少脂肪,增加碳水化合物比例[20],建议少量多餐,适量水果。运动是预防妊娠期糖尿病安全且有效的措施,2002年,美国妇产科学会推荐,没有并发症的孕妇每周的大部分天数进行至少30 min的中等强度的有氧运动[21],每周至少运动150 min,快步行走是常用的运动方式,运动时的最大心率建议为170-年龄[22]。
3.3血红蛋白水平较高增加妊娠期糖尿病发生风险,需定期检测血常规铁作为一种过渡性金属和强促氧化剂,可能会加重胰岛素抵抗,影响机体的糖代谢[23]。本研究妊娠期糖尿病组与非妊娠期糖尿病组比较,血红蛋白水平更高,与吴金凤等[24]的研究结果一致,可能与妊娠期糖尿病组孕妇倾向于在孕早期大量进食,体内铁营养状况更好,铁储量更高,从而诱导氧化应激反应参与妊娠期糖尿病发生。初诊时的血红蛋白水平在一定程度上反映了孕妇孕早期的营养状况,医护人员可以通过询问饮食摄入予以针对性指导,对于血红蛋白较高及饮食过度的孕妇,适当限制营养摄入,定期检测血常规,以提供是否需口服铁剂的信息;对于贫血的孕妇,鼓励增加营养补充,做好口服补铁的指导,口服补铁宜在饭后进行,使用吸管吸入,补铁后漱口,维生素C可促进铁吸收,可在补铁后食少量橘子、橙子等水果,补铁后大便变黑属正常表现。本研究中妊娠期糖尿病组与非妊娠期糖尿病组比较,收缩压和舒张压更高。桑文凤等[25]研究表明,孕前高血压病史是妊娠期糖尿病发生的危险因素,由于本研究中所有研究对象的血压均处于正常范围,所得结果不能说明高血压对妊娠期糖尿病发生的影响。
3.4关注孕期体重增长本研究中妊娠期糖尿病组孕妇初诊时、进行OGTT试验时的体重增长量都高于非妊娠期糖尿病组,与王爽等[5]研究结果一致,妊娠期糖尿病组孕早期和孕中期的体重增长程度分别是2.0 kg、6.2 kg,非妊娠期糖尿病组为1.3 kg、5.6 kg,增长程度都低于本研究。Hedderson 等[26]研究表明,体重增长速度为每周0.27 kg~0.40 kg或≥0.41 kg的孕妇发生妊娠期糖尿病的风险分别是低于0.27 kg孕妇的1.43倍、1.74倍。由此看来,研究人群体重管理状况不容乐观。孕期孕妇的食物摄入和机体脂肪量增加、运动量不足和体重管理知识缺乏等原因都会导致孕期增重超标。2009年,美国医学研究院(IOM)孕期增重指南推荐,根据单胎孕妇孕前BMI<18.5 kg/m2、18.5 kg/m2~24.9 kg/m2、25.0 kg/m2~29.9 kg/m2、≥30.0 kg/m2推荐孕期增重范围分别为12.5 kg~18.0 kg、11.5 kg~16.0 kg、7.0 kg~11.5 kg、5.0 kg~9.0 kg。杨延冬等[27]进行了该指南在我国孕妇中的适宜性研究,得出该指南的增重范围比较适合中国孕妇的结论。因此,医护人员需根据孕妇怀孕之前的BMI与孕妇共同制定个体化体重增长计划,并在孕期定期产检时检测体重增长情况,根据体重变化情况作出调整,由于指南没有明确孕早期、中期的增重标准,可结合Hedderson等[26]研究,将孕早中期的体重增长速度控制在每周0.27 kg以下,同时,需在孕早期评估孕妇的饮食和运动习惯,进行正确的饮食和运动指导,从而有效地控制体重。
孕期生活方式干预是教会孕妇正确生活行为的有效手段,从而减少导致发病的危险因素。对孕产妇需加强产前筛查和早期干预,使广大孕产妇了解妊娠期糖尿病的危害,促使孕妇自觉进行正确饮食、运动和体重管理,预防妊娠期糖尿病发生,帮助孕妇收获良好的妊娠结局,减少远期慢性病的发生。
参考文献:
[1]Crowther CA,Hague WM,Middleton PF,et al.The IDEAL study:investigation of dietary advice and lifestyle for women with borderline gestational diabetes:a randomised controlled trial-study protocol[J].BMC Pregnancy and Childbirth,2012,12(1):106.
[2]Sacks DA,Hadden DR,Maresh M,et al.Frequency of gestational diabetes mellitus at collaborating centers based on iadpsg consensus panel-recommended criteria:the hyperglycemia and adverse pregnancy outcome study[J].Diabetes Care,2012,35(3):526-528.
[3]Da SJJ,Borges PS,Agra KF,et al.Effects of an aquatic physical exercise program on glycemic control and perinatal outcomes of gestational diabetes:study protocol for a randomized controlled trial[J].Trials,2013,14:390.
[4]中华医学会妇产科学分会产科学组,中华医学会围产医学分会妊娠合并糖尿病协作组.妊娠合并糖尿病诊治指南(2014)[J].中华妇产科杂志,2014,49(8):561-569.
[5]王爽,杨慧霞.妊娠期糖尿病发病的危险因素分析[J].中华妇产科杂志,2014,49(5):321-324.
[6]金玲玲.妊娠期糖尿病发病的相关影响因素分析[J].中国妇幼保健,2014(30):4973-4975.
[7]Association AD.Gestational diabetes mellitus[J].Diabetes Care,2004,27(Suppl 1):S88-S90.
[8]Zhu WW,Yang HX,Wei YM,et al.Evaluation of the value of fasting plasma glucose in the first prenatal visit to diagnose gestational diabetes mellitus in China[J].Diabetes Care,2013,36:586-590.
[9]Momeni JF,Simbar M,Dolatian M,et al.Comparison of lifestyles of women with gestational diabetes and healthy pregnant women[J].Glob J Health Sci,2015,7(2):162-169.
[10]Park H,Lee J,Kim J,et al.A study of snack consumption,night-eating habits,and nutrient intake in gestational diabetes mellitus[J].Clinical Nutrition Research,2013,2(1):42.
[11]Hinkle SN,Laughon SK,Catov JM,et al.First trimester coffee and tea intake and risk of gestational diabetes mellitus:a study within a national birth cohort[J].BJOG,2015,122(3):420-428.
[12]Adeney KL,Williams MA,Schiff MA,et al.Coffee consumption and the risk of gestational diabetes mellitus[J].Acta Obstetricia et Gynecologica Scandinavica,2007,86(2):161-166.
[13]Bao W,Bowers K,Tobias DK,et al.Prepregnancy dietary protein intake,major dietary protein sources,and the risk of gestational diabetes mellitus:a prospective cohort study[J].Diabetes Care,2013,36(7):2001-2008.
[14]Deierlein AL,Siega-Riz AM,Evenson KR.Physical activity during pregnancy and risk of hyperglycemia[J].J Womens Health(Larchmt),2012,21(7):769-775.
[15]李光伟,张平,王金平,等.中国大庆糖尿病预防研究中生活方式干预对预防糖尿病的长期影响——20年随访研究[J].中华内科杂志,2008,47(10):854-855.
[16]孙宇,赵红.生活方式干预预防妊娠期糖尿病的研究现状[J].中华护理杂志,2013,48(8):753-756.
[17]王爽,杨慧霞.生活方式干预与妊娠期糖尿病的预防[J].中国实用妇科与产科杂志,2014(8):599-601.
[18]Tanentsapf I,Heitmann BL,Adegboye AR.Systematic review of clinical trials on dietary interventions to prevent excessive weight gain during pregnancy among normal weight,overweight and obese women[J].BMC Pregnancy Childbirth,2011,11:81.
[19]郑修霞.妇产科护理学[M].5版.北京:人民卫生出版社,2012:59.
[20]Ley SH,Hanley AJ,Retnakaran R,et al.Effect of macronutrient intake during the second trimester on glucose metabolism later in pregnancy[J].American Journal of Clinical Nutrition,2011,94(5):1232-1240.
[21]Gavard JA,Artal R.Effect of exercise on pregnancy outcome[J].Clin Obstet Gynecol,2008,51(2):467-480.
[22]Padayachee C.Exercise guidelines for gestational diabetes mellitus[J].World Journal of Diabetes,2015,6(8):1033.
[23]张蕾,顾平,朱珠,等.妊娠期糖尿病危险因素的Logistic回归模型初探[J].现代妇产科进展,2014(5):373-377.
[24]吴金凤,顾平,朱珠,等.妊娠期糖尿病病人铁营养状况的临床分析[J].护理研究,2014,28(6A):1993-1995.
[25]桑文凤,桑兰梅.妊娠期糖尿病发病相关因素研究[J].中国妇幼保健,2014(7):1016-1018.
[26]Hedderson MM,Gunderson EP,Ferrara A.Gestational weight gain and risk of gestational diabetes mellitus[J].Obstetrics & Gynecology,2010,115(3):597-604.
[27]杨延冬,杨慧霞.美国2009年足月单胎妊娠妇女孕期增重指南的临床适宜性探讨[J].中华妇产科杂志,2012,47(9):646-650.
(本文编辑苏琳)
Analysis of related factors and nursing countermeasures of pathogenesis of gestational diabetes mellitus
Guo Huijie,Xu Qianqian,Wang Jiping
(College of Nursing,Fudan University,Shanghai 200032 China)
AbstractObjective:To analyze the related factors of pathogenesis of gestational diabetes mellitus,and to probe into the nursing countermeasures for preventing the occurrence of gestational diabetes mellitus,and to provide the basis for the implementation of targeted nursing intervention in the future.Methods:A total of 270 cases of singleton pregnant women who received the routine production seized in maternity clinic were selected from a third hospitals in Shanghai city from January to August 2015,153 cases of singleton pregnant women diagnosed with gestational diabetes mellitus were taken as gestational diabetes group;after oral glucose tolerance test (OGTT),117 cases of singleton pregnant women with the normal blood glucose were taken as non gestational diabetes group.Data of pregnant women were collected and compared by means of checking electronic records and filling out questionnaire.Results:The influencing factors of gestational diabetes mellitus included age,higher pre-pregnancy BMI,family history of diabetes,bad habits,newly diagnosed higher level of hemoglobin,not appropriate weight gain.Conclusion:Risk populations of gestational diabetes needed to be evaluated early,and as early as possible to carry out targeted nursing intervention,so as to prevent or reduce the occurrence of gestational diabetes mellitus.
Key wordsgestational diabetes mellitus,GDM;related factors;nursing countermeasures
基金项目复旦大学护理科研基金,编号:FNF201419。
作者简介郭慧洁,硕士研究生在读,单位:200032,复旦大学护理学院;徐倩倩单位:200032,复旦大学护理学院;王吉平(通讯作者)单位:201508,复旦大学附属金山医院。
中图分类号:R473.71
文献标识码:A
doi:10.3969/j.issn.1009-6493.2016.15.012
文章编号:1009-6493(2016)05C-1827-05
(收稿日期:2015-10-19;修回日期:2016-04-29)

