原发性青光眼患者手术后使用降眼压滴眼液的眼表损伤分析
余 韵,江嘉昕,王 梅,胡玉新,范淑贤,宫海军
作者单位:(510120)中国广东省广州市,中山大学孙逸仙纪念医院1眼科;2体检中心
原发性青光眼患者手术后使用降眼压滴眼液的眼表损伤分析
余韵1,江嘉昕2,王梅1,胡玉新1,范淑贤1,宫海军1

作者单位:(510120)中国广东省广州市,中山大学孙逸仙纪念医院1眼科;2体检中心
Ocular surface changes induced by topical intraocular-press-lowering medication in primary glaucoma patients after antiglaucoma surgery
Yun Yu1, Jia-Xin Jiang2, Mei Wang1, Yu-Xin Hu1, Shu-Xian Fan1, Hai-Jun Gong1

Citation:Yu Y, Jiang JX, Wang M,etal. Ocular surface changes induced by topical intraocular-press-lowering medication in primary glaucoma patients after antiglaucoma surgery.GuojiYankeZazhi(IntEyeSci) 2016;16(2):296-299
摘要
目的:了解原发性青光眼抗青光眼手术后使用降眼压滴眼液的眼表损伤。
方法:病例对照研究。研究对象在我院就诊并接受降眼压滴眼液并含有苯扎氯铵防腐剂的原发性青光眼(包括原发性闭角型青光眼与原发性开角型青光眼)患者。按照患者是否已接受抗青光眼手术,将患者分为未手术组与手术组,对眼表疾病(ocular surface disease, OSD)的检测指标进行比较。主要指标:泪膜破裂时间(tear film break-up time,TFBUT)、荧光素角膜染色(点状角膜炎)。
结果:本研究共有39例72眼原发性青光眼,其中手术组9例14眼,未手术组30例58眼,手术组与未手术组中OSD的比例分别为78%与67%,两组间差异无统计学意义。手术组TFBUT异常率50%以及点状角膜炎发生的比例14%与未手术组(分别为54%,5%)比较,均无统计学差异。
结论:原发性青光眼患者行抗青光眼术后,再接受降眼压滴眼液后的眼表损伤情况与未行手术而接受降眼压滴眼液者相近。
关键词:眼表疾病;青光眼;药物
引用:余韵,江嘉昕,王梅,等.原发性青光眼患者手术后使用降眼压滴眼液的眼表损伤分析.国际眼科杂志2016;16(2):296-299
0 引言
原发性青光眼为全球主要不可逆致盲眼病,预计到2040年,青光眼的患病人数高达1.1亿[1]。目前,原发性青光眼的治疗主要包括药物治疗与手术治疗,药物治疗主要为降眼压滴眼液,手术治疗包括传统的周边虹膜切除术、小梁切除术等。此外由于原发性青光眼患者在老年患者中多见,常合并白内障,因此在一些原发性闭角型青光眼患者中也施行单纯白内障超声乳化吸出术以降低眼压、治疗青光眼[2-4]。然而以上手术治疗原发性青光眼的绝对成功率在61.5%~95%[4-6],临床上有相当多青光眼患者在手术后仍需要使用抗青光眼药物降低眼压。由于抗青光眼手术失败,长期、甚至终生使用降眼压滴眼液成为大多数青光眼患者降低眼压、保护视功能的唯一手段。同时,降眼压滴眼液由于含有BAK防腐剂而产生的眼表损害[7-9]逐渐引起国内外学者的重视,目前此方面国内外的研究主要集中在未行手术、接受滴眼液治疗的青光眼患者中,尚无有关抗青光眼手术后使用降眼压滴眼液的眼表损害研究,为此,本研究通过病例对照研究,收集我院所有使用降眼压滴眼液的原发性青光眼患者,通过对未手术组以及手术组患者眼表损害情况的比较,了解抗青光眼手术是否增加降眼压滴眼液对眼表损害的几率。
1 对象和方法
1.1对象纳入标准:连续收集于2013-12/2014-09在我院就诊并接受降眼压滴眼液治疗的原发性青光眼患者。所有患者必须接受降眼压滴眼液时间超过6mo。原发性青光眼包括原发性开角型青光眼(primary open angle glaucoma, POAG)与原发性闭角型青光眼(primary angle-closure glaucoma, PACG),诊断参照2014年全国青光眼学组推荐的标准[10],简述为POAG的诊断标准为病理性高眼压[一般认为24h眼压峰值超过21mmHg,眼底有青光眼的特征性损害(视网膜神经纤维层缺损或视盘形态改变)和(或)视野出现青光眼性损害,房角开放,并排除引起眼压升高的其他因素];PACG的诊断标准为原发性房角关闭导致的急性或慢性眼压升高,伴有或不伴有青光眼性视盘改变和视野损害。眼表疾病(ocular surface disease,OSD)的诊断参照International Dry Eye Workshop (DEWS)推荐的标准:TFBUT短于10s和(或)出现点状角膜染色(炎)[11]。排除标准:具有可影响眼表改变的全身或眼部疾患,如类风湿关节炎、Sjögren综合征、酒渣鼻、甲状腺疾病、感染性疾病、睑缘炎、服用精神类药物(如抗抑郁或治疗失眠)、抗青光眼手术之外的球结膜或角膜手术,使用降眼压药物以外的滴眼液等。
1.2方法本研究为病例对照研究。所有患者均接受视力、眼压、裂隙灯检查、直接眼底镜检查以及Humphrey30-2视野检查、光学相干断层成像术以及泪膜破裂时间(tear film break-up time,TFBUT)、荧光素角膜染色。观察指标包括性别、年龄、眼压、TFBUT、荧光素角膜染色、青光眼种类、青光眼病程、抗青光眼滴眼液种类、每天点眼次数、眼内手术史。
TFBUT检查方法及结果判断标准:采用荧光素钠泪膜破裂时间方法记录。方法是在裂隙灯下测量。结膜囊内滴入2%荧光素钠溶液1滴(约0.01mL),嘱被检者眨眼数次,然后向前平视,不再瞬目,保持睁眼状态。通过钴蓝色滤光片,用3mm宽的光线来回扫视角膜。用秒表测定出现泪膜破裂的时间。重复测量3次,取平均值。TFBUT等于或超过10s认为正常,TFBUT短于10s认为异常[11]。荧光素角膜染色(点状角膜炎)检查及结果判断标准:采用荧光素溶液染色角膜,角膜表面出现超过1点以上染色被认为有角膜染色[11]。
统计学分析:应用SPSS 16.0统计学软件进行数据处理。正态分布定量资料采用均数±标准差描述,对于偏态分布的定量资料(如年龄、眼压等),则以中位数(四分位间距)描述。正态分布的定量资料两组间比较采用独立样本的t检验(Student’sttest),非正态分布的定量资料两组间比较采用WilcoxonW秩和检验(Mann-WhitneyU检验)。定性资料的两组组间比较采用:(1)当总例数大于40,理论频数大于5,使用Pearsonχ2检验;(2)当总例数大于40,理论频数大于1、小于5,使用χ2检验的连续性校正(Yates校正);(3)当总例数小于40,使用Fisher确切概率法。P<0.05为差异具有统计学意义。
2 结果
2.1一般资料本研究共有39例72眼原发性青光眼,包括POAG 30例57眼,PACG 9例15眼。平均年龄60±19(13~91)岁。病程平均71±56(7~240)mo。眼压平均18(11.0~26.0)mmHg。男20例38眼(53%),女19例34眼(47%)。共有9例14眼接受手术(其中1例患者双眼手术,手术方式不同),手术方式有手术周边虹膜切除术1例1眼(PACG),小梁切除术6例9眼(其中POAG 2例4眼),白内障超声乳化吸出术3例4眼(POAG)。手术与研究时间间隔33.64±21.56mo。
2.2抗青光眼滴眼液情况所有降眼压滴眼液均含BAK防腐剂。抗青光眼滴眼液种类包括:前列腺素衍生物(0.004%曲伏前列腺素)20例38眼(53%),α受体激动剂(0.2%酒石酸溴莫尼定)10例16眼(22%),β受体阻滞剂(0.5%噻吗洛尔或2%盐酸卡替洛尔)4例6眼(8%),碳酸酐酶抑制剂(1%布林佐胺)7例13眼(18%),固定制剂(拉坦前列腺素+马来酸噻吗洛尔)10例19眼(26%)。降眼压滴眼液种类:1种滴眼液 29例53眼(74%),2种滴眼液10例 18眼(25%),3种滴眼液1例1眼(1%),其中1例患者双眼使用滴眼液不同。每天点眼次数:1次 38眼(53%),2次 15眼(21%),3次 18眼(25%),5次1眼(1%)。
2.3未手术组与手术组临床资料比较手术组共有9例14眼,其中POAG 5例8眼,PACG 4例6眼,未手术组共有30例58眼,手术组年龄高于未手术组(P=0.035),药物使用时间短于未手术组(P=0.024,表1)。
2.4未手术组与手术组眼表损伤比较手术组与未手术组患有OSD的比例分别为78%(7例)与67%(20例),两组间差异无统计学意义。手术组TFBUT异常率50%(7眼),与未手术组异常率53%(31眼)无统计学差异;手术组点状角膜炎的比例(14%,2眼)虽然高于未手术组(5%,3眼),但统计学分析却无差异(表2)。

表1 手术组与未手术组使用降眼压滴眼液患者临床资料比较
注:1:均数±标准差,2:中位数(四分位间距);统计方法:*:独立样本t检验,#:Pearsonχ2检
验及χ2检验的连续校正,△:Wilcoxon秩和检验,## :Fisher确切概率法。
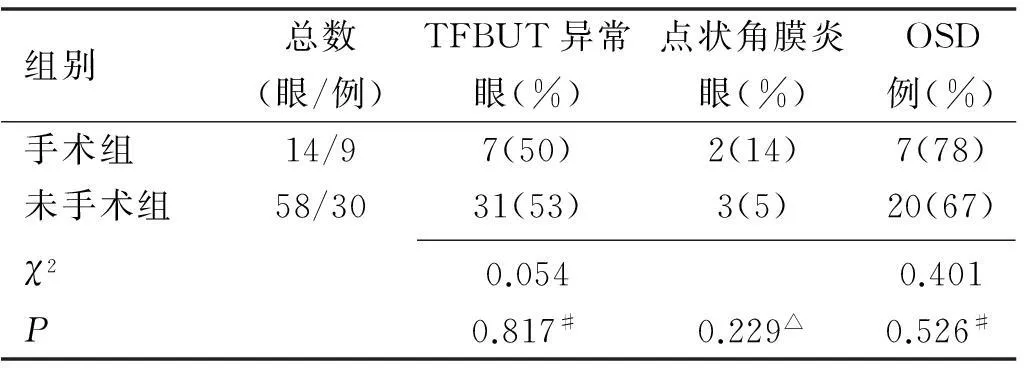
表2 手术组与未手术组使用降眼压滴眼液的眼表损伤比较
注:统计学方法:#:Pearsonχ2检验,△ :Fisher确切概率法。
3 讨论
研究抗青光眼手术后使用降眼压滴眼液的眼表损伤具有重要的临床意义。因为抗青光眼手术失败后,降眼压滴眼液成为大多数青光眼患者降低眼内压、保护视功能的唯一手段。如果抗青光眼手术后使用滴眼液的眼表损害进一步增多,则会影响到患者用药的舒适度与依从性,进而影响其眼压的控制,此时需要干预手段对此类患者进行治疗,如可以采用不含防腐剂的人工泪液、尽可能采用固定制剂减少每天点眼次数等[8-9],从而减少其眼表损伤,挽救患者的视力。
眼表疾病是由于各种原因导致的泪膜功能异常的疾病,其病因包括全身性疾病与用药、也包括眼部病变如睑缘炎症、眼表手术以及眼表用药等。而本研究患者除使用降眼压滴眼液以及接受抗青光眼手术外,排除了所有上述可能引起眼表疾病的病因,结果显示,青光眼患者无论是已手术患者还是未手术患者,在使用降眼压滴眼液后OSD发生的比例高达78%与67%,远高于正常人群中干眼的患病率6%~34%[12],提示本组患者OSD的病因主要为降眼压滴眼液引起。且未手术组OSD的比例与国外报道结果相似(48%~70.3%)[13-15]。
本研究进一步对眼表损害的体征进行分析,结果显示两组患者中均以代表泪膜稳定性的TFBUT异常的发生率较高,手术组与未手术组中分别为50%与53%。而点状角膜炎的发生率则较低,手术组与未手术组中分别为14%与5%。TFBUT以及点状角膜炎的发生在手术组与未手术组中同样无统计学差异。此外,本研究中未手术组TFBUT的发生率与国外报道[13-14]结果相似(31.7%~78%),而点状角膜炎的发生率则低于国外的研究结果[15](30.5%),其间差异可能与人种、样本量等方面的差异有关。
抗青光眼手术以及白内障超声乳化手术由于破坏了结膜或角膜结构,也可以引起眼表的改变[16-17],因此,如果抗青光眼手术后在接受降眼压滴眼液的治疗则可能使眼表损害的发生进一步增多,然而本研究的结果显示虽然手术组中OSD与点状角膜炎的比例均高于未手术组,但两组间并无统计学差异,且TFBUT异常在手术组与未手术组中的发生率相似,提示青光眼患者的手术没有增加滴眼液的眼表损害几率。有研究发现,抗青光眼滴眼液引起的眼表损害的发生与使用药物治疗的期限相关[15],因此本研究中手术组眼表损害的发生与未手术组相似,可能是由于手术组接受滴眼液治疗的时间短于未手术组而导致,随着手术组患者使用降眼压药物时间的延长,其发生眼表损害的概率可能进一步增加。
由于本研究手术样本量较少,尚不能进一步分析各种抗青光眼手术方式后、接受降眼压药物的眼表损伤情况。尽管如此,通过本研究的初步分析,结果显示手术眼与未手术眼的原发性青光眼在接受药物降眼压的同时,均可受到降眼压滴眼液的眼表损伤,且其发生眼表损伤的特点基本相似即以TFBUT缩短较多,而点状角膜炎的发生率相对较少,提示在临床中需要常规对接受眼表用药、降眼压的患者进行常规眼表的检查,以及早发现其眼表损伤、治疗眼表疾病,减少患者不适感,增加患者依从性,以使眼压保持稳定,达到保护青光眼视功能、避免失明的目的。
参考文献
1 Tham YC, Li X, Wong TY,etal. Global prevalence of glaucoma and projections of glaucoma burden through 2040:a systematic review and meta-analysis.Ophthalmology2014;121(11):2081-2090
2 Tojo N, Otsuka M, Miyakoshi A,etal. Improvement of fluctuations of intraocular pressure after cataract surgery in primary angle closure glaucoma patients.GraefesArchClinExpOphthalmol2014;252(9):1463-1468
3 Chen PP, Lin SC, Junk AK,etal. The effect of phacoemulsification on intraocular pressure in glaucoma patients:a report by the american academy of ophthalmology.Ophthalmology2015;122(7):1294-1307
4 Zhuo YH, Wang M, Li Y,etal. Phacoemulsification treatment of subjects with acute primary angle closure and chronic primary angle-closure glaucoma.JGlaucoma2009;18(9):646-651
5 Matlach J, Hoffmann N, Freiberg FJ,etal. Comparative study of trabeculectomy using single sutures versus releasable sutures.ClinOphthalmol2012;6:1019-1027
6 De Jong L, Lafuma A, Aguadé AS,etal. Five-year extension of a clinical trial comparing the EX-PRESS glaucoma filtration device and trabeculectomy in primary open-angle glaucoma.ClinOphthalmol2011;5:527-533
7 Costa VP, Marcon IM, GalvaoFilho RP,etal. The prevalence of ocular surface complaints in Brazilian patients with glaucoma or ocular hypertension.ArqBrasOftalmol2013;76(4):221-225
8 贺翔鸽.重视长期局部应用抗青光眼药物对眼表组织的损伤.中华眼科杂志2011;47(2):101-104
9 Anwar Z, Wellik SR, Galor A. Glaucoma therapy and ocular surface disease:current literature and recommendations.CurrOpinOphthalmol2013;24(2):136-143
10 中华医学会眼科学分会青光眼学组.我国原发性青光眼诊断和治疗专家共识(2014年).中华眼科杂志 2014;50(5):382-383
11 The definition and classification of dry eye disease:report of the Definition and Classification Subcommittee of the International Dry Eye Workshop (DEWS).OculSurf2007;5(2):75-92
12 The epidemiology of dry eye disease:report of the Epidemiology Subcommittee of the International Dry Eye Work Shop (2007).OculSurf2007;5(2):93-107
13 Leung EW, Medeiros FA, Weinreb RN.Prevalence of ocular surface disease in glaucoma patients.JGlaucoma2008;17(5):350-355
14 Ghosh S, O’Hare F, Lamoureux E,etal. Prevalence of signs and symptoms of ocular surface disease in individuals treated and not treated with glaucoma medication.ClinExpOphthalmol2012;40(7):675-681
15 Rossi GC, Pasinetti GM, Scudeller L,etal. Risk factors to develop ocular surface disease in treated glaucoma or ocular hypertension patients.EurJOphthalmol2013;23(3):296-302
16 Lee SY, Wong TT, Chua J,etal. Effect of chronic anti-glaucoma medications and trabeculectomy on tear osmolarity.Eye(Lond) 2013;27(10):1142-1150
17 Baudouin C.Ocular surface and external filtration surgery:mutual relationships.DevOphthalmol2012;50:64-78
·临床研究·
1Department of Ophthalmology;2Physical Examination Center, Sun Yat-Sen Memorial Hospital, Sun Yat-Sen University, Guangzhou 510120, Guangdong Province, China
Correspondence to:Mei Wang. Department of Ophthalmology, Sun Yat-Sen Memorial Hospital, Sun Yat-Sen University, Guangzhou 510120, Guangdong Province, China.13724856155@163.com
Received:2015-10-16Accepted:2016-01-13
Abstract
•AIM:To analyze ocular surface changes induced by topical intraocular-press(IOP)-lowering medication in primary glaucoma patients after antiglaucoma surgery.
•METHODS:A case control study. Patients with primary glaucoma (primary angle-closure glaucoma and primary open angle glaucoma) who were treated by a topical IOP-lowering medication containing benzalkonium chloride (BAK) were enrolled. According to either accepted antiglaucoma surgery or not, patients were divided into group with surgery and group without surgery, indicators of ocular surface disease(OSD) were compared between the two groups. Main indicators for outcomes included tear film break-up time (TFBUT) and fluorescein staining of the cornea (punctate keratitis).
•RESULTS:This study collected 39 primary glaucoma cases (72 eyes), in which there were 9 cases (14 eyes) in group with surgery and 30 cases (58 eyes) in group without surgery. There were 78% of the cases in group with surgery suffering from the OSD and 67% in group without surgery. There was no statistically significant difference between the two groups. In group with surgery, TFBUT abnormal rate was 50% and 14% of the cases with punctate keratitis. In group without surgery, the rates were 54% and 5% respectively, and there were no statistical differences between the two groups on the two indicators.
•CONCLUSION:The probability of ocular surface damage in primary glaucoma patients with topical IOP-lowering medication to control IOP after antiglaucoma surgery is similar to that in primary glaucoma patients with topical IOP-lowering medication only.
KEYWORDS:•ocular surface disease;glaucoma;medication
DOI:10.3980/j.issn.1672-5123.2016.2.26
收稿日期:2015-10-16 修回日期: 2106-01-13
通讯作者:王梅,副主任医师,硕士研究生导师.13724856155@163.com
作者简介:余韵,硕士,研究方向:青光眼、视网膜疾病。
- 国际眼科杂志的其它文章
- VEGF, HIF-1α and PEDF expression in the retina of streptozotocin-induced diabetics rats treated with ozone
- 比较糖尿病和非糖尿病患者超声乳化术超乳参数和黄斑厚度的变化
- Retinal asymmetry in Chinese adults measured by cirrus high definition optical coherence tomography
- Lens-sparing vitrectomy for shaken baby syndrome
- ReLEx®飞秒激光微小切口基质透镜取出术治疗近视或近视散光术后屈光情况研究
- Eaf2基因敲除对紫外线诱导的鼠白内障形成的影响

