孕妇支原体、衣原体感染与胎膜早破的相关性研究
虞晓潇
(浙江省宁波大学医学院附属医院妇产科,浙江 宁波 315020)
孕妇支原体、衣原体感染与胎膜早破的相关性研究
虞晓潇
(浙江省宁波大学医学院附属医院妇产科,浙江 宁波 315020)
目的分析孕妇生殖道解脲支原体(UU)、沙眼衣原体(CT)感染与胎膜早破的相关性。方法 选取2015年1月~2016年6月宁波大学医学院附属医院收治的胎膜早破孕妇300例作为研究对象,并随机抽取同期100例胎膜未破正常孕妇作为对照,对这两组孕妇的生殖道分泌物进行UU及CT检测。结果 胎膜早破组UU、CT阳性率分别为64.33%、9.33%,均明显高于无胎膜早破组(P<0.05)。A组绒毛膜羊膜炎、新生儿感染、产后出血、低体重儿发生率分别为69.81%、17.92%、30.66%、34.91%,均显著高于B组(P<0.05)。结论 胎膜早破的发生与UU、CT感染密切相关,可导致不良妊娠结局风险增加。
解脲支原体;沙眼衣原体;胎膜早破
胎膜早破为产科常见严重并发症之一,指的是临产前发生绒毛膜与羊膜破裂。胎膜早破若处理不当,可引起难产、羊水栓塞、产后出血、胎儿窘迫、围产儿感染等不良后果,乃至危及母儿生命[1]。胎膜早破的发病机制复杂,生殖道感染是引发胎膜早破的主要因素,也是临床一直关注的重点。解脲支原体(UU)与沙眼衣原体(CT)是临床常见的两种病原体,可引起生殖道感染,与女性不良妊娠结局存在密切的相关性[2]。为进一步探讨UU、CT感染与胎膜早破的相关性,本研究对我院胎盘早破孕妇300例及胎膜未破正常孕妇100例分别进行了UU与CT检测。现报告如下。
1 资料与方法
1.1 一般资料
选取2015年1月~2016年6月宁波大学医学院附属医院收治的胎膜早破孕妇300例作为研究对象,所有患者均符合《妇产科学》第8版中胎膜早破的诊断标准,酸碱试纸测阴道分泌物pH值>7,阴道分泌物镜检有羊齿状结晶,窥阴器检查可见宫颈有液体流出。同时选取同期100例胎膜未破正常孕妇作为对照。胎膜早破组年龄20~37岁,平均(29.7±2.6)岁,孕周33~42周,平均(35.8±5.4)周。无胎膜早破组年龄19~36岁,平均(29.3±3.0)岁,孕周34~42周,平均(36.2±5.9)周。两组孕妇均未合并其他妊娠合并症、孕期未使用过镇静药物、无宫颈手术或人流史、无全身感染。两组资料对比差异无统计学意义(P>0.05)。
1.2 方法
胎膜早破组入院已发生胎膜早破或待产胎膜早破的孕妇,采集标本的时间应在破膜后24h内,无胎膜早破组在入院时采集标本。具体方法为:常规消毒外阴,采用窥阴器暴露宫颈,将宫颈外口羊水、分泌物采用消毒棉球拭去,将消毒棉拭子插入宫颈管内停留几秒,再轻轻旋转3~5圈,获取宫颈细胞并置于培养管内,送检UU、CT。
胎膜病理检查:于胎膜破口处取2cm×2cm大小的胎膜组织,以消毒棉签将蜕膜组织去除,再以磷酸盐缓冲液(PBS)进行3次冲洗,去掉粘着的血液,以10%中性福尔马林进行固定,石蜡包埋,HE染色病检。
1.3 观察指标
(1)比较胎膜早破组与无胎膜早破组UU、CT阳性率;(2)根据UU、CT检测结果将胎膜早破孕妇分成两组,A组为UU和(或)CT 阳性孕妇,B组为UU、CT 阴性孕妇。比较两组不良妊娠结局。
1.4 统计分析
采取统计学软件SPSS13.0对数据进行处理,计数资料以百分数(%),例数(n)表示,采用x2检验,以P<0.05为差异有统计学意义。
2 结 果
2.1 胎膜早破组与无胎膜早破组孕妇UU、CT阳性率比较
胎膜早破组UU、CT阳性率分别为64.33%、9.33%,均明显高于无胎膜早破组(P<0.05)。见表1。
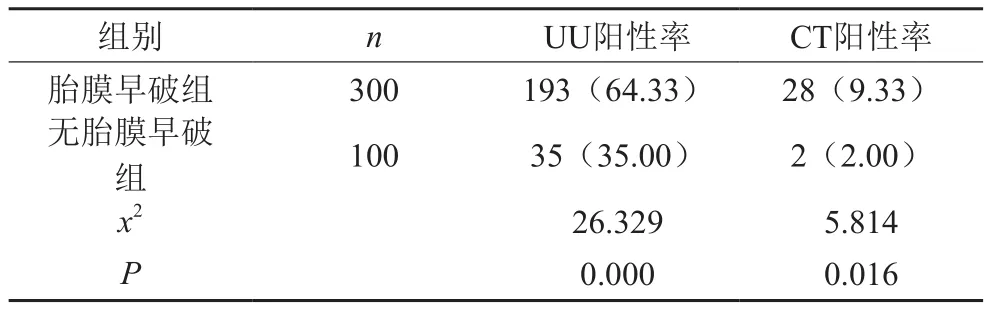
表1 胎膜早破组与无胎膜早破组孕妇UU、CT阳性率比较[n(%)]
2.2 A组与B组不良妊娠结局比较
A组绒毛膜羊膜炎、新生儿感染、产后出血、低体重儿发生率分别为69.81%、17.92%、30.66%、34.91%,均显著高于B组(P<0.05)。见表2。

表2 A组与B组不良妊娠结局比较[n(%)]
3 讨 论
研究证实[3],多种因素可引发胎膜早破,如生殖道感染、宫颈内口松弛、羊水过多、胎位异常等,其中引起胎膜早破的最主要、最直接原因是生殖道感染。女性生殖道感染在临床上十分多见,并与孕妇妊娠期内多种病变密切相关。生殖道感染后可促发多种炎性因子的释放,进而引发胎膜早破,上行感染后还可诱发绒毛膜羊膜炎,使新生儿感染以及产褥的发生风险增加。UU与CT是常见的两种生殖道感染致病菌,主要经性生活传播,可诱发女性盆腔炎、宫颈炎、子宫内膜炎等[4]。UU是原核细胞微生物的一种,大小介于细菌和病毒之间,主要寄生在泌尿生殖道尤其是孕妇下生殖道内,其作为一种条件致病菌,当数量达到一定程度时,可使免疫平衡被破坏,诱发胎膜早破、早产或胎儿宫内感染[5]。CT是一种寄生在细胞内的特殊病原菌,能诱导宿主细胞产生多种细胞因子,引起炎症反应,持续的炎症反应可造成病变部位出现病理性改变,引起组织损伤。CT感染后可不断破坏胎膜细胞,削弱胎膜张力,进而诱发胎膜早破。
本研究结果显示,胎膜早破孕妇的UU、CT阳性率明显高于未发生胎膜早破的正常孕妇,提示UU、CT感染在胎膜早破的发病中可起到重要作用。另外,胎膜早破合并UU、CT感染的孕妇绒毛膜羊膜炎、新生儿感染、产后出血、低体重儿发生率显著高于未合并感染的孕妇。表明胎膜早破合并UU、CT感染可增加不良妊娠结局的发生风险。与王宁等[6]的研究具有较高的一致性。其中胎膜早破合并UU、CT感染孕妇的绒毛膜羊膜炎发生率高达69.81%,表明妊娠合并UU、CT感染可使胎膜发生炎症反应,这也证实了妊娠合并生殖道感染可增加胎膜早破的发生风险。
综上所述,妊娠期内生殖道UU及CT感染是诱发胎膜早破的重要原因,并可使不良妊娠结局的发生风险明显升高,临床应高度重视。
[1] 张莹莹,王才智.胎膜早破孕妇生殖道感染情况及对妊娠结局影响[J].安徽医学,2016,37(5):550-553.
[2] Vielot N, Hudgens MG, Mugo N, et al. The role of Chlamydia trachomatis in high-risk human papillomavirus persistence among female sex workers in Nairobi, Kenya [J]. Sex Transm Dis, 2015, 42 (6): 305-311.
[3] 韦玉岚,黄秋艳.胎膜早破孕妇生殖道感染状况及其对妊娠结局的影响[J].广西医学,2014,36(6):803-804,807.
[4] 潘永苗,孙惠兰,陈颖丽,等.探讨解脲支原体、沙眼衣原体感染与复发性自然流产的相关性[J].中国妇幼保健,2016,31(4):799-801.
[5] Ahmadi A, Khodabandehloo M, Ramazanzadeh R, et al. Association between Ureaplasma urealyticum endocervical infection and spontaneous abortion [J]. Iran J Microbiol, 2014, 6 (6): 392-397.
[6] 王 宁,杨 丽.生殖道支原体、衣原体感染与不良妊娠结局的相关性探讨[J].中国性科学,2015,24(5):66-68.
R714.43+3
B
ISSN.2095-8803.2016.10.131.02

