儿科监护病房急性呼吸窘迫综合征患儿危重病例评分与死亡危险评分价值分析
李冰??王天锁??吕芍红
[摘要] 目的 探讨儿科监护病房急性呼吸窘迫综合征患儿危重病例评分与死亡危险评分的价值。 方法 回顾性分析入住我院PICU急性呼吸窘迫综合征患儿79例的临床资料。所有患儿均同时进行了小儿危重病例评分以及死亡危险评分,分析两种方法对急性呼吸窘迫综合征患儿死亡风险的预测作用,并分析两种评分方法的相关性。 结果 死亡组与存活组患儿PCIS和PRISM 评分存在显著差异(P<0.01)。两种评分结果存在显著负相关关系(P<0.01)。Logistic回归分析显示PCIS和PRISM不是ARDS患儿死亡的独立预测因子(P>0.05)。 结论 PCIS及PRISM对PICU急性呼吸窘迫综合征患者病情的评估具有高度的一致性,并且能够较为准确地评估患儿的病情,但其并不能作为预测患儿死亡的独立预测因子。
[关键词] 儿科监护病房;急性呼吸窘迫综合征;小儿危重病例评分;小儿死亡危险评分
[中图分类号] R725.6 [文献标识码] B [文章编号] 2095-0616(2015)17-203-03
Value analysis of pediatric critical illness score and death risk score for children with acute respiratory distress syndrome in PCIU
LI Bing WANG Tiansuo LI Shaohong
Department of Pediatrics, Dengfeng People's Hospital, Dengfeng 452470, China
[Abstract] Objective To analyze value of pediatric critical illness score and death risk score for Children with acute respiratory distress syndrome in PCIU. Methods Clinical data of 79 cases with acute respiratory distress syndrome in PCIU were retrospectivly analyzed. All cases were evaluated by pediatric critical illness score and death risk score. Predictive effect of two methods for acute respiratory distress syndrome was evaluated, and the correlation of two methods was analyzed. Results PCIS and PRISM of death group and survival group showed significant difference(P<0.01). There were significant negative correlation between two method results(P<0.01). Logistic regression analysis result showed PCIS and PRISM were not independent predictors for children with ARDS(P>0.05). Conclusion Pediatric critical illness score and death risk score for children with acute respiratory distress syndrome in PCIU show hgh degree of consistency, and can assess the patient's condition to be able to accurately, but they are not independent predictors.
[Key words] PCIU; Acute respiratory distress syndrome; Pediatric critical illness score; Death risk score
随着急诊医学的发展,危重病患儿病情的严重程度评分方法也得到不断的完善。小儿危重病理评分方法对准确掌握患儿病情,预测死亡的危险性具有重要的临床意义[1]。小儿死亡危险评分是评价小儿危重病例病情的另一种重要的方法,评分越高,则患者病情越重、死亡率越高[2]。目前对两种方法在小儿急性呼吸窘迫综合征(ARDS)的评价作用报道较少,本研究分析两种评分方法对PICU急性呼吸窘迫综合征患儿预后的预测作用,并分析两种方法是否存在相关性。现将结果报道如下。
1 资料与方法
1.1 一般资料
选择2013年6月~2014年5月在我院PICU治疗的急性呼吸窘迫综合征患儿79例的临床资料。所有患儿均符合小儿急性呼吸窘迫综合征诊断标准,急性起病,氧合指数≤26.7kPa,胸部CR显示双飞斑片状阴影,肺动脉嵌顿压≤18mm Hg,或者无左心房压力增高的证据。79例患儿男44例,女35例,年龄1个月~13岁,平均(6.4±2.7)岁。疾病转归:54例患儿死亡,为死亡组,25例患儿存活,为存活组。两组患儿的性别比和平均年龄比较差异无统计学意义(P>0.05),具有可比性。
1.2 评分方法
参考文献[3]采用简化的小儿危重病例评分系统(PCIS)以对患儿的病情进行评估,在入院时对患儿进行评估。非危重:PCIS>80分;危重:71~80分;极危重:≤70分;得分越低患者病情越重。同时采用小儿死亡危险评分[4]对患儿病情进行评估,危重组≥15分,非危重组<15分,得分越高患者病情越重。根据患儿的疾病转归分为死亡组和存活组,比较两组患儿小儿危重病例评分结果以及小儿死亡危险评分结果,分析两种评分方法对患儿预后的预测作用。并分析两种评分方法的相关性。endprint
1.3 研究方法
采用SPSS13.0统计学软件对数据进行分析。计数资料采用x2检验,计量资料采用()表示,采用t检验。相关性分析采用直线相关分析法。采用Logistic回归分析分析两种评分方法是否可以作为预测ARDS患儿死亡的独立预测因素,P<0.05为差异有统计学意义。
2 结果
2.1 死亡组和存活组患儿PCIS评分结果以及小儿死亡危险评分结果
死亡组PCIS评分结果显示,72.2%患儿得分≤70分,为极危重,24.1%的患儿得分71~80分,为危重,而存活组52.0%的患儿得分≤80分,48%的患儿得分>80分,为非危重,两组比较(P<0.01)。死亡组PRISM评分结果显示,96.3%患儿得分≥15分,为危重,而存活组32.0%的患儿得分≥15分,两组比较差异有统计学意义(P<0.01)。见表1~2。
表1 死亡组和存活组患儿PCIS评分结果[n(%)]
组别 n ≤70分 71~80分 >80分
死亡组 54 39(72.2) 13(24.1) 2(3.7)
存活组 25 2(8.0) 11(44.0) 12(48.0)
注:两组PCIS评分不同分值分布情况比较,x2=34.735,P<0.01
表2 死亡组和存活组患儿小儿死亡危险评分结果[n(%)]
组别 n ≥15分 <15分
死亡组 54 52(96.3) 2(3.7)
存活组 25 8(32.0) 17(68.0)
注:两组小儿死亡危险评分不同分值分布情况比较,x2=35.235,P<0.01
2.2 两种方法的相关性
将两种方法评分结果进行直线分析,结果显示,r=-0.905,P<0.01,两者呈显著负相关的关系。
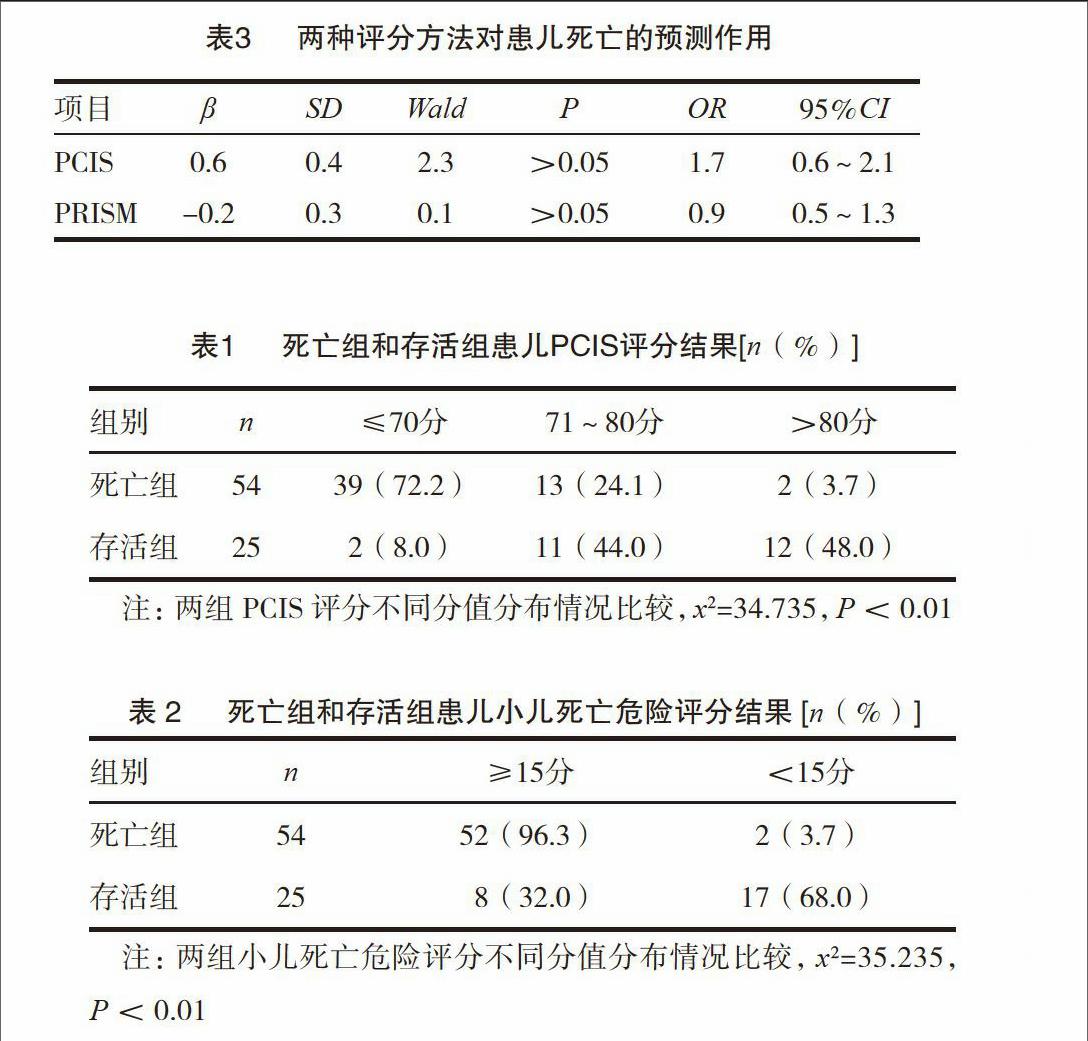
2.3 两种评分方法对患儿死亡的预测作用
Logistic回归分析显示PCIS以及PRISM并不能作为PICU急性呼吸窘迫综合征患儿死亡的独立预测因素。见表3。
表3 两种评分方法对患儿死亡的预测作用
项目 β SD Wald P OR 95%CI
PCIS 0.6 0.4 2.3 >0.05 1.7 0.6~2.1
PRISM -0.2 0.3 0.1 >0.05 0.9 0.5~1.3
3 讨论
小儿急性呼吸窘迫综合征是PICU常见危重症,患儿多病情危重,预后较差,及时对患者病情进行预测,采取相应的治疗,对患儿的结局具有积极的意义。近年来,急诊医学得到了迅速的发展,对危重患儿病情的评估方法也在不断完善。1984年北京儿童医院等13个单位拟定了“危重病例评分法试行方案”,1995年中华儿科学会急诊组以及中华急诊医学会儿科组在原方法的基础上,并参考国际先进经验制定了新的小儿危重病例评分方法,2001年该方法进一步得到完善[5-6]。
危重症评分能够使临床医生更高地掌握患儿的病情。对危重症患者病情评分方法通常需要客观、全麻、简便、符合国内的情况,符合小儿特点。小儿危重病例评分法(pediatric clinical illness score,PCIS)以生理学评分为原则,包含10项指标,其中BUN和Cr任选一项即可,包括心率、收缩压、呼吸、PaO2、pH、Na+、K+、Cr/BUN、Hb、胃肠系统表现(应激性溃疡出血及肠麻痹、应激性溃疡出血、其他)。该评分方法不适用于新生儿以及慢性疾病患儿的危重状态,首次评分应该在24h内进行,并可根据患儿的病情进行多次评分,在不吸氧的情况下测PaO2[7-8]。患儿分值越高则病情越轻,分值越低病情越重。>80分为非危重,71~80分为危重,≤70分为极危重。在本次研究中,72.2%的死亡患儿PCIS评分≤70分,24.1%评分71~80分,8.0%的存活患儿PCIS评分≤70分,44.0%评分71~80分,48.0%评分>80分。死亡患儿PCIS评分显示为极危重的比例显著高于存活的患儿。提示PCIS对急性呼吸窘迫综合征患儿病情评估具有较好的临床效果。
小儿死亡危险评分(PRISM)包含14个生理参数,心率、血压、瞳孔反应、血糖、血气分析、血清胆红素等。记录患儿入院24h内各项参数的最差值用于分析,每项参数计分1~10分,计算总分。PRISM评分越高则患儿的病情越严重,患儿的死亡率会越高[9-12]。在本次研究中,死亡组96.3%的患儿评分≥15分,为危重患儿,其评分<15分的患儿占3.7%,为非危重患儿,结果与PCIS评分结果相同,PCIS评分结果显示死亡组3.7%的患儿为非危重。PRISM评分结果显示存活组患儿32.0%评分结果≥15分,与死亡组比较,差异显著(P<0.01)。提示PRISM对预测急性呼吸综合征患儿的病情评估具有较好的临床意义[13-14]。
相关性分析结果显示,患儿PCIS评分与PRISM评分结果显著负相关的关系。这提示两种评分方法对PICU急性呼吸窘迫综合征患儿的病情的评估具有高度的一致性。但是Logistic回归分析显示,PCIS以及PRISM两种评分方法并不能作为ARDS患儿死亡的独立危险预测因子。
综上所述,PCIS及PRISM对PICU急性呼吸窘迫综合征患者病情的评估具有高度的一致性,并且能够较为准确地评估患儿的病情,但其并不能作为预测患儿死亡的独立预测因子。
[参考文献]
[1] 谢峰,田艳娟.小儿危重病例评分法在儿童重症监护病房中的应用[J].宁夏医科大学学报,2013,35(5):583-584.
[2] Pollock E,Ford JEL,Corey M,et al.Use of the pediatric risk of mortality score to predict nosocomial infection in a pediatric intensive care unit[J].Crit Care Med,1991,19 (2):160-165.endprint
[3] 樊寻梅,宋国维,任晓旭.简化小儿危重病例评分法的临床应用[J].中华儿科杂志,2003,41(8):565-569.
[4] 江学成.关于危重病评分的答疑[J].中国危重病急救学,2003,13(4):197-200.
[5] 张婷婷,庄周颖,傅丽娟.复杂型先天性心脏病患儿术后应用危重程度评分工具的效果分析[J].上海交通大学学报(医学版),2014,34(5):700-704.
[6] 孟新科,江学成,杨欣建.急危重症评分-评价、预测、处理[M].北京:人民卫生出版社,2008:109.
[7] 陈光营,陆铸今.小儿危重评分和死亡危险评分在监护室中的应用[J].中国小儿急救医学,2008,15:112.
[8] 任晓旭,宋国维.第3代小儿死亡危险评分和小儿危重病例评分的应用[J].实用儿科临床杂志,2006,21(6):382-384.
[9] Pollack MM,Ruttimann UE,Getson PR.Pediatric risk of mortality(PRISM) score[J].Crit Care Med,1988,16(11):1110-1116.
[10] Pollack MM,Patel KM,Ruttimann UE.PRISMⅢ:An update pediatric risk of mortality score[J].Crit Care Med,1996,24(5):743-752.
[11] 尹祥.NT-proBNP动态测定对急性呼吸窘迫综合征合并感染性休克患者预后评估的价值[J].中国当代医药,2014,21(27):11-15.
[12] 周烨强,华锋.急性呼吸窘迫综合征患者NT-proBNP与病情严重程度及预后的关系[J].中国现代医生,2015,53(11):11-15.
[13] 张剑珲,曾其毅,陶建平.小儿死亡危险评分的临床应用[J].实用儿科临床杂志,2005,20(6):569-570.
[14] 梁爱萍,尹丽霞.小儿死亡危险评分的临床应用[J].中国煤炭工业医学杂志,2010,13(11):1642.
(收稿日期:2014-12-30)endprint

