四川省肿瘤医院2014年临床常见细菌耐药性监测
胥萍瑶
(四川省肿瘤医院检验科,成都610041)
感染是恶性肿瘤最为常见的并发症之一,近年来随着抗菌药物的广泛应用,多重耐药和泛耐药菌株日益增多,使得恶性肿瘤患者感染控制的难度加大,给临床的诊断治疗带来巨大困难。为了能准确掌握我院肿瘤患者常见细菌分布情况及其耐药性,指导防控工作及临床合理用药,我院从2011年开始,每年对肿瘤患者临床分离病原菌的分布及耐药情况进行分析,现将2014年监测结果总结如下。
1 材料与方法
1.1 菌种来源
收集2014年1月~2014年12月在我院就医的肿瘤患者临床标本中分离到的病原菌1 156株(剔除重复病人同一部位相同细菌后),其中0.87%(10/1 156)来源于门诊病人,99.13%(1 146/1 156)来源于住院病人,按统一方案进行药敏试验。具体菌种分布详见表1。
1.2 细菌鉴定及药敏
普通细菌采用西门子MicroScan 4系统进行细菌鉴定及药敏试验,肺炎链球菌及其他链球菌属,流感嗜血杆菌等采用法国生物梅里埃药敏板条。部分补充药敏试验采用MH琼脂,药敏纸片购自英国OXIOD公司,具体抗生素种类详见表2~5。
1.3 质量控制
按照CLSI要求进行质量控制。质控菌株包括:大肠埃希菌ATCC 25922、金黄色葡萄球菌ATCC25923、金黄色葡萄球菌ATCC29213、肺炎克雷伯菌ATCC-700603、铜绿假单胞菌 ATCC27853、肺炎链球菌ATCC49619及流感嗜血菌ATCC49247。
1.4 数据分析
判断标准按照CLSI 2012[1]标准,结果用WHONET 5.6软件进行分析。
2 结果
2.1 细菌分布及标本来源
按患者第一次分离菌株进行统计,2014年共收集到1 156株临床分离菌,其中革兰阴性杆菌75.9%(877/1 156),革兰阳性球菌 24.1%(279/1 156)。革兰阴性杆菌中排名前三位的是大肠埃希菌20%(232/1 156),肺炎克雷伯菌 17.5%(202/1 156),铜绿假单胞菌10.2%(118/1 156);革兰阳性球菌中,葡萄球菌属占13.5%(156/1 156)位居第一,链球菌属6.7%(77/1 156)占第二,肠球菌属 3.9%(45/1 156)。主要菌种分布见表1。
所分离的细菌中,有41%来自痰液等呼吸道标本,19.2%来自尿液标本,其余分别为血液12.2%,引流液4.9%,分泌物4.5%等。
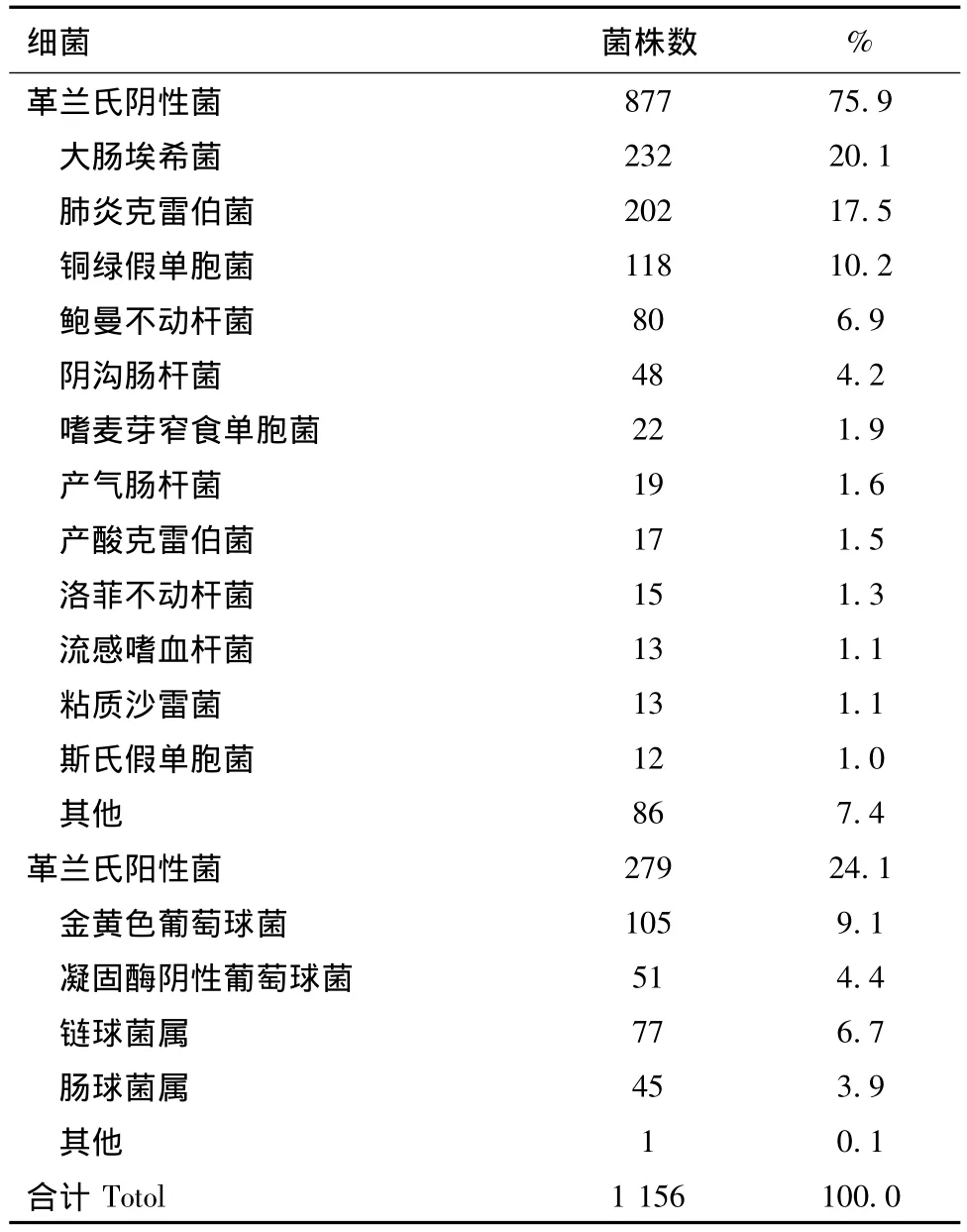
表1 临床分离菌菌种分布Table 1 Distribution of clinical isolates by species
2.2 主要革兰氏阳性菌耐药情况
2.2.1 葡萄球菌属 共检出金黄色葡萄球菌105株,凝固酶阴性葡萄球菌51株。其中,耐甲氧西林金黄色葡萄球菌(MRSA)有14例(13.3%),耐甲氧西林凝固酶阴性葡萄球菌(MRCNS)有41例(80.4%),未检出对万古霉素、利奈唑胺、达托霉素耐药的菌株。耐药情况见表2。
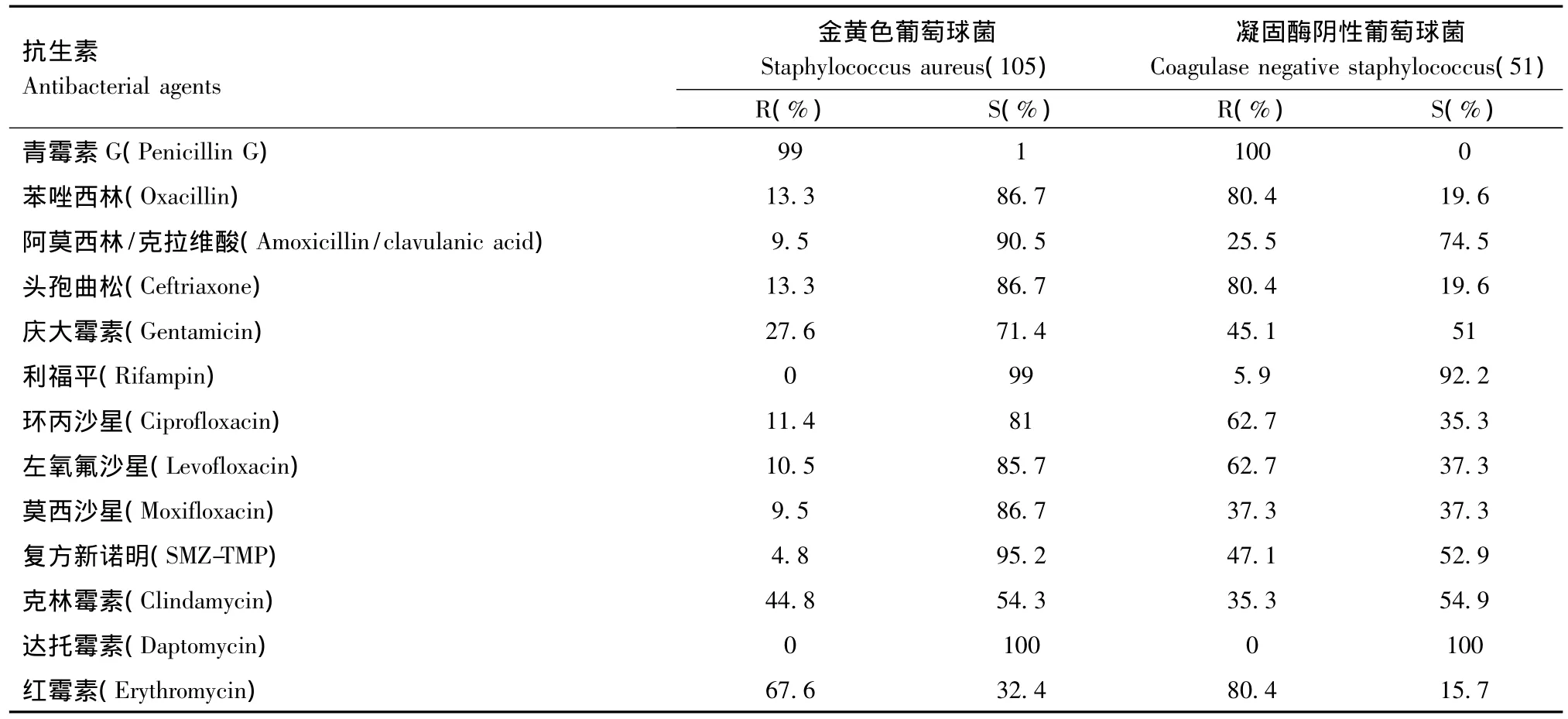
表2 葡萄球菌对抗菌药物的耐药率和敏感率Table 2 The resistance and sensitivity percentage of Staphylococcus to antibiotics

抗生素Antibacterial agents凝固酶阴性葡萄球菌Coagulase negative staphylococcus(51)R(%) S(%) R(%) S(%)金黄色葡萄球菌Staphylococcus aureus(105)99 2 96.1利奈唑胺(Linezolid) 0 100 0 100万古霉素(Vancomycin) 0 100 0 100奎奴普丁/达福普汀(Quinupristin/Dalfopristin) 0 100 0 98四环素(Tetracycline)呋喃妥因(Nitrofurantoin)1 20 77.1 27.5 72.5
2.2.2 肠球菌属 肠球菌属共有45例,其中粪肠球菌32例,屎肠球菌9例,其余肠球菌4例。因总分离数较少,本次按菌属整体统计。其中,对高浓度庆大霉素及高浓度链霉素耐药的肠球菌分别为55.6%和35.6%,未分离出对万古霉素耐药的肠球菌。具体情况见表3。
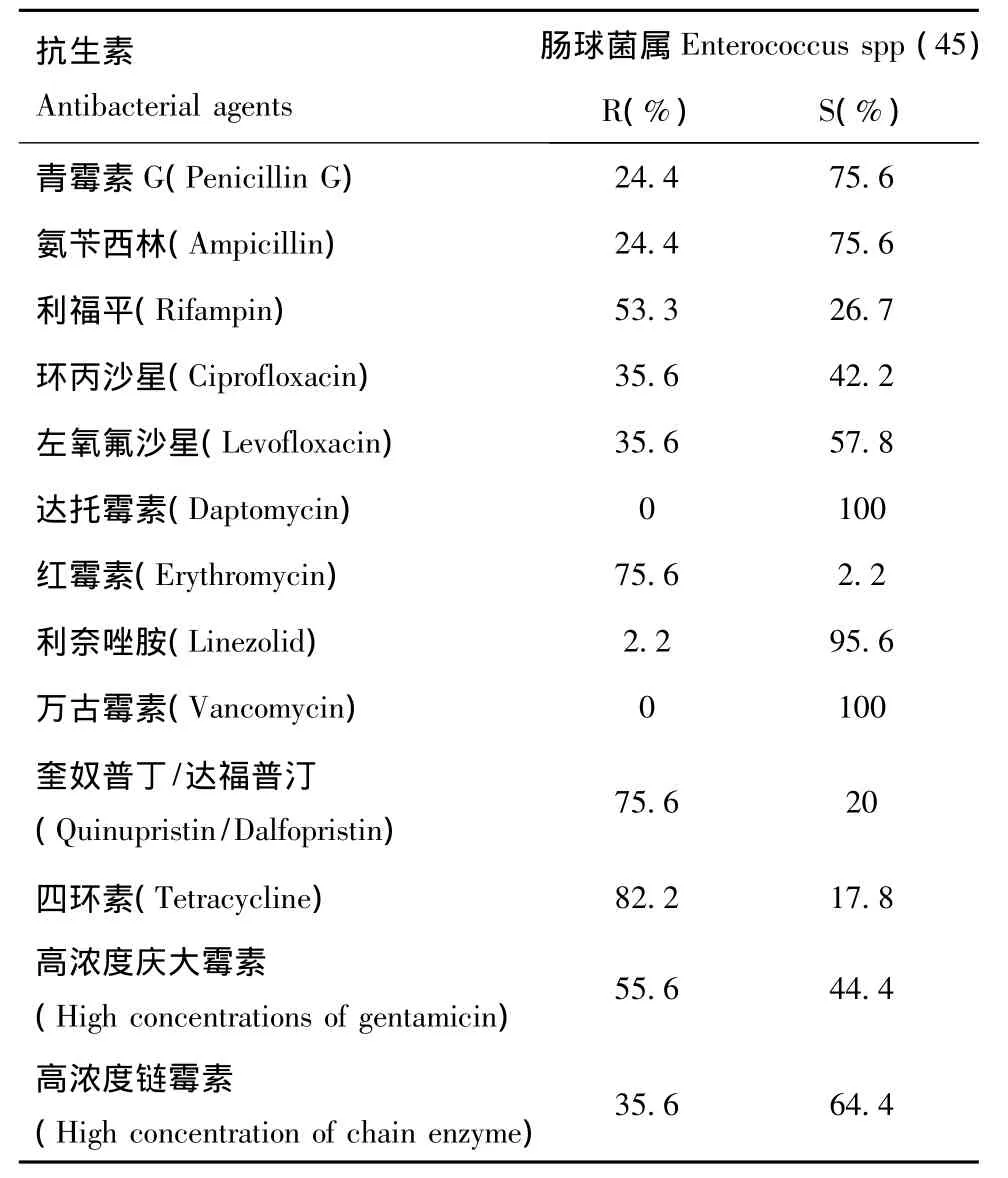
表3 肠球菌对抗菌药物的耐药率和敏感率Table 3 The resistance and sensitivity percentage of enterococci to antibiotics
2.3 主要革兰氏阴性菌耐药情况
2.3.1 肠杆菌科细菌 此次监测肠杆菌科细菌排在前三位的细菌是大肠埃希菌232株,肺炎克雷伯菌202株,阴沟肠杆菌48株。其中,产超广谱β内酰胺酶(ESBLs)的大肠埃希菌及克雷伯菌属细菌(肺炎克雷伯菌和产酸克雷伯菌)的检出率为51.3%和18.6%。碳青霉烯类抗生素对所有肠杆菌科细菌保持较高活性,但也出现了少许耐药株。大肠埃希菌、肺炎克雷伯菌及阴沟肠杆菌对常见药物的耐药情况见表4。
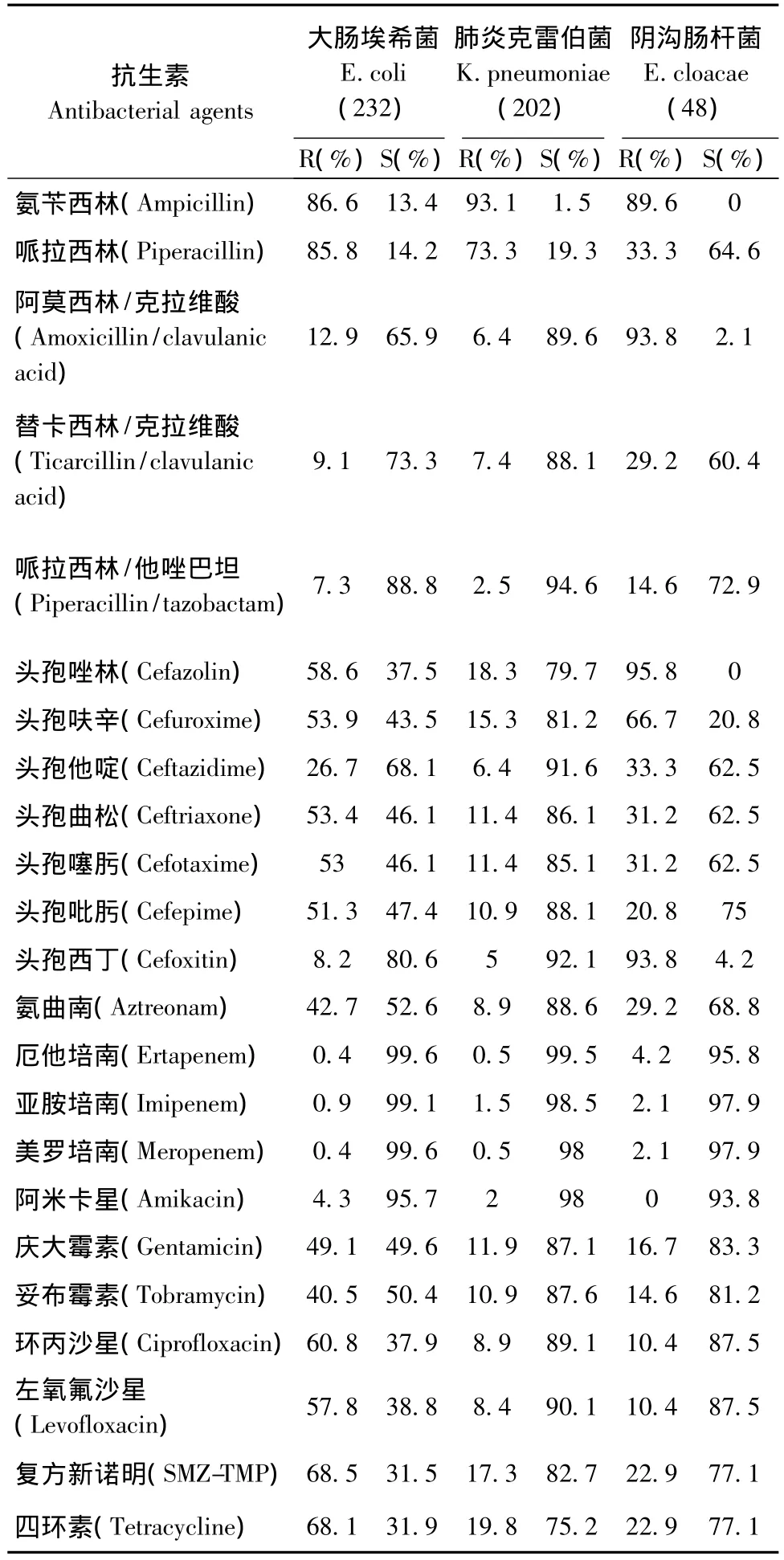
表4 大肠埃希菌、肺炎克雷伯菌、阴沟肠杆菌对抗菌药物的耐药率和敏感率Table 4 The resistance and sensitivity percentage of Escherichia coli,Klebsiellapneumoniae and Enterobacter cloacae
2.3.2 非发酵菌 铜绿假单胞菌、鲍曼不动杆菌及嗜麦芽窄食单胞菌分列非发酵菌的前三位。铜绿假单胞菌对常用抗生素耐药性较低,其多重耐药株的检出率为35.6%(42/118),而鲍曼不动杆菌耐药性较为严重,多重耐药株的检出率为53.8%(43/80)。除了阿米卡星、左氧氟沙星及复方新诺明,鲍曼不动杆菌对大多数抗生素耐药率高于40%。三者的主要耐药性见表5。
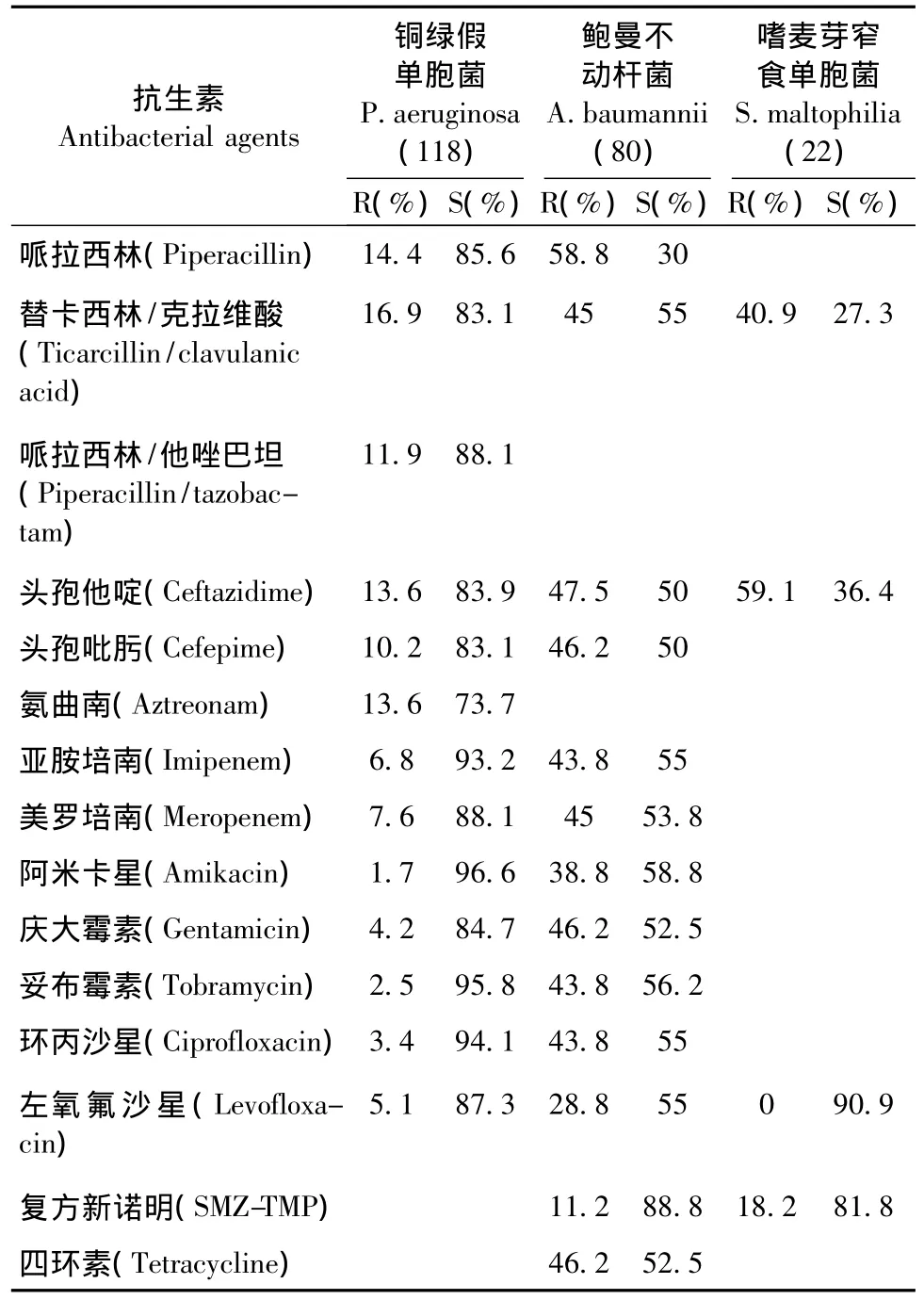
表5 铜绿假单胞菌、鲍曼不动杆菌、嗜麦芽寡养单胞菌对抗菌药物的耐药率和敏感率Table 5 The resistance and sensitivity percentage of Pseudomonas aeruginosa,Acinetobacter baumannii and Stenotrophomonas maltophilia anibiotics
3 讨论
本次监测,共收集到细菌1 156株,其中革兰阴性杆菌75.9%,革兰阳性球菌24.1%,与四川省细菌耐药监测网2012年数据相似[2]。在革兰阳性球菌中,金黄色葡萄球菌分离率最高,占全部细菌的9.1%,但低于我院 2012年数据(14.46%)。肠杆菌科细菌中排名前三位的是大肠埃希菌、肺炎克雷伯菌、阴沟肠杆菌,与2012年相比排名有所变化(2012年为肺炎克雷伯菌、大肠埃希菌、阴沟肠杆菌)。非发酵菌中铜绿假单胞菌位居第一,占所有细菌的10.2%。整体细菌分布与四川省2012年数据较一致。
葡萄球菌中,MRSA的分离率为13.3%,略高于2013年数据(12.98%),但低于2012 年的34.6%,同时也低于四川及全国相关报道[2-3]。2012年初,我院发生一次MRSA的小范围流行后,加强了对MRSA感染或定植患者的隔离,强化手卫生,对ICU等重点科室进行主动筛查等干预措施,可能是我院MRSA检出率逐年降低的原因。凝固酶阴性葡萄球菌中,MRCNS检出率为80.4%,与报道较一致[2-3]。从药敏报告上看,耐甲氧西林葡萄球菌对临床绝大多数抗生素耐药性要高于非甲氧西林耐药株。未发现对万古霉素、利奈唑胺、达托霉素耐药的菌株。
阳性菌中排名第二位的肠球菌属,对红霉素、四环素及奎奴普丁/达福普汀的耐药性较高,均大于75%,而对万古霉素、达托霉素及利奈唑胺保持较高敏感性。因分离株数较少,本次统计没有将粪肠球菌和屎肠球菌的耐药情况分别列表,但从整体上看,除了四环素和奎奴普丁/达福普汀,屎肠球菌对绝大多数抗菌药物的耐药性要高于粪肠球菌,且发现一例屎肠球菌对利奈唑胺耐药。虽然今年未分离出对万古霉素耐药的肠球菌,但在西南地区历年耐药监测中发现耐万古霉素肠球菌(VRE)逐年有上涨趋势[4-5],我院往年数据中也有出现,需要引起重视。
肠杆菌科细菌中,大肠埃希菌对除头孢他啶以外的三四代头孢菌素耐药率均大于50%,这可能与三代头孢临床使用增多有关。阿米卡星、哌拉西林/他唑巴坦对肠杆菌科细菌仍保持较高活性,但总体抗菌活性最高的是碳青霉烯类抗生素。但近年耐碳青霉烯类抗生素肠杆菌科细菌(CRE)逐年增多,这类细菌常带有耐碳青霉烯酶基因,或是有外膜孔蛋白的低表达,某些细菌同时产ESBLs或AmpC酶等,对大多数抗菌药物耐药,成为临床治疗上的难题[6-8]。本次监测共分离出2例大肠埃希菌、3例肺炎克雷伯菌及1例阴沟肠杆菌对碳青霉烯类抗生素耐药。有报道显示多黏菌素类(包括多黏菌素B和黏菌素)、替加环素、磷霉素和阿米卡星对CRE菌株有良好抗菌活性[9],可选择粘菌素或阿米卡星联合碳青霉烯类,粘菌素联合替加环素等治疗方案。
非发酵菌中铜绿假单胞菌分离率最高,其中多重耐药株的检出率为 35.6%,较 2012、2013年(44.6%、41.3%)有所降低。铜绿假单胞菌整体耐药情况尚好,对其常用抗生素耐药率均低于20%。多重耐药鲍曼不动杆菌检出率为53.8%,虽然低于2012 及2013 数据(分别为68.8%、56.0%),但耐药情况较为严重,除了对阿米卡星、左氧氟沙星及复方新诺明的耐药率分别为38.8%、28.8%和11.2%,对其他常规药物,包括碳青霉烯类抗生素的耐药率都大于40%。对这类细菌加做头孢哌酮/舒巴坦药敏试验,显示出较好抗菌活性,敏感率高于85%,可供临床参考用药。
从本次监测中我们发现,肿瘤患者感染仍以呼吸道为主,其细菌分布与全省监测数据较为一致。肿瘤患者因其自身基础疾病,免疫力低下,住院时间较长,接受手术、放疗、化疗及其他侵入性操作较多,成为院内感染的高危人群。为了最大程度上降低恶性肿瘤患者多重耐药菌的感染率及病死率,一方面我们应加大对医护人员的培训,重视病原菌培养及参考药敏结果用药,另一方面医院要更为严格地控制抗生素使用,落实院感各项措施,加强隔离与消毒,以延缓多重耐药菌的出现及防止交叉感染。
[1] Clinical and Laboratory Standards Institute.Performance standards for antimicrobial susceptibility:Tweenty-first informational supplement[S].2012,M100-S22 Vol 32 NO.3.
[2] 喻 华,刘 华,黄文芳,等.四川省细菌耐药监测网2012年细菌耐药性监测[J].中国抗生素杂志,2014,39(5):332-337.
[3] 汪 复,朱德妹,胡付品,等.2012年中国CHINET细菌耐药性监测[J].中国感染与化疗杂志,2013,13(5):321-330.
[4] 黄湘宁,喻 华,乔 宁,等.卫生部全国细菌耐药监测~2010年西南地区细菌耐药监测[J].中国临床药理学杂志,2011,27(12):948-953.
[5] 饶绍琴,周忠华,喻 华,等.Mohnarin 2009年报告:西南地区细菌耐药监测[J].中国临床药理学杂志,2010,27(7):546-550.
[6] Bush k.Alarming β-lactamase-mediated resistance in multi-drugresistant Enterobacteraceae[J].Curr Opinion Microbiol,2O10,13(5):558-564.
[7] Nordmann P,Dortet L,Poirel L.Carbapenem resistance in Enterobacteriaceae:here is the storm![J].Trends Mol Med,2012,18(6):263-271.
[8] Hu FP,Chen SD,Xu XG,et al.Emergence of carbapenem resistant clinical Enterobaeteriaceae isolates from a teaching hospital in Shanghai,China[J].J Med Microbiol,2012,61(Pt1):132-136.
[9] van Duin DV,Kaye RS,Neuner EA,et al.Carbapenem-resistant Enterobaeteriaceae,a review of treatment and outcomes[J].Diagn Microbiol Infect Dis,2013,75(2):115-120.

