72例妊娠合并梅毒患者产儿的临床分析
曹东连,王成虎
(1.临县人民医院,山西临县033200;2.山西省儿童医院,山西太原030013)
72例妊娠合并梅毒患者产儿的临床分析
曹东连1,王成虎2
(1.临县人民医院,山西临县033200;2.山西省儿童医院,山西太原030013)
目的:分析妊娠合并梅毒患者产儿的临床特点与治疗。方法:对72例妊娠合并梅毒患者及其产儿的临床资料进行回顾性分析,将其分为治疗组和对照组(未进行梅毒干预),比较其小于胎龄儿、适于胎龄儿、大于胎龄儿、流产、死胎、死产,以及活产先天梅毒儿的情况。结果:治疗组小于胎龄儿和流产、死胎、死产的发生率及活产先天梅毒儿发生率明显低于对照组(P<0.05),先天梅毒儿经青霉素治疗,远期随访无复发,部分患儿经预防用药,未患先天梅毒。结论:对妊娠合并梅毒患者积极规范治疗,并对先天梅毒儿积极治疗,以及对新生儿预防用药,可降低先天梅毒儿出生率,且预后相对较好。
妊娠;梅毒;先天梅毒儿
梅毒是由苍白密螺旋体感染引起的慢性全身性性传播疾病,近年来,孕妇感染梅毒发病率明显上升。孕妇感染梅毒后,不仅可引起局部或/及全身多器官损害,而且孕妇可通过胎盘将梅毒螺旋体传给胎儿,影响胎儿发育,甚至造成先天梅毒[1]。本研究就72例妊娠合并梅毒患者的产儿进行分析,现将结果报告如下。
1资料与方法
1.1一般资料
选取临县人民医院2010~2014年收治的妊娠合并梅毒患者72例,年龄19~23岁共20例,23~30岁共42例,31~40岁共10例,平均(26.12±4.68)岁;初产妇41例,经产妇31例;潜伏期梅毒59例,一期梅毒12例,二期梅毒1例;初中以下学历44例,高中中专学历18例,大专以上学历10例;有多性伴11例,不安全性行为30例,性伴感染史23例,8例否认该类病史;孕妇接受梅毒检查:孕早期13例,孕中晚期25例,临产时检查34例;规范治疗2疗程22例,1疗程16例,告知病情但选择不治疗者34例。将未治疗的34例作为对照组,余治疗病例(38例)作为治疗组。两组一般资料相比,无统计学差异(P>0.05),具有可比性。
1.2诊断标准
1.2.1妊娠期梅毒的诊断标准[2]a)有多性伴、不安全性行为或性伴感染史;b)具有各期梅毒相应的临床症状和体征;c)皮肤黏膜损害或淋巴结穿刺液可查见梅毒螺旋体;d)非梅毒螺旋体抗原血清学试验,即快速血浆反应素环状卡片试验(RPR)阳性和梅毒螺旋体抗原血清学试验即梅毒螺旋体明胶凝集试验(TPPA)阳性。e)脑脊液检查异常(包括脑脊液白细胞计数≥10×106/L、蛋白测定>500 mg/L)、性病研究实验室玻片试验(VDRL)阳性或荧光螺旋体抗体吸收试验(FTA-ABS)阳性。符合第3项或1、2、4项可确诊,合并第5项考虑神经梅毒,同时除外RPR及TPPA生物学假阳性。
1.2.2新生儿先天梅毒的诊断标准[2]a)婴幼儿母亲为梅毒患者;b)有各期先天梅毒的临床症状和体征;c)新生儿RPR滴度≥母亲RPR滴度4倍以上; d)暗视野显微镜检查:在早期先天梅毒儿的皮肤黏膜损害或胎盘中查到梅毒螺旋体。
1.3实验试剂
梅毒螺旋体明胶颗粒凝集试验(TPPA)(珠海丽珠试剂有限公司生产),快速血浆反应素环状卡片试验(RPR)(上海荣盛生物药业公司生产)。
1.4治疗方法
苄星青霉素240万u,分两侧臀部肌内注射,每周1次,连续3周,青霉素过敏者选用头孢曲松500 mg,肌内注射,1次/d,共10 d,青霉素和头孢曲松均过敏者,选用红霉素500 mg,4次/d,口服,连续15 d。新生儿先天梅毒治疗:静滴青霉素5万U/kg,出生7 d内为q 12 h,出生7 d后为q 8 h,10 d为1疗程,合并神经梅毒者14 d为1疗程。治疗组,在妊娠早中期及妊娠晚期[1],上述方法各使用1疗程,中间间隔至少2周。
1.5统计学分析
采用SPSS18.0软件进行统计学分析,计数资料用百分率(%)表示,组间比较采用χ2检验,P<0.05为差异有统计学意义。
2结果
2.1两组妊娠梅毒患者产儿情况比较
72例妊娠梅毒患者中,治疗组死产1例,对照组自然流产2例、死胎3例、死产1例。两组小于胎龄儿、适于胎龄儿及流产、死胎、死产比较,治疗组的发生率明显低于对照组(P<0.05),见表1。
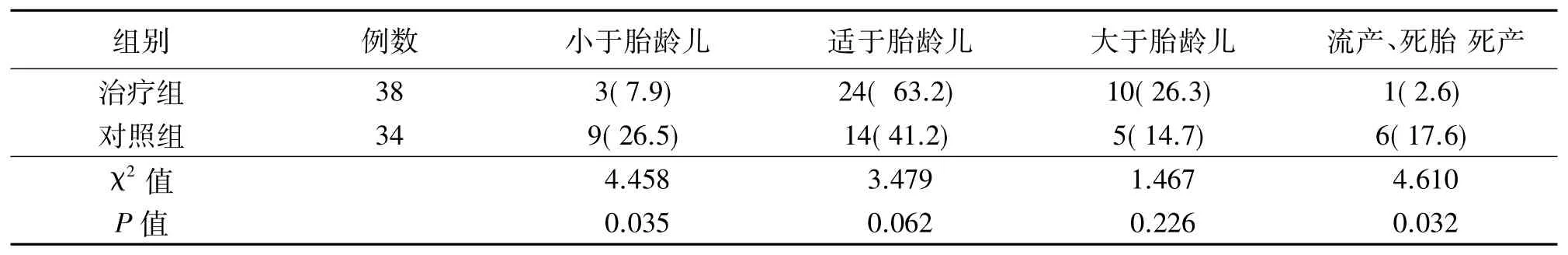
表1两组妊娠梅毒患者所生新生儿结局比较n(%)
2.2两组先天梅毒儿出生率比较
72例妊娠梅毒患者共活产新生儿65例,其中治疗组产37例,确诊先天梅毒儿1例;对照组新生儿28例,其中先天梅毒儿12例。治疗组的先天梅毒儿发生率明显低于对照组(P<0.05),见表2。
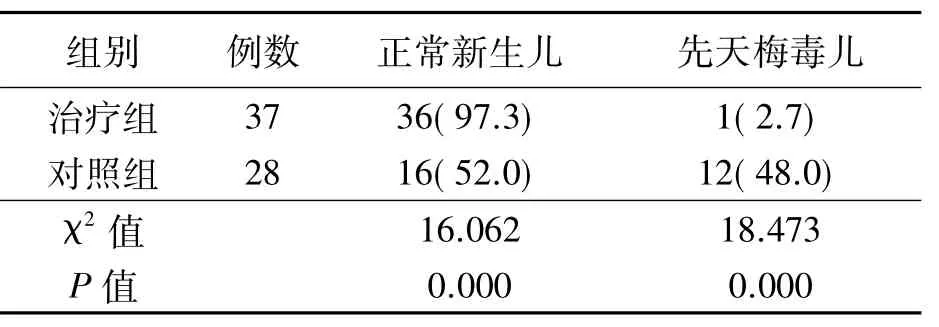
表2两组先天梅毒儿发生率比较n(%)
2.3新生儿随访
本研究活产新生儿共65例,确诊新生儿梅毒13例:其中小于胎龄儿5例,适于胎龄儿6例,大于胎龄儿2例;合并皮肤损害2例,骨损害8例,肝肿大5例,脾肿大3例,神经梅毒1例,血常规异常6例,临床无表现3例;3例放弃治疗,10例接受治疗;9例治疗出院后随访18个月无复发,1例失访;余52例新生儿中,30例给予预防用药,52例新生儿出院后经随访6~12个月,均排除先天梅毒感染。
3讨论
人是梅毒的唯一传染源,患者的皮损、血液、精液、乳汁和唾液中均有螺旋体存在,传播途径有性接触传播,垂直传播,血液传播等,成人约95%患者通过性接触由皮肤黏膜微小破损传播。本研究中72例妊娠梅毒患者,11例有位多性伴,30例曾有不安全性行为,23例有性伴侣感染史,仅8例否认该类病史,故其感染途径主要为性接触获得。本研究入选患者,按其知识水平分类时发现,知识水平越低,被感染者越多,其中初中以下学历占61.1%,明显高于高学历人群,低学历人群所占比例高,考虑可能与其缺乏对性病相关知识的认识,不懂得自身防护,社会地位低等多因素有关。
妊娠梅毒患者,在妊娠早、中、晚各期螺旋体均可穿越胎盘进入脐带血感染胎儿,自妊娠2周起梅毒螺旋体即可感染胎儿,引起流产。妊娠16~20周后梅毒螺旋体可通过感染胎盘播散到胎儿所有器官,引起死胎、死产或早产[1,3]。Vasquez-Manzanilla[4]等报道:妊娠梅毒患者中后期感染可引起早产儿、低体重儿。侯存军[5]等认为妊娠梅毒患者,由于胎盘螺旋体浸润、炎症反应使血流减少导致胎儿生长受限。该资料中,妊娠期梅毒患者对照组不仅流产、死胎、死产的发生率明显高于治疗组,而且对照组中小于胎龄儿的发生率较治疗组亦明显增高。
妊娠梅毒患者在孕龄18周前有效治疗,可预防向胎儿的垂直传播,胎儿可基本避免被感染[6]。如果错过了这一最佳治疗时机,螺旋体可能会感染胎儿,但对孕妇的用药仍可对胎儿起到治疗作用,特别是早于分娩前4周的治疗[5]。本研究中治疗组的所有患者,均在分娩前4周治疗结束,和对照组相比较,其先天梅毒儿的发生率明显减低,说明妊娠期在分娩前4周的治疗,对先天梅毒儿的预防,起着关键作用。
新生儿梅毒一般在出生后2~3周才出现梅毒症状,该资料中65例活产新生儿,均是在生后1~2 d因母亲有梅毒病史行TPPA检查,发现TPPA阳性收住入院。在13例诊断为先天梅毒儿中,其中仅有2例有皮肤损害,有3例滴度和母亲相比较增高4倍,有8例有骨损害,故临床在诊断过程中,除需要详细询问妊娠期治疗情况,还需完善相关辅助检查,特别要注意四肢长骨检查,寻找梅毒相关的临床证据,以免漏诊。9例梅毒患儿经治疗及随访预后良好,52例未确诊者,30例予以预防性用药,52例经随访6~12月,均除外先天梅毒儿。
[1]谢辛,苟文丽.妇产科学[M].8版.北京:人民卫生出版社,2013.
[2]王临虹,王玲,王爱玲,等.先天梅毒防治指南(二)[J].中国妇幼卫生杂志,2010,1(5):238-244.
[3]樊尚荣.妊娠合并梅毒的诊断和处理专家共识[J].中华妇产科杂志,2012,47(2):158-160.
[4]Vasquez-Manzanilla O,Dickson-Gonzalez SM,Salas JG,etal.Influence of Mother VDRL Titers on the Outcome of Newborns with Congenital Syphilis[J].Trop Biomed,2008,25(1):58-63.
[5]侯存军,李中伟.妊娠梅毒与先天梅毒[J].国际流行病学传染病学杂志,2013,40(2):136-138.
[6]Hawkes S,Matin N,Broutet N,et al.Effectiveness of Interventions to Improve Screening for Syphilis in Pregnancy:a Systematic Review and Meta-analysis[J].Lancet Infect Dis,2011,1l(9):684-691.
本文编辑:周文超
R759.1
B
1671-0126(2015)04-0035-03
曹东连,女,副主任医师,从事妇产科临床工作

