气管插管-肺表面活性物质-拔管联合经鼻双水平正压通气与经鼻持续气道正压通气治疗早产新生儿呼吸窘迫综合征临床疗效的比较研究
吴年冬
作者单位:362000福建省泉州市,中国人民解放军第一八〇医院
气管插管-肺表面活性物质-拔管联合经鼻双水平正压通气与经鼻持续气道正压通气治疗早产新生儿呼吸窘迫综合征临床疗效的比较研究
吴年冬
作者单位:362000福建省泉州市,中国人民解放军第一八〇医院
【摘要】目的比较气管插管-非表面活性物质-拔管联合经鼻双水平正压通气(nBiPAP)与经鼻持续气道正压通气(nCPAP)治疗早产新生儿呼吸窘迫综合征(NRDS)的临床疗效。方法选取2009—2014年中国人民解放军第一八〇医院新生儿重症监护病房(NICU)收治的接受气管插管-肺表面活性物质-拔管治疗的早产NRDS患儿65例,其中2011年之前收治的26例患儿(nCPAP组)均在气管插管-肺表面活性物质-拔管治疗后接受nCPAP治疗,2011年之后收治的39例患儿(nBiPAP组)均在气管插管-肺表面活性物质-拔管治疗后接受nBiPAP治疗。主要观察指标:无创呼吸支持7 d内患儿支气管肺发育不良情况及机械通气情况,无创呼吸支持后1 h、12 h、24 h、48 h及72 h氧合指数、动脉血氧分压(PaO2)及动脉血二氧化碳分压(PaCO2);次要观察指标:肠外营养时间、住院时间及脑室内出血、坏死性小肠结肠炎及气胸发生情况。结果两组患儿无创呼吸支持7 d内支气管肺发育不良发生率、肠外营养时间、住院时间及脑室内出血、坏死性小肠结肠炎、气胸发生率比较,差异无统计学意义(P>0.05);nBiPAP组患儿无创呼吸支持7 d内机械通气率低于nCPAP组(P<0.05)。nBiPAP组患儿无创呼吸支持后1 h、12 h、24 h、48 h及72 h氧合指数均高于nCPAP组,无创呼吸支持后1 h和12 h PaO2高于nCPAP组,无创呼吸支持后1 h、12 h及24 h PaCO2低于nCPAP组(P<0.05);两组患儿无创呼吸支持后24 h、48 h、72 h PaO2及无创呼吸支持后48 h、72 h PaCO2比较,差异无统计学意义(P>0.05)。结论气管插管-肺表面活性物质-拔管联合nBiPAP治疗早产NRDS较联合nCPAP能更有效地降低患儿机械通气率、改善患儿氧合状态。
【关键词】呼吸窘迫综合征,新生儿;婴儿,早产;双水平正压通气;持续气道正压通气;疗效比较研究
吴年冬.气管插管-肺表面活性物质-拔管联合经鼻双水平正压通气与经鼻持续气道正压通气治疗早产新生儿呼吸窘迫综合征临床疗效的比较研究[J].实用心脑肺血管病杂志,2015,23(12):90-93.[www.syxnf.net]
新生儿呼吸窘迫综合征(neonatal respiratory distress syndrome,NRDS)是导致早产儿死亡的重要疾病之一[1],机械通气和肺表面活性物质是治疗NRDS的经典疗法,但机械通气易导致早产儿支气管肺发育不良[2]。近年来气管插管-肺表面活性物质-拔管联合无创呼吸支持逐渐用于治疗早产NRDS,且呼吸机相关性肺损伤发生率明显降低[3]。经鼻双水平正压通气(nasal bi-level positive airway pressure,nBiPAP)和经鼻持续气道正压通气(nasal continuous positive airway pressure,nCPAP)是临床主要的无创呼吸支持方式,且均可用于治疗早产NRDS[4]。本研究旨在比较气管插管-肺表面活性物质-拔管联合nBiPAP与nCPAP治疗早产NRDS的临床疗效,现报道如下。
1资料与方法
1.1纳入及排除标准纳入标准:(1)入院2 h内行气管插管-肺表面活性物质-拔管治疗;(2)符合NRDS的诊断标准:胸片提示呼吸窘迫综合征,且临床表现有吸气三凹征、呻吟及呼吸急促等呼吸困难症状;(3)胎龄<32周。排除标准:(1)先天畸形患儿;(2)心力衰竭患儿;(3)伴有严重肺出血、脑室内出血的呼吸困难患儿;(4)入院时已气管插管,无自主呼吸患儿;(5)伴有严重贫血、感染及窒息患儿。
1.2一般资料选取2009—2014年中国人民解放军第一八〇医院新生儿重症监护病房(NICU )收治的接受气管插管-肺表面活性物质-拔管治疗的早产NRDS患儿65例,其中2011年之前收治的26例患儿(nCPAP组)均在气管插管-肺表面活性物质-拔管治疗后接受nCPAP治疗,2011年之后收治的39例患儿(nBiPAP组)均在气管插管-肺表面活性物质-拔管治疗后接受nBiPAP治疗。两组患儿性别、胎龄、出生体质量、5 min Apgar评分、出生时间、出生至使用肺表面活性物质时间、母亲产前激素使用率、胎膜早破发生率、妊娠期高血压发生率、气管插管-肺表面活性物质-拔管治疗前30 min血气分析指标及肺损伤严重程度分级比较,差异均无统计学意义(P>0.05,见表1),具有可比性。
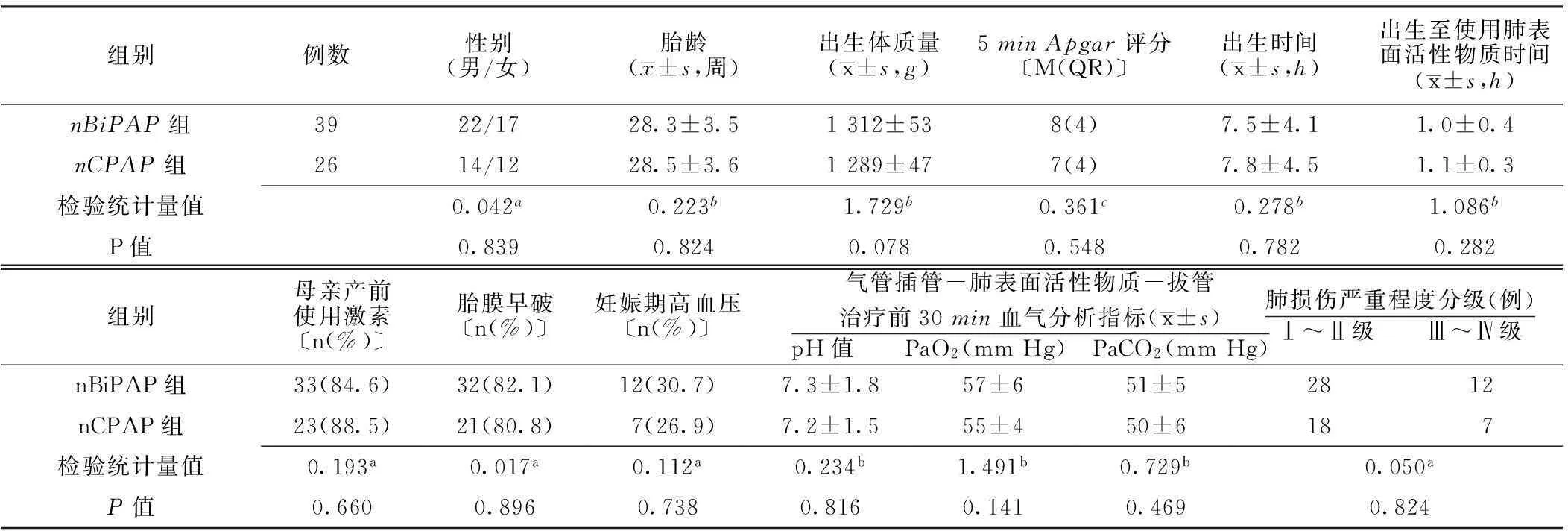
表1 两组患儿一般资料比较
注:a为χ2值,b为t值,c为u值;PaO2=动脉血氧分压,PaCO2=动脉血二氧化碳分压;1 mm Hg=0.133 kPa
1.3治疗方法
1.3.1气管插管-肺表面活性物质-拔管清理患儿呼吸道分泌物后进行气管插管,之后在气管内滴入猪肺磷脂注射液(商品名:固尔苏;意大利凯西制药公司生产)200 mg/kg,然后用气囊加压通气,最后拔管。拔管后nBiPAP组患儿接受nBiPAP治疗,nCPAP组患儿接受nCPAP治疗,根据患儿具体情况调节相应参数,目标血氧饱和度为85%~93%。
1.3.2停用无创呼吸支持指征nCPAP组:呼气末正压为4 cm H2O(1 cm H2O=0.098 kPa),吸入氧浓度(FiO2)为21%,患儿经皮血氧饱和度>85%,呼吸平稳;nBiPAP组:Phigh为5 cm H2O,Plow为4 cm H2O,Thigh为0.5 s,FiO2为21%。停止无创呼吸支持后,两组患儿均改为箱内吸氧或头罩吸氧,并逐渐停止吸氧。
1.3.3机械通气若患儿动脉血二氧化碳分压(PaCO2)>60 mm Hg(1 mm Hg=0.133 kPa),或动脉血氧分压(PaO2)<50 mm Hg,或pH值<7.2,或反复发生呼吸暂停(呼吸暂停>20 s/次;或呼吸暂停<20 s/次但伴有肌张力下降或血氧饱和度下降或心率<100次/min),或使用无创呼吸支持(FiO2>40%)后血氧饱和度<88%,则通过气管插管进行机械通气,通气模式选用A/C、同步间歇指令模式,待患儿呼吸平稳后尽快撤机。撤机指征:呼吸末正压为4 cm H2O,FiO2为21%,呼吸峰压为16~18 cm H2O,呼吸频率为12~15次/min,患儿经皮血氧饱和度>88%,呼吸平稳。机械通气停止后使用nCPAP,并进行头罩、箱内吸氧,逐渐停止吸氧;若患儿病情允许,则可直接进行头罩吸氧。
1.4观察指标
1.4.1主要观察指标无创呼吸支持7 d内患儿支气管肺发育不良发生情况及机械通气情况;无创呼吸支持后1 h、12 h、24 h、48 h及72 h氧合指数、PaO2及PaCO2。
1.4.2次要观察指标肠外营养时间、住院时间及脑室内出血、坏死性小肠结肠炎及气胸发生情况。

2结果
2.1支气管肺发育不良发生情况、机械通气情况及次要观察指标两组患儿无创呼吸支持7d内支气管肺发育不良发生率、肠外营养时间、住院时间及脑室内出血、坏死性小肠结肠炎、气胸发生率比较,差异无统计学意义(P>0.05);nBiPAP组患儿无创呼吸支持7d内机械通气率低于nCPAP组,差异有统计学意义(P<0.05,见表2)。

表2 两组患儿支气管肺发育不良发生情况、机械通气情况及次要观察指标比较
注:a为t值
2.2无创呼吸支持后氧合状态nBiPAP组患儿无创呼吸支持后1h、12h、24h、48h及72h氧合指数均高于nCPAP组,无创呼吸支持后1h和12hPaO2高于nCPAP组,无创呼吸支持后1h、12h及24hPaCO2低于nCPAP组,差异均有统计学意义(P<0.05);两组患儿无创呼吸支持后24h、48h、72hPaO2及无创呼吸支持后48h、72hPaCO2比较,差异无统计学意义(P>0.05,见表3)。

表3 两组患儿无创呼吸支持后不同时间点氧合状态比较±s,mm Hg)
3讨论
NRDS是NICU中早产儿的常见疾病,治疗早产NRDS的首选方法为肺表面活性物质联合无创正压通气[5]。气管插管-肺表面活性物质-拔管是一种有效且安全性较高的治疗方法,能够有效减少早产NRDS患儿肺表面活性物质二次使用率、缩短呼吸支持时间及降低机械通气率[6]。尽管气管插管-肺表面活性物质-拔管联合nCPAP治疗早产NRDS具有很好的临床疗效,但仍有部分患儿需要进行再次机械通气和气管插管[7]。nBiPAP常用于治疗儿童或成年人低氧性呼吸衰竭、心源性肺水肿及低通气综合征[8],且与nCPAP相比其对早产NRDS患儿的换气功能改善效果更为理想,还可以降低有自主呼吸但采用nCPAP不能满足氧合需求的早产儿的机械通气率[9]。
本研究结果显示,nBiPAP组患儿无创呼吸支持7d内机械通气率低于nCPAP组,与任雪云等[10]研究结果相一致;nBiPAP组患儿无创呼吸支持后1h、12h、24h、48h及72h氧合指数均高于nCPAP组,无创呼吸支持后1h和12hPaO2高于nCPAP组,无创呼吸支持后1 h、12 h及24 h PaCO2低于nCPAP组,分析原因可能如下:与nCPAP相比,nBiPAP两个水平气道正压的切换能够增加功能残气量、平均气道压、分钟通气量及潮气量[11],减少患者呼吸做功。呼吸暂停和呼吸性酸中毒是早产NRDS患儿无创呼吸支持失败的主要原因[12],但nBiPAP能够降低呼吸暂停及呼吸性酸中毒的发生风险,从而降低早产儿无创呼吸支持失败率[13-14]。本研究结果显示,两组患儿支气管肺发育不良发生率间无差异,且两组患儿支气管肺发育不良发生率均较低,两组患儿脑室内出血、坏死性小肠结肠炎及气胸等并发症发生率间无差异,提示气管插管-非表面活性物质-拔管联合nBiPAP或nCPAP治疗早产NRDS的安全性均较高。
综上所述,气管插管-肺表面活性物质-拔管联合nBiPAP治疗早产NRDS较联合nCPAP能更有效地降低患儿机械通气率、改善患儿氧合状态。但本研究样本量较小且时间跨度较大,所得结论需更大样本量、前瞻性及多中心随机对照临床试验进一步证实。
参考文献
[1]戴立英,张健,王琍琍,等.双水平正压通气在早产儿呼吸窘迫综合征治疗中的应用[J].临床儿科杂志,2014,32(8):732-735.
[2]Fernandez-Alvarez JR,Gandhi RS,Amess P,et al.Heated humidified high-flow nasal cannula versus low-flow nasal cannula as weaning mode from nasal CPAP in infants ≤28 weeks of gestation[J].Eur J Pediatr,2014,173(1):93-98.
[3]Buyukinan M,Yilmaz D,Yalaz M,et al.Long-term ongoing coagulopathy in premature infants with respiratory distress syndrome[J].Clin Appl Thromb Hemost,2013,19(5):535-540.
[4]孔令凯,陈晓春,王钰,等.双水平正压通气和持续气道正压通气在早产儿呼吸窘迫综合征中应用的比较[J].中国当代儿科杂志,2012,14(12):888-892.
[5] Wang H,Gao X,Liu C,et al.Morbidity and mortality of neonatal respiratory failure in China:Surfactant treatment in very immature infants[J].Pediatrics,2012,129(3):e731-e740.
[6]孔令凯,孔祥永,李丽华,等.双水平正压通气和经鼻持续呼吸道正压通气在早产儿呼吸窘迫综合征撤机后应用的比较[J].中华实用儿科临床杂志,2013,28(18):1376-1379.
[7]麦隽,綦巧雯,蔡琍璇,等.双水平正压通气和经鼻持续呼吸道正压通气在早产儿呼吸窘迫综合征初始治疗中应用比较[J].中国妇幼保健,2015,30(11):1690-1694.
[8]Thomas PE,Leflore J.Extubation success in premature infants with respiratory distress syndrome treated with bi-level nasal continuous positive airway pressure versus nasal intermittent positive pressure ventilation[J].J Perinat Neonatal Nurs,2013,27(4):328-334.
[9]Verder H,Ebbesen F,Fenger-Gren J,et al.Early surfactant guided by lamellar body counts on gastric aspirate in very preterm infants[J].Neonatology,2013,104(2):116-122.
[10]任雪云,王瑜,张伟伟,等.经鼻双水平正压通气和经鼻持续气道正压通气治疗早产儿呼吸窘迫综合征疗效观察[J].山东医药,2015(4):69-71.
[11] Salvo V,Zimmermann LJ,Gavilanes AW,et al.First intention high-frequency oscillatory and conventional mechanical ventilation in premature infants without antenatal glucocorticoid prophylaxis[J].Pediatr Crit Care Med,2012,13(1):72-79.
[12]孔令凯,李丽华,孔祥永,等.双水平正压通气和持续呼吸道正压通气在早产儿呼吸窘迫综合征中应用的比较[J].实用儿科临床杂志,2012,27(18):1393-1396.
[13]Verder H.How can we minimize barotraumas in our most premature infants[J].J Perinatol,2012,32(5):315-316.
[14]张俊亮,钱新华,王琴,等.鼻塞双水平正压通气用于呼吸窘迫综合征早产儿拔管的临床研究[J].临床儿科杂志,2013,31(8):710-714.
(本文编辑:谢武英)
Wu ND.Comparative study for clinical effect on neonatal respiratory distress syndrome between nasal bi-level positive airway pressure and nasal continuous positive airway pressure based on INtubation-SURfactant-extubation in premature infants[J].Practical Journal of Cardiac Cerebral Pneumal and Vascular Disease,2015,23(12):90-93.
Comparative Study for Clinical Effect on Neonatal Respiratory Distress Syndrome between Nasal Bi-level Positive Airway Pressure and Nasal Continuous Positive Airway Pressure Based on INtubation-SURfactant-Extubation in Premature InfantsWUNian-dong.The180thHospitalofChinesePeople′sLiberationArmy,Quanzhou362000,China
【Abstract】ObjectiveTo compare the clinical effect on neonatal respiratory distress syndrome(NRDS)between nasal bi-level positive airway pressure(nBiPAP)and nasal continuous positive airway pressure(nCPAP)based on INtubation-SURfactant-Extubation in premature infants.MethodsFrom 2009 to 2014,a total of 65 premature infants with NRDS were selected in the Department of Neonatal Intensive Care Unit,the 180th Hospital of Chinese People′s Liberation Army,thereinto 26 infants received nCPAP after INtubation-SURfactant-Extubation were served as A group(from 2009 to 2011),other 39 infants received nBiPAP after INtubation-SURfactant-Extubation were served as B group(from 2011 to 2014).Incidence of bronchopulmonary dysplasia and mechanical ventilation rate within 7 days of noninvasive respiratory support,oxygenation index,PaO2and PaCO2after 1 hour,12 hours,24 hours,48 hours,72 hours of noninvasive respiratory support,parenteral nutrition duration,hospital stays,incidence of intraventricular hemorrhage,necrotizing enterocolitis and pneumothorax were compared between the two groups.ResultsNo statistically significant differences of incidence of bronchopulmonary dysplasia within 7 days of noninvasive respiratory support,parenteral nutrition duration,hospital stays,incidence of intraventricular hemorrhage,necrotizing enterocolitis or pneumothorax was found between the two groups(P>0.05),while mechanical ventilation rate within 7 days of noninvasive respiratory support of B group was statistically significantly lower than that of A group(P<0.05).Oxygenation index after 1 hour,12 hours,24 hours,48 hours and 72 hours of noninvasive respiratory support of B group was statistically significantly higher than that of A group,respectively,PaO2after 1 hour and 12 hours of noninvasive respiratory support of B group was statistically significantly higher than that of A group,respectively,while PaCO2after 1 hour,12 hours and 24 hours of noninvasive respiratory support of B group was statistically significantly lower than that of A group,respectively(P<0.05);no statistically significant differences of PaO2after 24 hours,48 hours or 72 hours of noninvasive respiratory support,PaCO2after 48 hours or 72 hours of noninvasive respiratory support was found between the two groups(P>0.05).ConclusionIn premature infants with NRDS,nBiPAP based on INtubation-SURfactant-Extubation can more effectively reduce the mechanical ventilation rate and improve the oxygenation state than nCPAP.
【Key words】Respiratory distress syndrome,newborn;Infant,premature;Bi-level positive airway pressure;Continuous positive airway pressure;Comparative effectiveness research
(收稿日期:2015-09-12;修回日期:2015-12-05)
【中图分类号】R 722.12
【文献标识码】B
doi:10.3969/j.issn.1008-5971.2015.12.027
·疗效比较研究·

