多例头位梗阻性难产的临床价值研究
刘咏
前郭县妇幼保健院,吉林松原 131100
多例头位梗阻性难产的临床价值研究
刘咏
前郭县妇幼保健院,吉林松原 131100
目的 研究头位梗阻性难产的临床特点,并探讨有效的分娩方式。 方法 选取2012年1月—2014年1月间该院收治的头位梗阻性难产患者86例,按照患者的分娩方式将其分为观察组(经阴道分娩)和对照组(剖宫产分娩),两组患者数量均为43例,分析产妇发生头位梗阻性难产的原因,比较两组产妇的难产产程,同时统计产妇及新生儿的并发症率。结果 分析结果显示,头位梗阻性难产的原因主要包括持续性枕后位或枕横位、宫缩乏力、产道异常、胎头位置移动。对照组的第二产程延长率为39.5%,明显高于观察组的23.2%;观察组的产妇及新生儿的并发症率分别为7.0%和9.3%,均显著低于对照组的16.4%和20.9%。第二产程延长率、并发症率的组间比较差异有统计学意义(P<0.05)。 结论 加强对产妇产程和胎头下降的关注,是及早发现头位梗阻性难产的有效方法,临床上可优先采取经阴道分娩结束妊娠。
头位梗阻性难产;临床特点;分娩方式
头位梗阻性难产是产科临床上较为常见的难产类型,有研究指出难产患者中有75.7%产妇均为头位梗阻性难产[1]。若头位梗阻性难产未得到及早诊断和处理,则可能导致较严重后果,严重时甚至会导致产妇或新生儿死亡。为了进一步深入研究头位梗阻性难产的临床特点,并分析有效的分娩方式,该院选取2012年1月—2014年1月于该院分娩的头位梗阻性难产患者86例为研究对象,现报道如下。
1 资料与方法
1.1 一般资料
选取在该院进行分娩的头位梗阻性难产患者86例为研究对象,按照患者的分娩方式将其分为观察组(经阴道分娩)和对照组(剖宫产分娩),两组患者均为43例。观察组产妇年龄为20~35岁,平均年龄(28.9±2.1)岁,孕周为34~40周,平均孕周为(37.1±1.2)周,产次:1次27例,2次16例;对照组产妇年龄21~37岁,平均年龄(29.2±2.3)岁,孕周为 35~42周,平均孕周为(37.8±1.4)周,产次:1次25例,2次18例。所有产妇均为单胎妊娠。
1.2 方法
使用回顾性分析方法,对头位梗阻性难产患者的临床资料进行分析,并总结导致头位梗阻性难产的原因。
1.3 观察指标
按照以下标准对产妇的产程异常情况、产妇及新生儿的并发症情况进行判定,并分别统计对应患者的数量[2]。
1.3.1 产程异常 潜伏期超过16 h即判定为潜伏期延长,活跃期≥6 h为活跃期延长,第二产程延长是指产妇的宫口完全打开后,2 h后胎儿仍未娩出。
1.3.2 胎儿并发症 ①胎儿窘迫:胎儿心率偏离正常范围,即无宫缩条件下胎儿的心率超过160次/min或低于120次/min。②新生儿窒息:新生儿出生后1 min或3 min的Apgar评分水平低于6分。
1.3.3 产妇并发症 ①产后出血:胎儿娩出后1 d内产妇失血量超过500 mL。②软产道损伤:分娩过程中或分娩后产妇软产道有裂伤等症状。
1.4 统计方法
采取统计学软件SPSS19.0对该组研究中的相关数据进行分析和处理,计数资料采取率(%)表示,组间率对比采取χ2检验。
2 结果
2.1 头位梗阻性难产的原因
该组研究的分析结果显示,产妇发生头位梗阻性难产的原因主要包括持续性枕后位或枕横位、宫缩乏力、产道异常、胎头位置移动四个方面,两组患者发生难产的原因比较差异无统计学意义(P>0.05),见表1。

表1 头位梗阻性难产产妇的原因分析[n(%)]
2.2 难产产妇的产程延长比较
观察组患者的第二产程延长率明显低于对照组,其他两项产程延长率则高于对照组,组间比较结果差异有统计学意义(P<0.05),见表2。
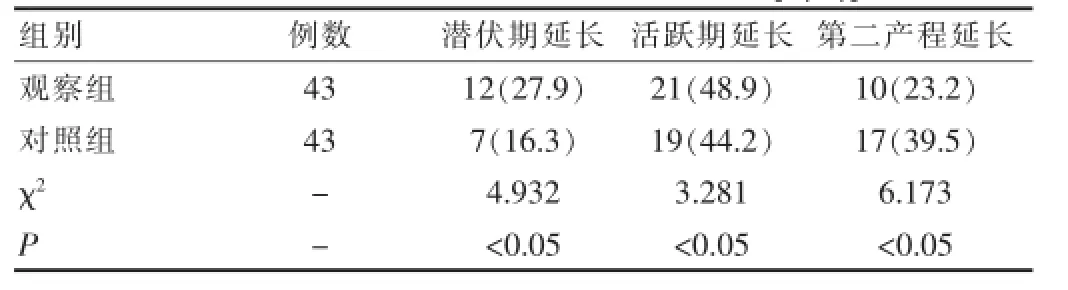
表2 两组产妇的产程延长情况比较分析[n(%)]
2.3 产妇的并发症比较
观察组产妇中有1例发生产后出血,产褥感染2例,并发症率为7.0%,对照组中有3例发生产后出血,软产道损伤2例,2例产妇出现产褥感染,并发症率为16.4%。所有并发症产妇均经手术或药物治疗等处理后,症状消失,无死亡病例。观察组产妇的并发症率明显低于对照组,组间差异有统计学意义(P<0.05),见表3。

表3 两组头位梗阻性难产患者的并发症率比较[n(%)]
2.4 新生儿的并发症比较
新生儿的随访结果显示,观察组中有2例新生儿发生胎儿窘迫,新生儿窒息及颅内出血各1例,总并发症率为9.3%;对照组新生儿中发生胎儿窘迫、新生儿窒息及颅内出血的患儿数量依次为4例、3例和2例,总并发症率为20.9%。所有新生儿均经急救后恢复良好,无死亡病例。观察组新生儿的并发症率明显低于对照组,组间比较差异有统计学意义(P<0.05)。见表4。

表4 两组新生儿并发症比较分析[n(%)]
3 讨论
3.1 头位梗阻性难产的发生原因分析
头位梗阻性难产属胎儿头部先露出的难产类型,是指由于两个或多个分娩因素相互作用,引起胎儿头盆的不对称,进而导致胎儿在分娩过程中无法克服增大后的分娩阻力,从而造成难产[3]。总结临床经验可知,导致头位梗阻性难产的原因主要包括持续性枕后位或枕横位、宫缩乏力、产道异常等。头位梗阻性难产的发生机制为:由于上述原因引起胎儿头骨的变化,导致胎儿头部无法与骨盆保持良好适应性,在子宫口形成机械性梗阻,导致胎头旋转异常,延长产程;此时若未得到有效处理,则可能导致宫颈水肿等并发症,严重时甚至会引起继发性宫缩乏力,进一步加大胎儿通过骨盆的难度,发生梗阻性难产。该组研究结果显示,造成头位梗阻性难产的原因主要为持续性枕后位或枕横位、宫缩乏力、产道异常和胎头位置移动严重,其中持续性枕后位或枕横位是导致头位梗阻性难产的主要原因,在对照组和观察组中所占比例分别为34.9%和30.2%。
持续性枕后位和持续性枕横位是胎头位置异常中的常见类型,其发生原因主要为由于胎头的俯屈状态不佳,在通过产道时的径线相较于正常体位有明显延长,导致胎头旋转受阻而引起难产[4]。此外,产道异常也会在一定程度上加重抬头的位置异常。
3.2 头位梗阻性难产的最佳分娩方式
有研究表明,由于头位梗阻性难产的发生原因不同,对于分娩方式的选择也有较大差异,常见的分娩方式主要有剖宫产、经阴道分娩两种。曾华霞等[5]的研究结果显示,以经阴道分娩方式结束分娩后,产妇发生产后出血、软产道损伤等并发症的比例为7.5%,明显低于剖宫产组的16.9%;且经阴道分娩胎儿的并发症率也显著低于剖宫产组。该组研究提示,观察组产妇及新生儿的并发症率分别为7.0%和9.3%,均明显低于对照组的16.4%和20.9%,组间差异有统计学意义(P<0.05),与曾华霞等的研究结果比较无较大差异[5],表明该组研究有较高可信度。值得注意的是,在分娩过程中若发生第二产程或活跃期明显延长,可能导致新生儿死亡的不利结局[6]。该组中未发生新生儿死亡事件,推测其可能是由于病例纳入范围较小,或产科医师在围生期具有较高的技术水平。
因此,临床上若发生头位梗阻性难产,应优先应用经阴道分娩方式结束分娩。对于无法顺利进行阴道分娩的产妇应及早进行剖宫产,从而更好地保障产妇及胎儿的生命安全。
3.3 头位梗阻性难产的处理方法
对临床实践中的经验进行总结,可将头位梗阻性难产的有效处理方法归纳如下:①若胎儿头盆未发生明显不对称,仅仅是由于产妇宫缩乏力而导致的头位梗阻性难产,可酌情使用小剂量催产素[7],同时密切关注产妇的宫缩情况,以便及时作出调整。②若产妇第二产程有明显延长,可尝试性使用徒手旋转胎儿体位进行处理;对于宫内窘迫产妇则可在征求家属意见后,使用产钳术助产。③在临产时应首先进行试产,并在这一过程中加强对产妇及胎儿各项临床体征的变化,为医师选择最佳分娩方式提供可靠依据。④在试产过程中,应选取最佳干预时机对产妇进行有效助产干预,从而有效提高新生儿的生存质量。
因此,在分娩过程中产科医师应重点关注产程进展,在发生胎头下降时及时进行原因分析,并采取有效的处理措施,达到控制头位梗阻性难产的目的。同时,在发生头位梗阻性难产时,也应及时根据原因选取最佳助产方式,从而有效确保产妇及胎儿的安全。此外,临床医师也应不断提高阴道助产技能,尽可能地避免使用剖宫产,从而有效降低产妇及胎儿的并发症率,进一步提高围产期的手术质量。
综上所述,产科医师应加强对产程进展和胎头下降状况的关注,并及时、正确地进行原因分析,同时还应在确保产妇及胎儿安全的前提下优先选用经阴道助产方式。
[1]赵亚萍,易岩,沈玉娟,等.头位梗阻性难产178例临床分析[J].中国医师进修杂志,2009,32(6):42-43.
[2]袁申云.头位梗阻性难产的临床特点研究[J].中国农村卫生,2014,13 (21):107-108.
[3]赵世琴.50例头位梗阻性难产临床分析[J].中国卫生产业,2011(35): 92.
[4]梅天琼,郑丽波,郭玲.465例头位梗阻性难产临床分析[J].中国妇幼保健,2011,26(26):532-533.
[5]曾华霞,刘灶娣.头位难产的产程特点及围生期结局分析[J].中国医药, 2011,6(21):36-38.
[6]陈静玮.探讨头位梗阻性难产32例患者的临床特点分析[J].中国保健营养,2013,9(12上旬刊):6838.
[7]吴冬.头位梗阻性难产的临床特点分析 [J].婚育与健康·实用诊疗, 2013,17(12):18-19.
[8]张惠明.2例头位梗阻性难产处理失误分析[J].中外健康文摘 ,2012,14 (52):208-209.
R714.4
A
1674-0742(2014)12(a)-0077-02
2014-09-03)
刘咏(1977.1-),女,吉林松原人,本科,主治医师,研究方向:妇产科。

