妊娠期急性脂肪肝9例分析
宋 伟 王 欣
(首都医科大学附属北京妇产医院产科,北京 100026)
妊娠期急性脂肪肝(acute fatty liver of pregnancy,AFLP)是一种罕见的妊娠中晚期产科急重症,发病率为1/13 000~3/100 万[1]。文献[2]报道,最初患此病的孕产妇及围产儿病死率可达到75%及85%。随着对该病认识的深入及警惕,在积极终止妊娠的基础上,辅以恰当的对症治疗,孕产妇及围产儿病死率降至18%及23%[3]。2002年6月1日至2009年5月31日首都医科大学附属北京妇产医院共分娩9例AFLP,本文对此9例病例进行回顾性分析,探讨早期诊断、治疗对母婴结局的影响。
1 资料和方法
1.1 临床资料
9例患者年龄26~36岁,平均31岁。发病孕周31+~37+周,平均33+周。初产妇6例,经产妇3例。单胎6例,双胎3例。新生儿共12例,其中男性为5例,女性7例。
1.2 诊断
本病诊断主要依靠病史和临床症状及特征性实验室检查结果。①病史:无肝炎接触史,既往无肝病史。②症状:妊娠晚期出现无诱因的恶心、呕吐、上腹痛、黄疸等症状。③ 实验室检查:白细胞计数升高;血清氨基转移酶轻度或中度升高、碱性磷酸酶明显升高、血清胆红素升高;血糖降低,血氨升高;凝血酶原时间(PT)、活化部分凝血活酶时间(APTT)延长,血浆抗凝血酶Ⅲ和纤维蛋白原(Fib)减少;血尿酸、肌酐、尿素氮升高;尿蛋白阳性,尿胆红素阴性。④ 病理:肝细胞弥漫性脂肪变性。⑤影像诊断:B超提示肝区弥漫的密度增高,呈雪花状;CT检查提示肝实质为均匀一致的密度减低[4]。本组9例均临床诊断为AFLP,其中2例经肝脏病理学检查证实。
1.3 临床特点及辅助检查
9例患者均以妊娠晚期不明原因的消化道症状为首发症状,并有不同程度的氨基转移酶升高。其中2例伴有上呼吸道感染症状,2例有先兆早产症状。4例产后2 h内出血≥500 mL。9例均有胆红素升高,7例出现黄疸,其中3例术前即出现黄疸。9例患者中4例次血压轻度升高。4例次血小板低于100×109/L;5例次血白细胞计数升高;尿胆红素均阴性;4例次血清肌酐升高;4例次随机血糖低于3.3 mmol/L;4例次纤维蛋白原降低伴凝血酶原时间延长。
1.4 影像学检查及病理学检查
9例患者均行超声检查,其中2例提示脂肪肝,肝区弥漫性密度增高,呈雪花状(亮肝),另外7例超声未提示肝脏异常。2例患者行肝脏穿刺活检,病理学检查提示肝细胞脂肪变性,另外7例根据临床症状和实验室检查符合AFLP,急诊剖宫产,未行肝脏穿刺。
1.5 治疗及转归
9例患者自首发症状出现至终止妊娠时间为1~7 d,平均3.8 d。均于入院或诊断后1~6 h内行急诊剖宫产。6例于未出现黄疸时,术前即给予肾上腺糖皮质激素、止血药物、输注血浆,补充纤维蛋白原3 g,术后母婴均存活。2例出现消化道症状7 d,入院时黄疸明显,总胆红素分别达到 122.3 μmol/L和149.0 μmol/L,虽然术前已给予上述药物,但术中术后出血均超过4 000 mL,术后出现多脏器衰竭,其中1例患者经抢救,2月后康复,胎儿于入院时已死亡;另1例患者为双胎妊娠,因恶心、纳差、黄疸1周入院,虽然在入院后2 h即终止妊娠,且术前已给予上述药物,但产妇因严重血管内弥漫性凝血(demission intravascular coagulation,DIC),子宫切除术后终因多脏器功能衰竭,术后5 d因感染死亡,男女婴各1例,均存活。还有1例患者在出现消化道症状3 d后,因先兆早产入院,入院时无黄疸及凝血功能障碍,因双胎妊娠、胎儿窘迫行剖宫产终止妊娠,术前未诊断AFLP,术后因血红蛋白、血小板下降、黄疸,经实验室检查,肝功能异常、胆红素升高,肝脏穿刺活检证实为AFLP,因DIC进行性加重,行全子宫切除,术后合并急性胰腺炎、多脏器功能衰竭,经抢救,产妇存活,1名女婴存活,另1名女婴死亡。
1.6 统计学方法
应用SPSS13.0软件对9例特征性实验室检查结果进行分析,样本偏态分布,以中位数及四分位数描述统计结果。
2 结果
本文中9例患者均为妊娠晚期发病,初产妇、单胎多于经产妇和双胎。首发症状均为消化道症状。实验室检查表现为:血白细胞计数升高,平均1.5×1010/L;氨基转移酶轻至中度升高,血胆红素、肌酐浓度升高;尿胆素原及尿胆红素阴性;4例血糖降低;4例纤维蛋白原明显降低、凝血酶原时间延长详见表1。
病程与是否出现黄疸及母儿预后相关。4例出现产后出血。3例术前、1例术后出现黄疸者发生DIC。共8例术前给予糖皮质激素、补充血浆、纤维蛋白原并给予抗纤溶药物者,其中6例母儿平安;1例入院时已胎死宫内;1例产妇因术后DIC、多脏器功能衰竭、感染死亡。本组病例中,孕产妇病死率为11.1%,围产儿病死率为16.7%。
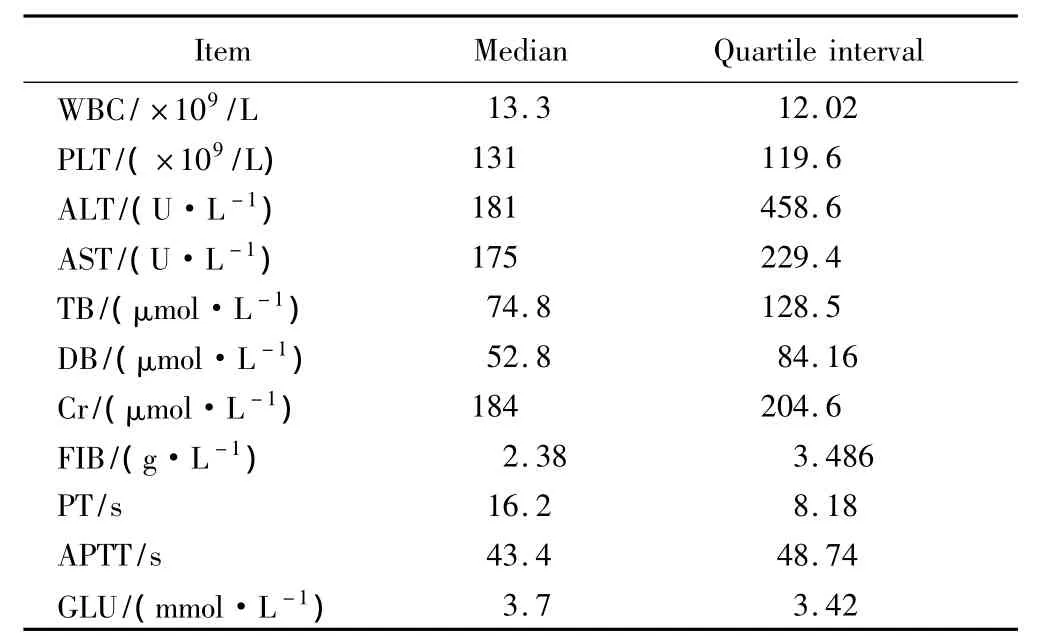
表1 9例患者实验室检查结果Tab.1 Results of the laboratory examinations of 9 patients
3 讨论
AFLP的发病机制目前尚未明确。根据最近的研究[5],认为AFLP是一种胎儿—母体相互作用而发生的疾病。其主要发病机制是基因g1528c、e474q的突变,导致长链三羟酰基辅酶A脱氢酶(long-chain-3-hydroxyacyl-CoA-dehydrogenase,LCHAD)缺乏及三功能蛋白酶(mitochondrial trifunctional protein,MTP)活性降低。此基因杂合子胎儿肝内脂肪酸氧化过程异常,胎儿脂肪酸进入母体血液循环并堆积,使孕妇体内脂肪酸含量增加。另外,妊娠晚期,孕妇体内雌、孕激素分泌增加,肝脏合成三酰甘油增多,如此时有营养失衡因素存在,即可导致脂肪氧化物质缺乏或与脂肪转化有关的酶系统受损,使孕妇出现脂肪代谢障碍[6],体内自由脂肪酸浓度增高,继而导致肝功能损害[7]。
AFLP起病隐匿,常表现为妊娠晚期消化道症状,在发病后1~2周内出现黄疸,肝功能损害,继而出现胎儿窘迫甚至产妇弥漫性血管内凝血,危及生命。本资料中9例患者发病平均孕周为33+周,均以消化道症状为首发症状,伴肝功能异常,并在分娩前后出现黄疸。因此,对于妊娠中晚期出现恶心、喜冷饮、乏力等症状时,应密切监测肝功能、胆红素及凝血功能,警惕AFLP。
AFLP诊断主要依靠临床症状和实验室检查,包括妊娠晚期出现无明显诱因的恶心、呕吐、厌食等,肝功能指标检查轻至中度升高,除外病毒性肝炎,总胆红素明显升高,并以直接胆红素升高为主,尿胆红素阴性,及持续性低血糖。而B超提示的“肝区弥漫性密度增高,呈雪花状”、“亮肝”只有当脂肪堆积占肝脏的20%以上时才会出现,更多患者在发病早期并无此特征性表现。另外,虽然肝脏病理学检查是诊断本病的金标准,但因为多数AFLP患者在发病后短期内即发生DIC,肝穿刺有发生肝被膜下血肿及腹腔内出血的风险,故临床尚不能完全依靠病理结果进行诊断。
AFLP其他临床症状还包括血压轻度升高、低血糖等,部分患者表现为凝血功能障碍,有时与子痫前期、Hellp综合征难以鉴别[8],但处理原则均为激素治疗、尽快终止妊娠和纠正DIC。
本资料显示,AFLP预后与病程长短以及治疗方法密切相关。病程长、有黄疸者发生DIC和多脏器衰竭的风险高,而在发病早期,仅有肝功能异常和胆红素增高,尚未表现黄疸者,母儿预后较好。Reyes H等[9]报道,AFLP发病至分娩时间在1周内者100%存活,2周以上者30%在分娩当天或次日即死亡。本文作者曾统计过近10年国内核心期刊发表的妊娠期急性脂肪肝病例共107例,共48例明确记载了首发症状出现至终止妊娠时间,即发病时间1~20 d。其中发病1~6 d者32例,死亡6例;7 d以上者16例,死亡10例。2组相比较,差异有统计学意义(χ2=9.19,P<0.01)。综上所述,在临床诊断AFLP后,应立即行剖宫产[10]。因为AFLP患者肝细胞受损,肝功能异常,故凝血功能障碍,故术前给予糖皮质激素和补充凝血物质(新鲜冰冻血浆、凝血酶原复合物、纤维蛋白原)对减少产后出血、改善病情有积极作用。
综上所述,除迅速终止妊娠外,对于AFLP无有效的治疗方法。早期诊断和治疗是降低AFLP合并症发生率、减少孕产妇和围产儿死亡的关键。
AFLP患者的肝脏组织学病变是可逆的,经过终止妊娠、积极支持治疗之后,肝脏组织学状态可迅速恢复,此为本病特点之一。AFLP的治疗,不仅仅涉及产科,还应得到内科、外科、新生儿科等ICU的支持,进行综合治疗。分析本院近年来所治疗的9例病例,可以发现,随着病例数量的积累,对于AFLP的诊断及治疗有了更加清晰的认识,要做到早期诊断,尽早终止妊娠、纠正凝血功能障碍及各脏器功能衰竭,使孕产妇及围产儿病死率明显降低。
[1]林其德.提高对妊娠合并肝病的认识[J].中国实用妇科与产科杂志,2001,17(6):321.
[2]Varner M,Rinderknecht N K.Acute fatty metamorphosis of pregnancy.A maternal mortality and literature review[J].J Reprod Med,1980,24(4):177-180.
[3]Knox T A,Olans L B.Liver disease in pregnancy[J].N England J Med,1996,335(8):569-576.
[4]曹泽毅.中华妇产科学[M].2版.北京:人民卫生出版社,2004,11:546-547.
[5]朱锦明,杨孜,余梅,等.北京1200例汉族人群中长链脂肪酸氧化酶G1528C基因突变筛查[J].北京大学学报(医学版),2005,37(1):72-74.
[6]苏雪松,王瑞华.13例妊娠期急性脂肪肝临床分析[J].中国妇幼保健,2008,23(7):912-914.
[7]Ibdah J A.Acute fatty liver of pregnancy:An update on pathogenesis and clinical implications[J].World J Gastroenterol,2006,12(46):7397-7404.
[8]Kondrackiene J,Kupcinskas L.Liver diseases unique to pregnancy[J].Medicina(Kaunas),2008,44(5):337-345.
[9]Reyes H,Sandoval L,Wainstein A,et al.Acute fatty liver of pregnancy:a clinical study of 12 episodes in 11 patients[J].Gut,1994,35(1):101-106.
[10]折瑞莲,张晓梅,周莉.妊娠期急性脂肪肝的早期诊断及治疗[J].中国妇幼保健,2007,22(9):1162-1164.

