呼吸衰竭患者实施俯卧位通气的护理研究
郑玉玲 黄庆萍 杨凤玲 陈甘海 李金庭 张建荣 黄艳芳 肖端偶
(广东省东莞市厚街医院重症医学科,广东东莞523945)
俯卧位通气(prone position ventilation PPV)是指在施行机械通气时,把患者置于俯卧式体位,以使下垂不张区域肺扩张,改善通气灌注比例。我院重症医学科自2008年6月开始对呼吸衰竭患者实施俯卧位通气技术,现报告如下。
1 资料与方法
1.1 一般资料 选择由各种原因导致的呼吸衰竭患者48例,其中男31例,女17例,平均年龄(47± 6)岁,其中呼吸窘迫综合征29例,慢性阻塞性肺疾病5例,酮症酸中毒合并呼吸衰竭2例,重度有机磷农药中毒7例,百草枯中毒5例。其中气管插管25例,气管切开23例;实施俯卧位通气26例,仰卧位通气22例。
1.2 方法 两种体位患者均使用Servo-s、Servo-i呼吸机(西门子公司,德国)或PB(PURITAN-BENNET T)840呼吸机(德昌科技,USA)辅助通气。俯卧位患者在开始使用呼吸机2~4 h进行俯卧位通气,每2~8 h变换为仰卧位体位1次,依据患者耐受程度及氧合改善情况而定,观察俯卧8~98 h。监测两种卧位患者初始通气时及通气1 h、4 h、8 h、24 h后各参数变化。
2 结果(表1,2)
表1 仰卧位患者在初始通气及通气后各时点氧合指数及动脉血气变化等比较(s)
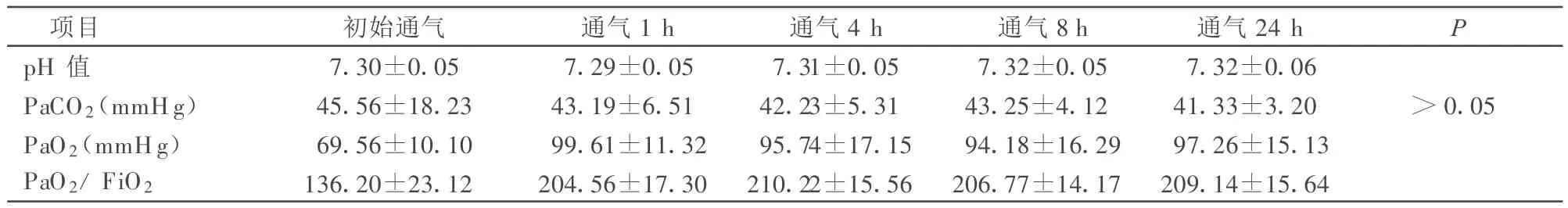
表1 仰卧位患者在初始通气及通气后各时点氧合指数及动脉血气变化等比较(s)
项目 初始通气 通气1 h 通气4 h 通气8 h 通气24 h P pH值 7.30±0.05 7.29±0.05 7.31±0.05 7.32±0.05 7.32±0.06 PaCO2(mmHg) 45.56±18.23 43.19±6.51 42.23±5.31 43.25±4.12 41.33±3.20 >0.05 PaO2(mmHg) 69.56±10.10 99.61±11.32 95.74±17.15 94.18±16.29 97.26±15.13 PaO2/FiO2 136.20±23.12 204.56±17.30 210.22±15.56 206.77±14.17 209.14±15.64
表2 俯卧位患者在初始通气及通气后各时点氧合指数及动脉血气变化等比较(s)

表2 俯卧位患者在初始通气及通气后各时点氧合指数及动脉血气变化等比较(s)
项目 初始通气 通气1 h 通气4 h 通气8 h 通气24 h P pH值 7.39±0.09 7.37±0.03 7.40±0.05 7.40±0.05 7.41±0.04 PaCO2(mmHg) 45.47±18.19 41.39±5.47 41.36±4.18 42.51±3.98 41.71±3.65 <0.05 PaO2(mmHg) 68.12±9.23 112.35±17.64 115.42±17.15 116.14±17.98 115.49±16.45 PaO2/FiO2 129.73±24.97 243.57±16.41 247.36±17.78 249.98±18.26 244.42±19.46
3 护理
3.1 俯卧位前的准备 俯卧位通气前向家属和意识清醒的病人说明俯卧位的目的、作用、方法及可能出现的并发症,减少患者的恐惧心理,以取得理解和配合。准备好支撑用的软垫或枕头,充分吸净口鼻腔和气管内分泌物。通气前停止鼻饲约30 min,夹闭胃管,防止误吸。检查并固定中心静脉管或外周静脉置管。必要时更换胸腹部伤口敷料,气管插管固定带或气管切开口的敷料。评估病人的镇静指数,可予适当肌松剂及镇静剂,稳定10 min。分离心电图导线和电极,决定好翻身的方向,夹闭引流管,将所有的管道置于床的对侧(翻转一侧)[1]。
3.2 俯卧位的实施 由5~6人实施体位的转变。改变体位前患者处于平卧状态,1人站在病人床头负责发出口令,床的左右两侧各站2~3人,将病人移到床的一侧(与翻转方向相反的一侧),两手伸直,紧贴身侧,先使病人转为侧卧位(90°),进而俯卧于床上。两旁人员在转位时给予病人身体每一部分有足够的支持,以防止病人受伤,同时注意防止病人身体的其他导管或仪器脱落。在病人胸部、髂部垫枕头或软垫,以保证胸腹部有一定的活动度。腿部放置软垫,以保证膝部不受压[2]。俯卧后病人头略偏向一侧,面部用软垫支撑以保持适当位置,防止眼睛受压。双臂抬起,肘部弯曲放在头部两侧,下肢放置舒适体位,也可以采用头正中位,用特制的气垫圈支撑额部及颌部,以免颜面部受压。气管切开病人采用头正中位[2]。将心电图电极及导线安置于背部,放置的位置与仰卧位时一样。
3.3 确保俯卧式通气的安全 转换体位前稳定病人血流动力学;选择最适当的翻身方法,有足够的人手,保护好病人。给予镇静,减少耗氧量,防止病人因紧张、恐惧、挣扎导致受伤或导管脱管,转换体位前后给予吸纯氧2~5 min;翻转过程中密切注意病人的情况。用厚垫支撑病人的头部、胸部、髂部及小腿部分,定时检查病人的腹部是否触及床褥及垫,以确保腹部上下移动,达到最佳的通气效果。避免膝关节受压,支撑垫放置不当可致腹内压增加,下腔静脉受压而引起低血压。
3.4 严密监测与护理 (1)生命体征监测:密切观察病人心率、心律、血压、呼吸、SpO2等。定时动脉血气分析监测,根据血气分析结果对呼吸机参数进行调节。观察病人意识及瞳孔对光反射,如果清醒病人在治疗过程中出现躁动不安、挣扎等,应及时报告医生,必要时追加镇静剂[3];(2)人工气道的护理:每班观察气管导管插入深度并测量气囊压力,妥善固定气管导管或气管切开套管,防止扭曲、过度牵拉或松脱。采取密闭式吸痰系统;每次吸痰前,给予纯氧吸入2 min,防止SpO2下降。每日更换湿化水并随时添加,并保持呼吸机的管道处于低位,以免影响潮气量及积水倒流[4];(3)体位护理:俯卧位时面部、眼部、乳部、髋部及会阴部等部位受压容易产生压疮。2~4 h更换头部、肢体的位置。为减轻颜面部水肿,将头部垫高15°~30°,防止头颈过度牵拉;注意转动头部,避免长期压迫眶上神经,病人双手放置舒适位置,保持肩关节的功能位,防止臂丛神经损伤[2]。帮助病人活动踝关节、腕关节,防止肌肉萎缩,并予穿弹力袜,防止深静脉栓塞的发生。
3.5 防范并发症 密切观察病人情况,尽早防范并发症的发生,如低血压,扭伤,眼球或角膜损伤,眼眶周围或结膜水肿,压疮及导管脱落等。
4 讨论
俯卧位通气可促进气体交换,在改善氧合的前提下降低气道峰压和吸入氧浓度,减少并发症[5]。其作用机制主要是增加功能残气量;改善膈肌运动方式和位置;有利于分泌物的引流;改善肺依赖区的通气血流灌注;减少纵隔和心脏对肺的压迫;改善胸壁的顺应性[6]。本项研究也显示,俯卧位通气应用于呼吸衰竭患者可明显改善患者氧合状况。但对血流动力学不稳定、不稳定型脊柱及骨盆骨折、胸骨骨折、蛛网膜下腔出血的病人,俯卧位可能会导致严重的后果,应相对禁忌。此外,实施过程中,要加强护理和观察,尽早发现并防范并发症,才能确保俯卧位通气的有效实施。
[1] Carol B,Judith A.Clinical guidelines for t he use of t he prone position in acute respiratory distress sy ndrome[J].Intensive and Critical Care Nursing,2001,17:94-104.
[2] David CHAN.Acute respiratory distress sy ndrome and prone ventilation[J].T he Hong Kong Nursing Journal,1999,35:2.
[3] 翁慧雯.无创机械通气治疗呼吸衰竭患者常见并发症的护理[J].现代医院,2010,10(6):101-102.
[4] 苗玉良,李金保.俯卧位通气治疗急性呼吸窘迫综合征[J].中国急救医学,2002,4(4):243.
[5] 黄志俭,陈荣昌.俯卧位通气在急性呼吸窘迫综合征中的临床应用及进展[J].国际呼吸杂志,2006,26(6):452-453.

